 Für einen individuellen Ausdruck passen Sie bitte die
Für einen individuellen Ausdruck passen Sie bitte dieEinstellungen in der Druckvorschau Ihres Browsers an. Regelwerk; BGI/GUV-I / DGUV-I

 Für einen individuellen Ausdruck passen Sie bitte die Für einen individuellen Ausdruck passen Sie bitte dieEinstellungen in der Druckvorschau Ihres Browsers an. Regelwerk; BGI/GUV-I / DGUV-I |  |
DGUV Information 204-008 / BGI/GUV-I 5146 - Handbuch zur Ersten Hilfe in Bildungs- und Betreuungseinrichtungen für Kinder
Deutsche Gesetzliche Unfallversicherung (DGUV) Information
(Ausgabe 12/2014; 08/2018 aufgehoben)
Archiv: 12/2014
Anmerkung:
Bei den  -Schaltflächen handelt es sich um redaktionell eingefügte Navigationshilfen.
-Schaltflächen handelt es sich um redaktionell eingefügte Navigationshilfen.
Die rasche Alarmierung des Rettungsdienstes ist immer ein wichtiger Bestandteil der Ersten Hilfe. Die deutschlandweite und kostenlose, einheitliche Notrufnummer - über Festnetz und Handy - ist
112
Mit dem Notruf erreichen Sie die nächste Rettungsleitstelle. Die Notrufnummer 112 ist europaweit gültig.
So machen Sie es richtig
Der Notruf soll folgende Informationen enthalten:
Wo ist der Notfall?
Machen Sie zuerst möglichst genaue Angaben über den Notfallort: Ort, Straße, Hausnummer, Schule, Kindertageseinrichtung, Zufahrtswege, Stockwerk usw. Legen Sie danach bitte nicht auf!
Warten Sie auf Fragen der Rettungsleitstelle!
Meist sind für den Einsatz des Rettungsdienstes und der Feuerwehr weitere Informationen von Bedeutung, wonach Sie gefragt werden. Zum Beispiel:
Allgemeine Informationen zu diesem Buch
Die Berufsgenossenschaften und Unfallversicherungsträger der öffentlichen Hand lassen jedes Jahr über 2 Millionen Versicherte in der Ersten Hilfe aus- und regelmäßig fortbilden und tragen die anfallenden Lehrgangsgebühren.
Das vorliegende Handbuch zur Ersten Hilfe beschreibt die allgemein gültigen Erste- Hilfe-Maßnahmen in Deutschland, wie sie aktuell von den zertifizierten Ausbildungsstellen vermittelt werden. Die aktuellen (2015) Empfehlungen des European Resuscitation Council (ERC) sind berücksichtigt. Das Buch hilft Ihnen dabei, die notwendigen Erste-Hilfe- Kenntnisse zu erwerben und nach dem Besuch eines Erste-Hilfe-Kurses zu festigen und immer wieder aufzufrischen.
Dieses Buch wurde mit größter Sorgfalt zusammengestellt. Dennoch erfolgen alle Angaben ohne Gewähr. Weder Urheber/Autor noch der Herausgeber (DGUV) haften für Nachteile oder Schäden, die sich aus dem Inhalt des Buches ergeben könnten.
Das vorliegende Buch gliedert sich in 10 Kapitel, in denen die häufigsten Notfälle in Bildungs- und Betreuungseinrichtungen für Kinder zusammengefasst sind. Es eignet sich insbesondere für Personal in Kindertageseinrichtungen und Schulen. Auch Hochschulen, in denen sich zunehmend Kinder aufhalten (familienfreundliche Hochschule), sind eingeschlossen.
| Dieses Buch beschreibt neben den allgemein gültigen Erste-Hilfe-Maßnahmen spezielle Unfälle und Notfälle bei Kindern mit den dann erforderlich werdenden Maßnahmen. Diese Anweisungen und Hinweise sind in diesem Buch gelb hinterlegt. |
Dieses Buch ersetzt nicht die Teilnahme an einem Erste-Hilfe-Kurs bzw. an einer Erste- Hilfe-Fortbildung. Weitere Informationen zur Ersten Hilfe im Betrieb finden Sie auf der Internetseite: www.dguv.de/fberstehilfe. Für den betrieblichen Bereich hat die Deutsche Gesetzliche Unfallversicherung (DGUV) die DGUV Information 204-007 "Handbuch zur Ersten Hilfe" erstellt.
Alles wird Schritt für Schritt erklärt:
Sie finden in diesem Buch das sachgerechte Verhalten bei Unfällen, die Erstmaßnahmen am Unfall-/Notfallort, lebensrettende Maßnahmen z.B. bei Bewusstlosigkeit und zur Wiederbelebung bis hin zu akuten Erkrankungen.
Die einzelnen Themen sind über das Inhaltsverzeichnis leicht zu finden.
Am Anfang eines Themas stehen meist die typischen Symptome, die den Ersthelfer auf eine bestimmte Verletzung bzw. Erkrankung hinweisen.
 das blaue Dreieck beschreibt die Anzeichen/Symptome und auch die diagnostischen Maßnahmen.
das blaue Dreieck beschreibt die Anzeichen/Symptome und auch die diagnostischen Maßnahmen.
Die rote Überschrift
So helfen Sie richtig steht den Maßnahmen voran.
 Dem roten Dreieck zugeordnet finden Sie die notwendigen Maßnahmen.
Dem roten Dreieck zugeordnet finden Sie die notwendigen Maßnahmen.
In einem roten Ergänzungsblock stehen zu beachtende Besonderheiten sowie z.B. zusätzliche Maßnahmen und Gefahren.
Beispiel:
| Wenn keine Lebensgefahr besteht und die betroffene Person nicht aussteigen möchte, belassen Sie sie bis zum Eintreffen des Rettungsdienstes im Fahrzeug. Betreuung und Erste-Hilfe-Maßnahmen erfolgen dann am bzw. im Fahrzeug. |
Damit Sie sich schnell orientieren können, sind die wichtigsten, zur schnellen Handlungskompetenz erforderlichen Anweisungen im oben dargestellten Raster ausgeführt. Themenergänzende Informationen und Erklärungen sind in einem grünen "Info-Block" zusammengefasst.
In einem grünen Ergänzungsblock steht, was sonst zum Thema noch interessant ist.
| Die Verpflichtung zum Helfen
Was fürchten wir Menschen mehr als Störungen unseres Wohlbefindens, Erkrankungen oder gar Unfälle mit ihren oft schlimmen Auswirkungen! Wie schnell wird der Gedanke daran, dass etwas passieren kann, verdrängt. Und doch gehören Unglücksfälle in allen unseren Lebensbereichen wie Haushalt, Beruf, Straßenverkehr, Freizeit, Sport usw. zu unserem Alltag. Die Ersthelferinnen und Ersthelfer sind enorm wichtig Die Auffassung, für die Hilfe bei Unglücksfällen seien Rettungsdienst oder ärztliche Notdienste zuständig, ist weit verbreitet. Dabei wird vergessen, dass die richtige Hilfe in den ersten Minuten - bis zum Eintreffen des Rettungsdienstes - für die Schwere der Unfallfolgen oder gar für das Überleben entscheidend sein kann. Zum Helfen sind wir nach § 323c StGB gesetzlich verpflichtet (siehe unten). Für die meisten von uns ist es selbstverständlich, Menschen in Not im Rahmen unserer Möglichkeiten zu helfen, auch ohne dazu gesetzlich verpflichtet zu sein. § 323c StGB "Unterlassene Hilfeleistung" Nach § 323c des Strafgesetzbuches (StGB) wird mit Freiheitsstrafe bis zu einem Jahr oder mit Geldstrafe bestraft, wer bei Unglücksfällen oder gemeiner Gefahr oder Not nicht Hilfe leistet, obwohl dies erforderlich und ihm den Umständen nach zuzumuten, insbesondere ohne erhebliche eigene Gefahr und ohne Verletzung anderer wichtiger Pflichten möglich ist. |
Die Organisation der Hilfe bei Notfällen
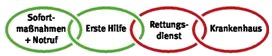
Der Ablauf von Hilfeleistungen nach einem Unfall oder bei einer akuten Erkrankung ist auf das komplexe Hilfeleistungssystem und die medizinische Infrastruktur in Deutschland abgestimmt. Sie beginnt ohne Verzögerung mit den unmittelbar notwendigen Sofortmaßnahmen durch die Ersthelferinnen und Ersthelfer z.B. in der Einrichtung. Ein Notruf alarmiert den Rettungsdienst. Bis zu dessen Eintreffen erfolgen weitere notwendige Erste-Hilfe- Maßnahmen, die z.B. dem Erhalt der Körperwärme und der psychischen Stabilisierung (Betreuung) der betroffenen Personen dienen. Die weitere medizinische Versorgung erfolgt in einem Krankenhaus. Bei Arbeits- und Wegeunfällen muss die medizinische Versorgung ggf. durch einen von den Unfallversicherungsträgern zugelassenen Durchgangsarzt (D-Arzt) erfolgen. Hierbei handelt es sich um einen unfallmedizinisch besonders qualifizierten Arzt bzw. Ärztin.
Der Ablauf von Hilfeleistungen wird auch als Rettungskette bezeichnet
Alterseinteilung der Kinder
Kinder sind keine kleinen Erwachsenen. Sie erleben Notfallsituationen aus ihrer Perspektive. Auch sind Auswirkungen von Unfällen und Erkrankungen andere. Ebenso ist die erforderliche Erste Hilfe dem Alter, der Konstitution und dem Entwicklungsstand des Kindes anzupassen. Damit Sie die im Buch beschriebenen Maßnahmen zuordnen können, hier die Alterseinteilung zur Orientierung:
Säugling - bis Ende 1. Lebensjahr

Kleinkinder - 2. Lebensjahr bis Schuleintritt
Kinder - bis zum sichtbaren Beginn der Pubertät

Richtiges Verhalten bei Notfällen
Menschen in Not brauchen Hilfe. Dies ist nicht allein eine Frage der Moral, sondern auch gesetzlich festgelegt. Wir sind bei einem Notfall oder einem Unglück verpflichtet zu helfen - im Rahmen der gegebenen Möglichkeiten ohne uns selbst zu gefährden.
Das erste Kapitel erläutert die wichtigsten Rettungs- und Verhaltensmaßnahmen bei einem Unfall.
Es führt in die Erstmaßnahmen ein, die für alle möglichen Situationen gelten. Wichtig ist dabei oft die schnelle und richtige Alarmierung des Rettungsdienstes. Erste Hilfe besteht auch in Zuwendung, Einfühlungsvermögen, Verständnis und Zuspruch.
Verhalten bei Unfällen
Neben der eigenen Sicherheit, auf die Sie immer zuerst achten müssen, kommt es an einer Unfallstelle darauf an, gezielt und umsichtig vorzugehen.
So helfen Sie richtig
| Versuchen Sie ruhig zu bleiben.
Verschaffen Sie sich zunächst einen Überblick über die vorgefundene Situation.
Handeln Sie nicht "kopflos". Rufen Sie laut um Hilfe, dadurch machen Sie auf die Notfallsituation aufmerksam. Meist sind Sie an einer Unglücksstelle nicht allein, Umstehende sind bestimmt bereit mitzuhelfen. Sprechen Sie diese direkt an und bitten Sie um deren Mithilfe. Es ist immer wichtig, dass jemand die Initiative ergreift. Wenn Sie sich einer Unfallstelle nähern, warnen Sie die nachfolgenden Verkehrsteilnehmer durch Einschalten der Warnblinkanlage. Wenn möglich halten Sie sich bei Verkehrsunfällen hinter der Leitplanke auf. Tragen Sie eine Warnweste und sichern Sie zunächst die Unfallstelle mit einem Warndreieck ab. Befinden sich mehrere Helfer am Unfallort, sorgen Sie für eine Aufgabenteilung. Bei Unfällen in der Einrichtung bitten Sie Kolleginnen oder Kollegen, die Unfallstelle zu sichern und betroffene Personen vor Neugierigen abzuschirmen. Verwenden Sie zur Sicherung Absperrband und Warnschilder. Brennende Personen können Sie beispielsweise mit einem Feuerlöscher löschen. Richten Sie den Löscher jedoch auf keinen Fall auf das Gesicht der betroffenen Person. Da sich Brände meist relativ langsam entwickeln, kann der frühzeitige und gezielte Einsatz eines Feuerlöschers oder anderer Löschmittel einen zunächst meist kleinen Brand schnell löschen und Menschen retten. Hierzu ist es unerlässlich, dass man in Betrieben und Einrichtungen, auf Baustellen, aber auch z.B. im Hotel über die Fluchtwege, die vorhandenen Feuerlöscheinrichtungen und deren Funktion informiert ist. |
Rettung aus Kraftfahrzeugen
So helfen Sie richtig
 | Ist eine Unfallstelle abgesichert, helfen Sie den Verunglückten aus ihrem Fahrzeug oder von der Straße. Bringen Sie die Verunglückten in sichere Entfernung von der Unfallstelle weg. |
 | Verunglückte, die nicht aussteigen können, müssen Sie aus dem Fahrzeug retten, insbesonders dann, wenn z.B. akute Brandgefahr besteht oder wenn der/die Betroffene bewusstlos ist, muss die Rettung aus dem Fahrzeug erfolgen. |
 | Sprechen Sie die verunglückte Person an, sagen Sie ihr, was Sie beabsichtigen. |
 | Lösen Sie den Sicherheitsgurt. Wenn er sich nicht öffnen lässt, müssen Sie den Gurt durchtrennen. |
 | Achten Sie darauf, dass die Füße nicht eingeklemmt sind. |
 | Fassen Sie die verletzte Person wie abgebildet und ziehen Sie sie vorsichtig aus dem Fahrzeug. Dabei ist es von Vorteil, wenn eine zweite Person unterstützend die Beine der verunglückten Person hält. |
 | Legen Sie die betroffene Person in sicherer Entfernung von der Unglücksstelle vorsichtig ab und helfen Sie situationsgerecht. |

| Wenn keine Lebensgefahr besteht und Betroffene nicht aussteigen möchten, können sie bis zum Eintreffen des Rettungsdienstes im Fahrzeug verbleiben. Betreuung und Erste-Hilfe-Maßnahmen erfolgen dann am bzw. im Fahrzeug. |
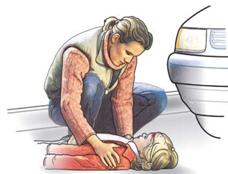
Rettung aus einem Gefahrenbereich
Nach der Sicherung der Unfallstelle leisten Sie der betroffenen Person Erste Hilfe. Bei akuter Gefahr müssen Sie dazu die betroffene Person zunächst aus der Gefahrenzone retten. Erwachsene können im Rettungsgriff aus dem Gefahrenbereich gerettet werden.
So helfen Sie richtig
 | Sprechen Sie die betroffene Person an, informieren Sie sie über die beabsichtigte Maßnahme. |
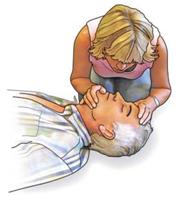
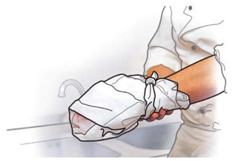
 | Fassen Sie am Boden Liegende von hinten kommend unter Nacken und Schultern, und bringen Sie sie zum Sitzen. Achten Sie darauf, dass Sie den Kopf mit Ihren Unterarmen stützen und Betroffene nicht seitlich wegsacken (1). |
| Abb. 1
| |
 | Jetzt treten Sie dicht hinter die betroffene Person und unterfahren mit beiden Armen die Achselhöhlen. Legen Sie einen Unterarm des oder der Betroffenen quer vor den Brustkorb. Dann fassen Sie diesen Arm mit beiden Händen von oben. Dabei den Unterarm nicht umfassen, sondern mit allen Fingern (auch den Daumen) "überhaken" (2). |
| Abb. 2
| |
 | Strecken Sie die Beine und ziehen Sie die betroffene Person dicht am eigenen Körper auf Ihre Oberschenkel (3). So ziehen Sie sie an einen sicheren Ort und legen sie dort möglichst auf einer Decke vorsichtig ab. |
 | Danach sprechen Sie die betroffene Person erneut an. Decken Sie sie z.B. mit einer Rettungsdecke zu. Silberne Seite grundsätzlich zur betroffenen Person. Betreuen Sie sie, bis der Rettungsdienst eintrifft (4). |
| Abb. 3
| |
 | Kinder werden zur Rettung aus einer Gefahrenzone einfach auf den Arm genommen. |
| Abb. 4
| |
Sind verunglückte Motorradfahrer oder Motoradfahrerinnen ohne Bewusstsein, muss ihnen wegen akuter Erstickungsgefahr der Helm vorsichtig abgenommen werden.
So helfen Sie richtig
| Wenn Sie alleine an der Unfallstelle sind, gehen Sie wie folgt vor: Knien Sie oberhalb des Kopfes und ziehen Sie nach dem Öffnen des Visiers und des Kinnriemens vorsichtig den Helm nach oben ab. Achten Sie darauf, dass der Kopf der verunglückten Person nicht aufschlägt. Kontrollieren Sie anschließend die Lebenszeichen und gehen Sie wie oben beschrieben weiter vor. |
Erste Maßnahmen bei ansprechbaren Betroffenen
Die erste Kontaktaufnahme
So helfen Sie richtig
 | Begeben Sie sich auf die Höhe der betroffenen Person. Häufig stehen mehrere Beteiligte um die betroffene Person herum, dies ist für Betroffene sehr unangenehm, insbesondere wenn sich eine Person von oben über sie beugt. Knien oder hocken Sie sich deshalb hin, wenn Betroffene auf dem Boden liegen. Treten Sie nicht von hinten an Betroffene heran, sondern möglichst immer von vorn mit Blickkontakt. |
 | Schauen Sie Betroffene an. Sie erhalten dadurch einen Gesamtüberblick über den Zustand der betroffenen Person. Sie können erkennen, ob die Person aufgeregt ist, ob sie friert, ob sie Schmerzen hat oder sichtbare Verletzungen vorliegen. Nennen Sie Ihren Namen. |
 | Durch diesen ersten Kontakt vermitteln Sie der betroffenen Person, wahrgenommen zu werden - dies schafft Vertrauen.
Fragen Sie nach ihrem oder seinem Namen.
Damit bekunden Sie Respekt und Anteilnahme. Fragen Sie die betroffene Person, was passiert ist und ob sie Schmerzen hat. Sie erhalten hierdurch wichtige Informationen über das Unfallgeschehen bzw. die Krankengeschichte. Krankheitsbild und Verletzungen können so erkannt werden. Befindlichkeiten und Ängste werden erkennbar. |
 | Stellen Sie vorsichtig Körperkontakt her. Halten Sie die Hand der betroffenen Person oder legen Sie Ihre Hand auf ihre Schulter. Auch das Abwischen der Stirn wird von Betroffenen meist positiv aufgenommen. |
 | Sagen Sie den Betroffenen immer, was Sie tun. Stimmen Sie jedes weitere Vorgehen mit den Betroffenen ab. Sagen Sie ihnen immer, was Sie vorhaben und fragen Sie, ob sie oder er einverstanden ist und ggf. mithelfen kann. Sagen Sie auch, was schon getan wurde, dass z.B. der Rettungsdienst oder notärztliche Hilfe bereits angefordert sind. Seien Sie behilflich, wenn Betroffene Kontakt zu einem vertrauten Arzt oder Ärztin oder zu Angehörigen aufnehmen wollen |
 | Bitten Sie Umstehende um Mithilfe. Meist sind Sie an einer Unglücksstelle nicht allein. Sprechen Sie andere Personen direkt an und bitten Sie um deren Mithilfe. Es ist wichtig, dass jemand die Initiative ergreift und die Erste Hilfe koordiniert, bis der Rettungsdienst und notärztliche Hilfe eintrifft. |
| Erste Maßnahmen bei verletzten und kranken Kindern |
Bei verunglückten oder kranken Kindern ist eine Diagnose ungleich schwerer als bei Erwachsenen. Es bedarf oftmals viel Geduld und Einfühlungsvermögen. Versuchen Sie ruhig zu bleiben. Aufregung, Panik, Unruhe, Hektik sind wenig hilfreich und übertragen sich auf die Betroffenen. Insbesondere Kinder bekommen Angst und werden weiter verunsichert: "Wenn alle so aufgeregt sind, dann muss es mir ja schlecht gehen." Wirken Sie beruhigend, indem Sie ruhig sprechen, das Kind streicheln und zügig, aber ohne Hast vorgehen.
Betreuung und Zuwendung sind für ein verunglücktes Kind am Unfallort besonders wichtig. Sprechen Sie mit ihm, spenden Sie Trost, und betreuen Sie es, bis der Rettungsdienst eintrifft.
So machen Sie's richtig
 | Die meisten verunglückten Kinder sind bei Bewusstsein und somit an sprechbar. Sie können Angaben über Verletzungen, Schmerzen oder ihr Befinden machen. |
 | Durch genaues Beobachten können Sie feststellen, ob z.B. die Hautfarbe normal rosig, blass oder blau verändert ist. |
 | Fassen Sie das Kind z.B. an der Hand an. Dies wirkt zunächst beruhigend. Gleichzeitig spüren Sie durch den Hautkontakt, ob die Haut warm oder kalt, trocken oder feucht ist. |
All diese Beobachtungen geben Ihnen die ersten Informationen über den Allgemeinzustand des Kindes und wichtige Hinweise für Ihr weiteres Vorgehen und Ihre Erste Hilfe, die Sie dem Zustand des betroffenen Kindes anpassen können.
| Suchen nach Verletzungen bei Kindern |
Bevor Sie Erste-Hilfe-Maßnahmen ergreifen, müssen Sie Art und Umfang der Verletzungen oder der Erkrankung ermitteln. Wenn das Kind ansprechbar ist, können Sie es nach seinem Befinden fragen und erhalten so Hinweise. Doch gerade bei kleineren Kindern ist dies nicht so einfach. Sie neigen dazu, über Bauchschmerzen zu klagen, auch wenn es woanders weh tut. Manche Kinder behaupten aus Angst, etwas angestellt zu haben, sie seien unverletzt. Manchmal müssen Sie Kleidung öffnen oder aufschneiden, damit Verletzungen besser erkannt und versorgt werden können.
 | Blutlachen am Boden oder Blutflecke in der Kleidung, aber auch beschädigte Kleidung deuten auf verdeckte Verletzungen hin. |
 | Sie müssen bei bewusstlosen Kindern - nachdem Sie die lebensrettenden Maßnahmen eingeleitet haben - vorsichtig nach weiteren Verletzungen suchen. |
 | Manchmal erhalten Sie durch Augenzeugenberichte oder die Unfallsituation Aufschluss über mögliche verdeckte Verletzungen. |
 | Wenn Sie Anhaltspunkte dafür haben, dass Verletzungen durch die Lage des verunglückten Kindes verdeckt sein könnten, müssen Sie behutsam seine Lage so weit verändern, dass Sie die Verletzungen erkennen und versorgen können. |
| Merke Ist das Kind bewusstlos, erschwert das Fehlen jeder Schmerzäußerung das Erkennen von Verletzungen. Nicht nur Verletzung en, die sofort ins Auge fallen, sind zu versorgen, sondern auch solche, die durch die Lage des Kindes oder die Kleidung verdeckt sein könnten. Diese werden leicht übersehen! |
Wichtig:
Sagen Sie Kindern immer, was Sie tun wollen und bitten Sie um Mithilfe.
| Um etwas über den Gesundheitszustand von Verletzten oder Kranken zu erfahren, bedarf es meist keiner technischen Hilfsmittel. Die meisten Betroffenen sind bei Bewusstsein und somit ansprechbar. Sie können Angaben über ihre Verletzungen, Schmerzen oder ihr Befinden machen. Zu berücksichtigen ist jedoch, dass Verletzte, aber auch akut Kranke, meist emotional sehr angespannt sind. Sie müssen als Helferin oder Helfer auf unterschiedliche Reaktionen wie Angst, Scham und Aggressionen gefasst sein. Daher ist es wichtig, dass Vertrauen zwischen helfender und betroffener Person aufgebaut wird. |
Bei allen Notfällen ist die frühzeitige Alarmierung des Rettungsdienstes von entscheidender Bedeutung.
Die bundes-/europaweit einheitliche Notrufnummer ist die 112
Der Notruf ist in der Regel auch von gesperrten (fremden) Mobiltelefonen absetzbar.
So helfen Sie richtig
 | Der Notruf soll folgende Informationen enthalten: | |
| - | Wo ist der Notfall? Machen Sie zuerst möglichst genaue Angaben über den Notfallort: Ort, Straße, Hausnummer, Bildungseinrichtung, Zufahrtswege, Stockwerk usw. Legen Sie danach bitte nicht auf! | |
| - | Warten Sie auf Fragen der Rettungsleitstelle! Meist sind für den Einsatz des Rettungsdienstes und der Feuerwehr weitere Informationen von Bedeutung, wonach Sie gefragt werden. Zum Beispiel: | |
| - | Was ist genau geschehen? | |
| - | Um wie viele Verletzte/Erkrankte geht es? | |
| - | Welche Verletzungen/Erkrankungen haben die Betroffenen und besteht Lebensgefahr? | |
 | Den Rettungsdienst einweisen Bei schwierigen örtlichen Gegebenheiten, z.B. bei unübersichtlicher Straßenführung, bei mehrstöckigen Häusern, bei einem großen Gelände o. Ä., sollte immer eine Person den Rettungsdienst auf der Straße bzw. der Zufahrt empfangen, um ihn einzuweisen. | |
| Wenn Kinder ins Krankenhaus müssen |
So machen Sie's richtig
 | Bei Kindern ist die Begleitung durch Aufsichtspflichtige - Eltern, Erzieherinnen und Erzieher, Lehrerinnen und Lehrer - unerlässlich. |
 | Stimmen Sie mit dem Rettungsdienstpersonal ab, ob das Kind unmittelbar begleitet werden kann. Haben Sie aber auch Verständnis, wenn dies im Rettungswagen nicht möglich ist. Erkundigen Sie sich dann, in welches Krankenhaus das Kind gebracht wird, damit Sie ihm ggf. dorthin folgen können. |
 | Für manche Eingriffe im Krankenhaus ist das Einverständnis von Erziehungsberechtigten notwendig. Daher müssen bei Unglücksfällen in Kindertagesstätten, Betreuungseinrichtungen, Schulen usw. immer auch die Eltern benachrichtigt werden. Ihnen ist mitzuteilen, in welchem Krankenhaus sich ihr Kind befindet. |
| Ein Notruf an die 112 geht direkt zur zuständigen Rettungsleitstelle.
Der Notruf 110 alarmiert die Polizei, der Notruf wird - wenn notwendig - an den Rettungsdienst weitergegeben.
Bei einem Notruf (112) vom Handy ist eine besonders genaue Ortsangabe zu machen. An Autobahnen und an manchen Bundesstraßen befinden sich Notrufsäulen, über die der Rettungsdienst alarmiert werden kann. Bei Vergiftungen rufen Sie, nachdem Sie den Rettungsdienst alarmiert haben, eine Informationszentrale für Vergiftungen z.B. unter 030/19240 an, hier erhalten Sie fachlichen Rat. |
| Betreuung und Zuwendung |
Besonders wichtig für das Allgemeinbefinden verunglückter oder kranker Kinder sind die Betreuung und die Zuwendung durch den Ersthelfer oder die Ersthelferin - möglichst durch eine dem Kind nahe stehende Person - bis zum Eintreffen des Rettungsdienstes.
Dies wird häufig unterschätzt und leider allzu oft vernachlässigt. Geben Sie dem Kind sein liebstes Kuscheltier. Auch manche Rettungsdienste haben Kuscheltiere dabei. Diese helfen, das Kind von seinen Verletzungen und Schmerzen abzulenken.
So machen Sie's richtig
 | Lassen Sie kranke Kinder bitte nicht lange allein. Beruhigen und Trost spenden ist wichtig für das Kind und positiv für seinen Allgemeinzustand. |
 | Erklären Sie ihm die Situation altersgerecht und vermeiden Sie Bagatellisierungen wie: "Ein Indianer kennt keinen Schmerz." Loben Sie seine Mitarbeit. |
Verletzte und erkrankte Kinder immer gut zudecken
In der Folge einer Verletzung oder einer Erkrankung und der damit verbundenen erheblichen psychischen Belastung frieren die kleinen Patienten selbst bei normaler Lufttemperatur - vor allem wenn durch den Unfall oder die Erkrankung der Kreislauf beeinträchtigt ist. Kinder haben durch die im Verhältnis zu Erwachsenen viel geringere Körpermasse einen sehr labilen Wärmehaushalt. Daher müssen Kinder immer gut warm gehalten werden. Vorsicht bei Säuglingen - bei ihnen kann zu warmes Zudecken zu einem Wärmestau führen.
| Eine Ersthelferin oder ein Ersthelfer hat mit der Kostenabwicklung eines Unfalls im Zusammenhang mit Erste-Hilfe-Leistungen nichts zu tun. Das gilt auch dann, wenn in guter Absicht Rettungsmittel angefordert werden und sich später herausstellt, dass sie nicht benötigt werden.
Jede Ersthelferin oder jeder Ersthelfer ist automatisch gesetzlich unfallversichert. Sachschäden oder Auslagen werden in der Regel durch die Versicherungen der Unfallbeteiligten/Verursacher ersetzt. Selbst wenn in der Aufregung einmal eine Erste-Hilfe-Anwendung nicht richtig gelingt, kann ein helfender Laie dafür nicht strafrechtlich belangt werden, außer er handelt grob fahrlässig oder er fügt vorsätzlich jemandem Schaden zu. Strafbar macht sich aber, wer gar nicht hilft (unterlassene Hilfeleistung) oder als "Gaffer" an der Unfallstelle die Hilfeleistungen behindert. Kfz-Verbandkästen und Verbandkästen in den Einrichtungen müssen vollständig befüllt sein und das Verfalldatum darf nicht überschritten sein. |
Bewusstlosigkeit & Wiederbelebung
Wiederbelebung ist immer dann notwendig, wenn durch einen Unfall, eine akute Erkrankung oder eine Vergiftung die Lebensfunktionen - Bewusstsein, Atmung und Kreislauf - ausfallen. Hier zählt jede Sekunde. Die Maßnahmen in diesem Kapitel sollten Sie gut geübt haben, dazu ist die Teilnahme an einem Erste-Hilfe - Kurs zwingend notwendig.

Symptome für Bewusstlosigkeit
 | Hat eine Person das Bewusstsein verloren, reagiert sie nicht mehr auf äußere Einflüsse, die Muskulatur ist erschlafft. Der Zustand ist einem Tiefschlaf vergleichbar, aus dem sie nicht erweckt werden kann. |
 | Wenn Sie eine scheinbar leblose Person auffinden, sprechen Sie die Person laut und deutlich an: "Hallo, können Sie mich hören?" |
 | Fassen Sie die Person kräftig an den Schultern an. |
| Warnhinweis Achtung: Säuglinge und Kleinkinder dürfen Sie niemals kräftig rütteln oder schütteln. |
Reagiert die betroffene Person darauf und macht z.B. die Augen auf und beginnt sich zu orientieren und zu bewegen, ist sie nicht bewusstlos.
So helfen Sie richtig
 | Helfen Sie in diesem Fall entsprechend der erkennbaren Symptome. |
 | Notruf/Alarmieren Sie sofort den Rettungsdienst. |
| Bewusstsein und Bewusstlosigkeit
Arbeiten die verschiedenen Bereiche des Nervensystems ungestört zusammen, so ist der Mensch bei Bewusstsein. Er kann sehen, hören, fühlen, riechen und schmecken. Sein Denk-, Merk- und Reaktionsvermögen funktioniert ebenso wie die Fähigkeit, geordnete Bewegungsabläufe auszuführen. Er ist örtlich, zeitlich und der Situation entsprechend orientiert. Auch die wichtigen Schutzreflexe sind, obwohl sie nicht bewusst gesteuert werden, von einem ungestörten Bewusstsein abhängig. Bei Bewusstlosen ist die Muskulatur völlig erschlafft und die Schutzreflexe sind ausgeschaltet. Daher besteht die Gefahr, dass die Zunge in den Rachenraum sinkt und dort die Atemwege verschließen kann. Da der Hustenreflex bei Bewusstlosen fehlt, können außerdem Speichel, Erbrochenes oder Blut in die Atemwege gelangen und zur Erstickung führen. Ursachen für Bewusstlosigkeit Ursachen für Bewusstseinsstörungen sind beispielsweise Beeinträchtigungen der Gehirnfunktion nach schweren Kopfverletzungen, klimatische Einflüsse auf den Organismus (z.B. Hitzschlag) oder vom Gehirn ausgehende Krampfanfälle, sowie Gefäßverletzungen mit massiven Blutungen oder bei Erwachsenen akute Erkrankungen wie Schlaganfall, Herzinfarkt und Herzrhythmusstörungen. Info zum Warnhinweis: Werden Säuglinge und Kleinkinder heftig geschüttelt, erleiden sie ein Schädel-Hirn-Trauma, woran sie sterben können. |
Reagiert die Person nicht, bewegt sie sich nicht und bleiben die Augen geschlossen, ist die Person bewusstlos.
So helfen Sie richtig
 | Rufen Sie laut um Hilfe, damit andere Personen aufmerksam werden und Ihnen helfen. |
 | Notruf 112 |
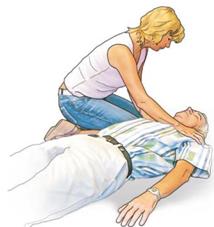
 | Immer wenn Sie feststellen, dass eine verletzte oder kranke Person bewusstlos ist, müssen Sie sofort ihre Atmung prüfen. |
| Eine bewusstlose Person, die noch atmet, darf keinesfalls auf dem Rücken liegen bleiben. Sie würde in dieser Lage infolge der Atemwegsverlegung durch die zurücksinkende Zunge ersticken! Vielmehr müssen Sie sie behutsam, aber schnell so lagern, dass Flüssigkeiten (z.B. Speichel, Erbrochenes oder Blut) aus dem Mund abfließen können und die Zunge die Atemwege nicht verlegen kann. Dies erreichen Sie durch die Seitenlage. |
So prüfen Sie die Atmung
 | Fassen Sie die bewusstlose Person mit zwei bis drei Fingern am Kinn und mit der anderen Hand an der Stirn, und legen Sie so ihren Kopf behutsam nach hinten (Überstrecken des Halses). Das Kinn dabei leicht anheben und nach vorne ziehen. |
| Bei Kleinkindern wird der Hals nicht nackenwärts überstreckt. Hier reicht die Lagerung des Kopfes in "Normalposition". |
Entscheidung treffen!
 | Erkennen Sie einen Atemstillstand bzw. keine normale Atmung, z.B. Schnappatmung, müssen Sie unverzüglich mit der Reanimation beginnen. |
 | Erkennen Sie Anzeichen für eine normale Atmung, müssen Sie die betroffene Person in die Seitenlage bringen. |
Wenn Sie erkennen, dass die bewusstlose Person noch normal atmet, sollte sie nicht auf dem Rücken liegen. Sie könnte ersticken.
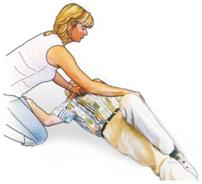
So helfen Sie richtig
 | Knien Sie seitlich neben der betroffenen Person und legen Sie den nahen Arm abgewinkelt neben den Kopf. |
 | |
 | Greifen Sie die ferne Hand und führen Sie diese an die Wange der betroffenen Person und halten sie dort fest. |
 | Fassen Sie jetzt das ferne Bein oberhalb des Knies und ziehen die betroffene Person zu sich. Der Körper wird so vorsichtig auf die Seite gelegt. |
 | |
 | Damit die Atemwege frei sind, müssen Sie den Kopf der betroffenen Person nackenwärts beugen und darauf achten, dass der Mund geöffnet ist. So können Flüssigkeiten ungehindert abfließen. Legen Sie die Finger der nahen Hand mit dem Handrücken nach oben unter die Wange, so dass der Kopf in seiner Lage stabilisiert wird.
|
 | Die betroffene Person zudecken. Die Decke auch unter den Körper schieben. |
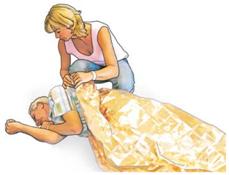 | |
 | Sollte die betroffene Person aufwachen, bevor der Rettungsdienst eintrifft, sorgen Sie dafür, dass sie zunächst unverändert liegen bleibt. |
 | Beobachten Sie ununterbrochen die Atmung. Setzt die Atmung aus, drehen Sie die Person auf den Rücken und beginnen mit der Wiederbelebung. |
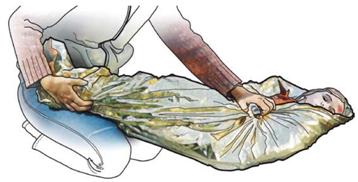
| Kinder werden entsprechend auf die Seite gelegt und warm zugedeckt. |

| Grundsätzlich Legen Sie verunglückte und kranke Kinder möglichst immer auf eine Decke oder Rettungsdecke, oder wickeln Sie sie darin ein. Gehen Sie dabei vorsichtig vor, weil viel Bewegung in Bezug auf den Wärmeerhalt des Körpers schädlich ist und den Wärmeverlust fördert. So machen Sie's richtig | |
 | Statt einer Decke oder Rettungsdecke, kann bei kleinen Kindern auch warme Kleidung von Erwachsenen, z.B. ein Mantel, verwendet werden. |
Symptome für einen Herz-Kreislauf-Stillstand
 | Bei einem Herz-Kreislauf-Stillstand wird die betroffene Person innerhalb weniger Sekunden bewusstlos. Sie reagiert nicht mehr auf äußere Einflüsse, die Muskulatur ist erschlafft. |
 | Lautes Ansprechen: "Hallo, können Sie mich hören?" und kräftiges Anfassen an den Schultern sind erfolglos. |
 | Nahezu gleichzeitig setzt die Atmung aus. Prüfen Sie die Atmung (siehe Seite 23). Ist sie nicht normal (z.B. Schnappatmung *), bzw. ist keine Atmung erkennbar, müssen Sie von einem Herz-Kreislauf-Stillstand ausgehen und umgehend mit Wiederbelebungsmaßnahmen beginnen.
* Achtung: Auch gelegentliche, einzelne Atemzüge, die in dieser Situation typisch sind, dürfen Sie nicht als normale Atmung werten! |
So helfen Sie richtig
 | Rufen Sie sofort laut um Hilfe, wenn Sie eine bewusstlose Person auffinden. |
 | Veranlassen Sie sofort den Notruf (112). Sind Sie alleine, müssen Sie selbst sofort anrufen. |
 | Ist ein Defibrillationsgerät (AED: Automatisierter Externer Defibrillator) in der Nähe, muss dieser unverzüglich von einer weiteren Person herbei geholt werden. |

| Häufigste Ursache für Störungen des Herz-Kreislauf-Systems bei Erwachsenen sind Gefäßveränderungen, die vor allem im Bereich der Koronargefäße (der Herzkranzgefäße) zu Gefäßverengungen und schließlich zu deren Verschluss, dem Herzinfarkt, führen.
Schlimmstenfalls tritt ein völliger Herz-Kreislauf-Stillstand ein. Aber auch Unfälle, z.B. mit massiven Blutungen, können den Kreislauf bedrohlich schwächen. Gleiches gilt für Elektrounfälle und schwere Vergiftungen. Wenn das Gehirn nur wenige Minuten nicht mit Sauerstoff versorgt wird, treten bleibende Schädigungen auf. Daher ist es nicht nur wichtig, schnell zu handeln, sondern auch, dass die Herzdruckmassage mit Beatmung kombiniert wird. |
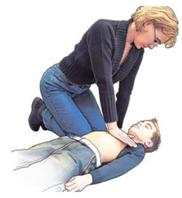
Herzdruckmassage Druckpunkt
 | Die betroffene Person soll auf dem Rücken und auf einem harten Untergrund liegen. |
 | Knien Sie seitlich und möglichst nahe in Höhe des Brustkorbes, machen Sie den Brustkorb frei und suchen Sie den Druckbereich auf. Dieser befindet sich auf der Mitte des Brustkorbes. |
 | Hier setzen Sie einen Handballen auf, platzieren auf dem Handrücken den Ballen der anderen Hand und verschränken die Finger. Nur der Handballen hat Kontakt zum Brustbein. |
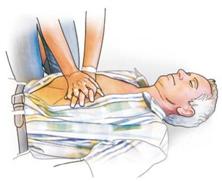 | |
 | Mit durchgestreckten Armen werden nun 30 Herzdruckmassagen durchgeführt, bei denen das Brustbein mit einer Frequenz von ca. 100 - 120 Kompressionen pro Minute ca. 5 cm, max. bis zu 6 cm tief eingedrückt wird. |
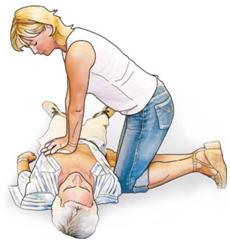 | |
 | Entlasten Sie das Brustbein nach jeder Kompression vollständig, wobei Druck- und Entlastungsphase gleich lang sind und der Handballen auch während der Entlastung immer den Kontakt zum Brustbein hat. |
Kombinieren Sie 30 Herzdruckmassagen mit je 2 Atemspenden.
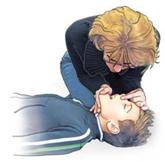
 | Zum Beatmen öffnen Sie die Atemwege, indem Sie den Kopf der betroffenen Person vorsichtig nach hinten neigen und dabei gleichzeitig das Kinn anheben und vorziehen. Nun verschließen Sie mit dem Daumen und Zeigefinger der an der Stirn liegenden Hand den weichen Teil der Nase. |
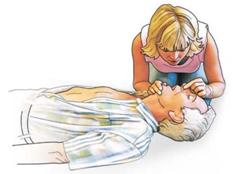 | |
 | Öffnen Sie den Mund, atmen Sie normal ein und legen Sie Ihre Lippen dicht um den Mund der betroffenen Person. Blasen Sie eine Sekunde lang gleichmäßig Luft über den Mundraum in die Lunge. Beobachten Sie dabei, ob der Brustkorb der betroffenen Person sich hebt und wieder senkt. Atmen Sie erneut ein, ohne dabei die Kopflage der betroffenen Person zu verändern und beatmen Sie ein zweites Mal. |
 | Führen Sie im Anschluss weiterhin jeweils 30 Herzdruckmassagen im Wechsel mit 2 Atemspenden durch. |
 | Ist eine Beatmung über den Mund nicht möglich, kann die Mund-zu-Nase-Beatmung durchgeführt werden. Hierzu wird mit dem Daumen der Hand am Kinn der Mund geschlossen und die Luft in die Nase geblasen (siehe Abbildung). |
 | |
 | Steht ein Defibrillationsgerät zur Verfügung, wird dieses schnellstens eingesetzt (siehe nächste Seite). |
| Hebt sich bei der ersten Atemspende der Brustkorb der betroffenen Person nicht, wie bei normaler Atmung üblich, korrigieren Sie die Kopflage, kontrollieren Sie den Mundraum und entfernen ggf. sichtbare Fremdkörper. Es erfolgen nicht mehr als zwei Beatmungsversuche. Ist eine Atemspende - warum auch immer - weder über den Mund noch über die Nase möglich, führen Sie zumindest die Herzdruckmassage ununterbrochen auch ohne Beatmung durch. |
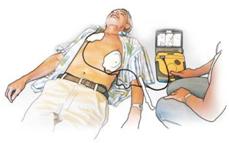
 | Sobald bei einer Person mit Herz-Kreislauf-Stillstand ein Defibrillationsgerät (AED) zur Verfügung steht, setzen Sie dieses zügig, entsprechend der Sprachanleitung, ein. Die Sprachanweisungen starten nach dem Einschalten des AED. |
 | Der Brustkorb der betroffenen Person muss frei gemacht werden, die Elektroden werden wie abgebildet auf den Brustkorb geklebt. |
 | Folgen Sie den Sprachanweisungen des Gerätes, bis der Rettungsdienst eintrifft. |
 | Achtung: Beim Auslösen der Defibrillation darf niemand die betroffene Person berühren! |
 | Zwischen den Defibrillationen erfolgen, wie vom Gerät vorgegeben, jeweils zwei Minuten Wiederbelebung (Herzdruckmassage und Beatmung). |
 | |
Beenden der Wiederbelebung
 | Führen Sie die Wiederbelebungsmaßnahmen so lange durch, bis der Rettungsdienst eintrifft und die betroffene Person übernimmt bzw., bis Sie Lebenszeichen (z.B. einsetzende Eigenatmung, Bewegungen oder Husten) der betroffenen Person erkennen. In diesem Fall bringen Sie sie in die Seitenlage und kontrollieren weiterhin die Lebenszeichen. |
| Besonderheit bei der Wiederbelebung von Kindern und Säuglingen |
Während die Ursachen für einen Atemstillstand bei Erwachsenen meist kreislaufbedingt sind und daher sofort mit Wiederbelebungsmaßnahmen (Herzdruckmassage) begonnen wird, stehen bei Säuglingen und Kindern oftmals Atemstörungen oder Atemstillstand im Vordergrund, die nicht unmittelbar mit einem Herz-Kreislauf-Stillstand in Verbindung stehen. Daher weicht der Ablauf der Hilfeleistung bei Kindern gegenüber dem bei Erwachsenen ab, es wird mit der Beatmung begonnen.
So machen Sie's richtig
Sie haben bei einem Kind/Säugling Bewusstlosigkeit festgestellt und das Kind atmet nicht.
 | Rufen Sie sofort laut um Hilfe, damit weitere Helfer aufmerksam werden. |
 | Beatmen Sie zunächst 5-mal und prüfen erneut die Atmung. |
 | Bei Säuglingen beatmen Sie in Mund und Nase gleichzeitig. |
 | |
 | Passen Sie das Beatmungsvolumen dem Lungenvolumen des Kindes an. |
 | Können Sie auch jetzt keine Atmung feststellen, legen Sie das Kind auf eine harte Unterlage und beginnen unverzüglich mit der Wiederbelebung. |
 | Veranlassen Sie schnellstens den Notruf. Wenn Sie alleine sind, müssen Sie die Wiederbelebung nach ca. einer Minute kurz unterbrechen und den Notruf absetzen. |
 | Machen Sie den Brustkorb frei. Setzen Sie einen Handballen, bei Säuglingen zwei Finger auf die Mitte des Brustkorbes auf und komprimieren (drücken) Sie den Brustkorb ca. ein Drittel tief 30-mal senkrecht in Richtung Wirbelsäule. |
 | |
 | Nach jeweils 30 Herzdruckmassagen müssen Sie 2-mal beatmen. Wechseln Sie möglichst schnell zwischen Herzdruckmassage und Beatmungen. |
Die Wiederbelebung kann beendet werden, wenn das Kind vom Rettungsdienst/Notarzt übernommen wird oder Atmung bzw. Lebenszeichen erkennbar sind.
In diesem Fall ist die Seitenlage (Seiten 23/24) herzustellen.
| Bei Säuglingen und Kindern weicht der Ablauf der Hilfeleistung etwas gegenüber dem bei Erwachsenen ab: Es wird mit fünf Beatmungen begonnen. Beginnt das Kind dann nicht zu atmen, wird die Wiederbelebung mit 30 Herzdruckmassagen im Wechsel mit jeweils zwei Beatmungen durchgeführt. Außerdem werden Atemvolumen und Drucktiefe (eine Hand statt zwei) entsprechend verringert. |
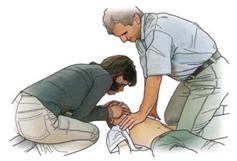

Auch bei Kindern kann die Wiederbelebung durch zwei Helfer wie abgebildet erfolgen. Säuglinge werden zur Wiederbelebung auf den Arm genommen (Abbildung). Die Beatmung erfolgt in Mund und Nase gleichzeitig. Die Herzdruckmassage wird bei Säuglingen mit zwei Fingern durchgeführt.
Es heißt: "Jemand hat etwas verschluckt". Ob in Luft- oder Speiseröhre ist dabei zunächst nicht so wichtig, es muss schnell gehandelt werden.
Symptome
 | Starker Hustenreiz und ggf. pfeifende Atemgeräusche. |
 | Schluckbeschwerden, ggf. auch Brechreiz. |
 | Die betroffene Person ist blaurot im Gesicht und versucht zu atmen, schlimmstenfalls ohne dass ein Atemstoß erfolgt. |
 | Betroffene drohen das Bewusstsein zu verlieren. |
So helfen Sie richtig
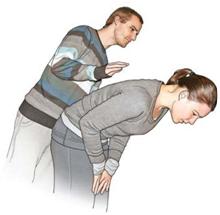
 | Atmet, spricht, hustet die betroffene Person, fordern Sie sie auf, kräftig weiter zu husten. |
 | Solange Betroffene bei Bewusstsein sind, veranlassen Sie sie, ihren Oberkörper vornüberzubeugen. Versuchen Sie, mit kräftigen Schlägen der flachen Hand zwischen die Schulterblätter den Fremdkörper zu lösen. Prüfen Sie nach jedem Schlag in der Kopftieflage, ob sich der Fremdkörper gelöst hat. |
 | Veranlassen Sie umgehend einen Notruf. |
Achtung: Die nachfolgende Maßnahme darf nur als letztes Mittel (ultima ratio), wenn alles andere versagt hat, angewendet werden.
Wenn sich der Zustand nicht bessert, und die betroffene Person trotz aller Bemühungen zu ersticken droht, kann als "allerletzte Maßnahme" noch folgendes versucht werden:
So helfen Sie richtig
| Fremdkörper in Luft- und Speise röhre bei Kindern
Ein in der Luftröhre steckender Fremdkörper verursacht je nach Schwere Hustenreiz, pfeifende Atemgeräusche, das Fehlen jeglichen Atemstoßes (ggf. noch vorhandene Brustkorbbewegungen) sowie die Unfähigkeit zu sprechen. Das Kind ist dabei blaurot im Gesicht und versucht erfolglos zu atmen. Bei Fremdkörpern in der Speiseröhre treten Schluckbeschwerden oder Brechreiz auf. Durch die flexible Rückwand der Luftröhre können Fremdkörper in der Speiseröhre auch die Luftröhre einengen. So kann ebenfalls akute Erstickungsgefahr bestehen. So helfen Sie richtig |
Wichtig:
Kleinkinder dürfen Sie nicht an den Beinen hochziehen, um auf den Rücken zu schlagen!
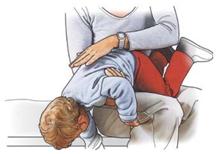
| Merke Auch wenn ein Fremdkörper in der Speiseröhre keine ernsten Beschwerden verursacht, sondern nur ein unangenehmes Gefühl, sollten Sie mit dem Kind einen Arzt aufsuchen, um Schäden zu vermeiden. |
| "Beinahe-Ertrinken"
Ertrinkungsunfälle gehören zu den häufigsten Todesfällen bei Kleinkindern, denn immer noch geraten Kinder z.B. in nicht ausreichend gesicherten Gewässern in Lebensgefahr. Entgegen der allgemeinen Meinung muss bei einem aus dem Wasser geretteten Kind nicht zunächst die Lunge ausgepumpt werden. Wasser kann in so kurzer Zeit weder in die Lunge eindringen noch könnten Sie es dort wieder herausholen. Solche Bemühungen würden den Beginn der Wiederbelebung nur unnötig verzögern. Vielmehr muss sofort nach der Rettung die Wiederbelebung beginnen. So machen Sie's richtig
|
Insektenstich im Mund-Rachenraum
Insektenstiche im Mund- bzw. Rachenraum kommen im Sommer gelegentlich vor, wenn versehentlich ein Insekt, z.B. eine Wespe, beim Essen oder Trinken in den Mund- Rachenraum gerät. Betroffen sind oft Kinder.
Symptome
 | Betroffene verhalten sich in der Situation oft "panikartig". |
 | Starker Schmerz im Stichbereich. |
 | Zunehmende Schwellung im Mund- Rachenraum oder der Zunge. |
 | Zunehmende Atemnot mit Blaufärbung im Gesicht. |
Durch das Insektengift schwellen im empfindlichen Mund-Rachenraum die Schleim- häute an oder es kommt zum Anschwellen der Zunge. Die Atemwege verengen sich und drohen sich zu verschließen. Es besteht akute Erstickungsgefahr. Allergikern droht zusätzlich noch ein allergischer Schock.
So helfen Sie richtig
 | Notruf/Alarmieren Sie sofort den Rettungsdienst. |
 | Das Kühlen der Mund-Rachenschleimhäute mit Eis unterdrückt die Schwellung. Lassen Sie Betroffene Speiseeis oder Eiswürfel lutschen und kühlen Sie den Hals mit einem Eisbeutel oder kalten Umschlägen von außen. |
 | Sollte ein Atemstillstand eintreten, müssen Sie unverzüglich beatmen und den Kreislauf kontrollieren, bis der Rettungsdienst eintrifft. |
Symptome
 | Bei kurzer Stromeinwirkung und geringer elektrischer Energie treten Beschwerden wie Atemnot, Krampfgefühl in der Brust, Angstzustände, Herzjagen, Unruhe und Schwitzen auf. Die Beschwerden klingen wieder ab. |
 | Bei Körperdurchströmung unter erhöhter Spannung kann es zu Haut- und Gewebeschäden mit sogenannten Strommarken kommen. Das sind Verbrennungen, die an den Ein- und Austrittsstellen des Stromes auftreten. |
 | Die Herztätigkeit wird gestört. Herzrhythmusstörungen können auftreten, schlimmstenfalls kommt es zum Herz-Kreislauf- Stillstand. |
 | Schädigungen an Gehirn und Nervensystem verursachen Schmerzen, Lähmungen, Krämpfe und Bewusstlosigkeit. |
| Stromunfälle sind vermeidbar
Oft sind leichtsinniger Umgang mit elektrischen Geräten, unfachmännische Bastel- und Reparaturarbeiten an elektrischen Einrichtungen und Missachtung von Warn- und Absperrmaßnahmen ursächlich für Unfälle mit elektrischem Strom. Umsichtiges Verhalten zu Hause und in Einrichtungen hilft Unfälle zu verhindern. Lassen Sie elektrische Geräte regelmäßig durch eine Elektrofachkraft überprüfen. |
Unfälle bei Niederspannung bis 1000 V
So helfen Sie richtig
Unfälle bei Hochspannung mit mehr als 1 kV
So helfen Sie richtig
 | Bei allen Unfällen im Hochspannungsbereich hat die Sicherheit der Ersthelferin bzw. des Ersthelfers höchste Priorität. Sie sind selbst in Lebensgefahr. Halten Sie einen Sicherheitsabstand von bis zu 20 Metern zur Stromquelle ein (siehe auch Info für Helferinnen und Helfer). Solange der Strom nicht unterbrochen/ abgeschaltet ist, kann er in Form eines Lichtbogens auf eine sich annähernde Person überspringen. |
 | Die Hilfe beginnt mit dem Notruf. Alarmieren Sie schnellstmöglich den Rettungsdienst mit dem Hinweis auf einen Hochspannungsunfall und einer präzisen Ortsangabe. |
 | Die Rettung der Betroffenen aus dem Gefahrenbereich erfolgt aus Sicherheitsgründen durch Fachpersonal. |
 | Nach der Rettung der Verunglückten sind ggf. Wiederbelebungsmaßnahmen erforderlich. |
 | Die Versorgung meist schwerer Brandwunden und Wärmeerhalt sind weitere wichtige Maßnahmen. |
| Unfälle im Hochspannungsbereich sind grundsätzlich nur möglich, wenn die Sicherheitsvorschriften nicht beachtet und Sicherheitsbarrieren, Warnschilder usw. in gröbster Weise missachtet werden, z.B. durch Erklimmen eines Hochspannungsmastes, Eindringen in Umspannwerke oder das Herumklettern auf Bahnwaggons unter einer Oberleitung. Nur ein hinreichend großer Sicherheitsabstand von bis zu 20 Metern kann verhindern, dass Sie in den Stromkreis geraten! |
Der Begriff Schock wird ganz allgemein für Störungen des Kreislaufes verwendet. Oft wird der Schock auch als Kollaps oder Kreislaufkollaps bezeichnet.
Symptome
 | Betroffene sehen sehr blass aus und sind oft sehr unruhig und nervös, haben Angst. |
 | Sie zittern und fühlen sich geschwächt, viele hält es nicht auf den Beinen, sie müssen sitzen oder sie liegen bereits am Boden. |
 | Die Haut fühlt sich kalt an, sie ist oftmals schweißnass und Betroffene frieren, ihnen ist kalt. |
 | Der Puls ist schwach und beschleunigt. |
So helfen Sie richtig
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Zuwendung und ständige Betreuung sind zunächst das Wichtigste. |
 | Decken Sie die Betroffenen sofort der Witterung entsprechend warm zu. Ideal ist die Rettungsdecke aus dem Verbandkasten (ggf. mit Pflaster fixieren). Sie ist groß genug, um betroffene Personen auch zum Boden hin vor dem Auskühlen zu schützen. Natürlich kann auch eine Wolldecke oder warme Kleidung verwendet werden. |
 | Lagern Sie Betroffene mit leicht (ca. 20 cm) erhöhten Beinen. Dies unterstützt den Kreislauf. |
 | Bleiben Sie bei Betroffenen und betreuen Sie sie. |
| Ein Schock kann viele Ursachen haben, da mit dem Begriff eine schwere Kreislaufstörung mit Blutmangel am Herzen bezeichnet wird.
Daher ist naheliegend, dass u.a. ein größerer Blutverlust bei äußeren aber auch bei inneren Verletzungen zum Schock führen kann. Plötzliches Erschrecken, Angst, Schmerzen usw. können durch nervöse Fehlsteuerung der Blutgefäße einen Schock auslösen. Der gängige Begriff für diese Art der Kreislaufstörung ist "Kollaps". Unfallbeteiligte können so reagieren, ohne selbst verletzt zu sein, daher spricht man umgangssprachlich von "geschockt sein". Ein Schock kann auch dann auftreten, wenn der Kreislauf durch großen Flüssigkeitsverlust, etwa durch heftige Durchfälle bzw. Erbrechen oder auch bei starkem Schwitzen, z.B. in Folge körperlicher Anstrengungen, auch beim Sport, beeinträchtigt wird. Oft wurde zu wenig getrunken. Insbesondere Kinder reagieren auf Flüssigkeitsverlust sehr empfindlich. Vergiftungen, aber auch allergische Reaktionen des Körpers (siehe nächste Seite) durch die Unverträglichkeit von bestimmten Substanzen, z.B. Medikamenten oder Insektengift (z.B. Wespenstich), können zum Schock führen. Unabhängig von den Ursachen bedeutet ein Schock immer eine unzureichende Versorgung der Körperzellen vor allem mit Sauerstoff und eine mangelnde Entsorgung der Körperzellen unter anderem von Kohlendioxid. Hierdurch verschlechtert sich der Allgemeinzustand des Betroffenen mit zunehmender Dauer des Schocks immer rasanter. Daher sind auch die genannten Erste-Hilfe- Maßnahmen so wichtig. Sie wirken einem möglichen Kreislaufzusammenbruch entgegen. Wichtiger Hinweis: Hat die betroffene Person Atemnot, lagern Sie die Beine nicht erhöht. Ggf. ist es hilfreich, den Oberkörper erhöht zu lagern. |
Schwere allergische Reaktion
Bei manchen Menschen lösen Stoffe, mit denen der Körper in Kontakt kommt bzw. die vom Körper aufgenommen werden, eine schwere allergische Reaktion aus. Beispiele sind Insektenstiche (z.B. Wespen), bestimmte Lebensmittel, aber auch Unverträglichkeiten auf bestimmte Medikamente.
Symptome
 | Erste Anzeichen sind gelegentlich Kribbeln im Mund, an der Zunge und den Lippen. |
 | Äußerlich kann Quaddelbildung der Haut mit oft heftigem Juckreiz auftreten. |
 | Das Atmen fällt schwer (Atemnot durch Zuschwellen der Atemwege). |
 | Mögliche weitere Symptome sind Erbrechen, Kollaps und Verlust des Bewusstseins. |
So helfen Sie richtig
 | Unterbinden Sie - wenn noch möglich - die Zufuhr des allergieauslösenden Stoffes, indem Sie z.B. den Stachel eines Insekts entfernen (Einstichstelle kühlen) oder die Medikamentenzufuhr unterbinden. |
 | Notruf/Alarmieren Sie schnellstmöglich den Rettungsdienst. |
 | Beruhigen und betreuen Sie die betroffene Person. |
 | Betroffene gut warm halten (z.B. mit der Rettungsdecke zudecken). |
 | Bei Atemnot öffnen Sie beengende Kleidung und lagern die Person mit erhöhtem Oberkörper. Öffnen Sie ggf. ein Fenster. |
 | Fragen Sie nach einem Notfallset, welches bei bekannten Allergien von Betroffenen mitgeführt wird und helfen Sie bei der Anwendung der Gegenmittel. |
| Allergische Reaktionen können sich sekundenschnell entwickeln, manchmal jedoch auch mit zeitlicher Verzögerung eintreten.
Daher ist schon bei ersten Anzeichen wie Kribbeln im Mund, an der Zunge und den Lippen oder Quaddelbildung auf der Haut mit Juckreiz an eine allergische Reaktion zu denken.
Die Gabe von mitgeführten Notfallmedikamenten stellt eine Erste-Hilfe-Leistung dar und kann Leben retten. Die Notfallsets sind für Laien gemacht und einfach zu handhaben. Eine Falschdosierung ist ausgeschlossen. Treffen Sie mit den Eltern betroffener Kinder entsprechende Vereinbarungen. Organisieren Sie die Hilfe in der Einrichtung. Bei Unsicherheiten lassen Sie sich, z.B. durch eine Kinderärztin oder Kinderarzt, beraten. Weitere Hinweise zur Medikamentengabe finden Sie in der DGUV Information 202-091 (Schulen) und 202-092 (KiTas). |
Blutungen, Kopf-, Bauch- und Brustkorbverletzungen
Blutungen verursachen - vor allem wenn sie stark sind - sowohl bei den Betroffenen als auch bei den Ersthelfern oder Ersthelferinnen eine "schockartige" Wirkung. In der Tat kann eine heftige Blutung sehr bedrohlich wirken.
Der Verlust von einem Liter Blut kann bei Erwachsenen zum Schock führen. Deshalb ist die schnelle und sachgemäße Blutstillung eine der vorrangigen Aufgaben der Ersten Hilfe.
Dieses Kapitel macht Sie außerdem mit den Maßnahmen bei schweren Kopf-, Bauch- und Brustkorbverletzungen vertraut. In solch schweren Fällen muss rechtzeitig der Rettungsdienst alarmiert werden.
Starke Blutungen
Eine heftige äußere Verletzung kann sehr stark bluten. Für Verletze und Helferinnen oder Helfer bedeutet das eine belastende Ausnahmesituation. Die intensive Farbe des Blutes wirkt zusätzlich bedrohlich.
Symptome
So helfen Sie richtig
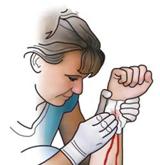
 | Es ist vorteilhaft, wenn die verletzte Person liegt. Bei der Versorgung sollten Sie Einmalhandschuhe aus dem Verbandkasten tragen. |
 | Durch Hochhalten der Extremität wird die starke Blutung bereits verringert. |
 | Bei allen stark blutenden Wunden pressen Sie als erste Maßnahmen ein sauberes Tuch oder eine Kompresse aus dem Verbandkasten auf die Wunde, um die Blutung zu stoppen. |
 | Mit 2 Verbandpäckchen aus einem Verbandkasten wickeln Sie einen Druckverband auf die Wunde. |
| |
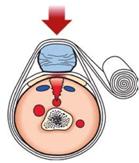
 | Legen Sie - wie bei einem normalen Verband - die Wundauflage des 1. Verbandpäckchens auf die Wunde. Das vorher aufgepresste Tuch kann in den Verband einbezogen werden. |
 | Das 2. Verbandpäckchen bleibt in der Verpackung und wird als Druckpolster unmittelbar auf die Wunde gewickelt. |
 | Das Aufpressen auf die Wunde wird dadurch ersetzt. |
 | Spätestens jetzt muss ein Notruf erfolgen. |
 Hinweis: Ein Druckverband lässt sich an vielen Körperbereichen anlegen. Blutungen können so zuverlässig gestillt werden. Es ist aber zu beachten, dass der verbundene Bereich möglichst nicht mehr bewegt wird. | |
 | Die betroffene Person mit der Rettungsdecke aus dem Verbandkasten warm halten. Die Decke auch unter die verletzte Person schieben. |
 | Die Beine können etwas erhöht gelagert werden. |
 | Die verletzte Person bis zum Eintreffen des Rettungsdienstes betreuen. |
 | |
Blutungen am Kopf
Das Gewebe am Kopf ist intensiv durchblutet. Daher bluten Verletzungen am Kopf immer relativ stark. Da die verletzten Personen selbst den Bereich nicht einsehen können versuchen sie den Bereich zu ertasten und verschmieren dabei das Blut. Das sieht dann oft schlimmer aus als es ist.
Symptome
 | Es blutet aus einer offenen Wunde am Kopf eines stark blutverschmierten Verletzten. |
 | Achtung: An Begleitverletzungen (z.B. Gehirnerschütterung, Nasenbeinbruch usw.) denken. |
So helfen Sie richtig
 | Es ist vorteilhaft, wenn die verletzte Person sitzt. Tragen Sie bei der Versorgung Einmalhandschuhe aus dem Verbandkasten. |
 | Drücken Sie Verbandmaterial, das Sie aus der Verpackung genommen haben, auf die Wunde. Das kann die verletzte Person ggf. auch selbst. Den Druck müssen Sie gegebenenfalls bis zum Eintreffen des Rettungsdienstes beibehalten. |
 | Spätestens jetzt muss ein Notruf erfolgen. |
 | Wenn die Lage der Verletzung einen Druckverband erlaubt, können Sie diesen wie beschrieben anlegen. Es ist darauf zu achten, dass die Atemwege frei bleiben bzw. die Atmung nicht behindert ist. |
 | Die verletzte Person wird entsprechend ihrer Begleitverletzungen gelagert, z.B. bei einer Gehirnerschütterung mit erhöhtem Kopf. Bei Bewusstlosigkeit ist die Seitenlage erforderlich. |
 | Die verletzte Person unbedingt warm halten, z.B. mit der Rettungsdecke aus dem Verbandkasten. |
 | Die verletzte Person bis zum Eintreffen des Rettungsdienstes betreuen. |
Unfälle, bei denen es zur Abtrennung (Amputation) von Körperteilen (z.B. einem Finger oder einer ganzen Hand) gekommen ist, stellen für die verletzte Person und die Helferinnen oder Helfer eine dramatisch belastende Situation dar.
Symptome
 | Es blutet - ggf. stark - aus einer offenen Wunde. |
 | Die verletzte Person klagt über starke Schmerzen. |
 | Sie sieht blass aus und zeigt ggf. weitere Anzeichen eines Schocks. |
So helfen Sie richtig
| Wichtig ist bei diesen Unfällen die Reihenfolge der Hilfe.
Zuerst muss die verunglückte Person versorgt werden, erst danach wird das Amputat versorgt.
Abbindungen durch den Ersthelfer/die Ersthelferin sind im Regelfall zu vermeiden. Als Amputat gelten nicht nur komplett abgetrennte Körperteile, sondern auch abgetragene Haut- und Gewebestücke. Auch diese Amputate können ggf. replantiert werden. Daher müssen auch diese Amputate entsprechend gesichert, versorgt und mit der verletzten Person in die Klinik gebracht werden. |
| Ausgeschlagene Zähne Aus dem Kiefer getrennte Zähne können replantiert werden. Voraussetzung ist, dass der Zahn möglichst nicht an der Wurzel berührt wird. Die Aufbewahrung erfolgt am besten in einer Dentalrettungsbox (Apotheke). Die meisten anderen Flüssigkeiten sind ungeeignet. Die betroffene Person muss unverzüglich in zahnärztliche Behandlung. |
Eine Gewalteinwirkung auf den Kopf kann Auswirkungen auf das Gehirn im Innern des Schädels haben. Je nach Schwere der Schädigung des Gehirns kann eine unterschiedlich tiefe und unterschiedlich lange dauernde Bewusstlosigkeit (bis zum Koma) auftreten.
Die Hilfeleistung bei Bewusstlosigkeit ist ab  beschrieben.
Häufig haben Betroffene neben den äußeren Wunden Anzeichen einer Gehirnerschütterung.
beschrieben.
Häufig haben Betroffene neben den äußeren Wunden Anzeichen einer Gehirnerschütterung.
Symptome
 | Betroffene können für kurze Zeit, oft nur für wenige Sekunden das Bewusstsein verlieren, was von Helfenden oft nicht bemerkt wird. Betroffene geben an, "dass ihnen schwarz vor Augen war". |
 | Sie haben Lücken in der Erinnerung. Sie können sich nicht an das Unfallgeschehen erinnern, wissen z.B. nicht, welcher Wochentag ist und wirken desorientiert. |
 | Sie klagen über Kopfschmerzen und Schwindel. |
 | Ihnen ist übel, manchmal müssen sie sich übergeben (Brechreiz). |

| Achtung: Nicht die bedrohlich erscheinenden äußeren Wunden stellen das größte Problem dar, sondern die Schädigung des Gehirns mit Gehirnerschütterung und Bewusstlosigkeit. |
So helfen Sie richtig
 | Ist die betroffene Person bei Bewusstsein, lagern Sie sie mit leicht erhöhtem Oberkörper/Kopf. |
 | Notruf/Alarmieren Sie unabhängig von der Schwere der Anzeichen den Rettungsdienst. |
 | Verbinden Sie jetzt auch die äußeren Verletzungen am Kopf. |
 | Halten Sie die betroffene Person warm (zudecken z.B. mit der Rettungsdecke). |
 | Lassen Sie die betroffene Person nicht allein, sondern unter ständiger Beobachtung. |
 | Helfen Sie ihr, wenn sie sich übergeben muss. |
Gewalteinwirkungen auf Bauch oder Rücken können innere Organe und Blutgefäße in der Bauchhöhle verletzen.
Symptome
 | Erste Hinweise auf eine Bauchverletzung können der Unfallhergang bzw. die Unfallsituation und die Befragung von Unfallzeugen geben. |
 | Zerrissene Kleidung und Prellungen an Bauch oder Rücken sind möglich. |
 | Bauchschmerzen und eine oft schmerzhaft gespannte Bauchdecke. |
 | Blasses Aussehen, verbunden mit einem sich ständig verschlechternden Allgemeinzustand und zunehmenden Schocksymptomen. |
So helfen Sie richtig
 | Notruf/Alarmieren Sie sofort den Rettungsdienst. |
 | Liegt eine offene Bauchwunde vor, müssen Sie diese möglichst keimfrei mit einem Verbandtuch aus dem Verbandkasten abdecken. |
 | Oft nehmen die Betroffenen von sich aus eine zusammengekrümmte seitliche Lage ein. Belassen Sie Betroffene in der Lage. |
 | |
 | Liegen Verletzte auf dem Rücken, sollten Sie mit Polstermaterial die abgebildete Lagerung herstellen, sie soll möglichst bequem sein. Die Bauchdecke wird dadurch entspannt und die Schmerzen werden gelindert. |
 | Decken Sie die betroffene Person zu (Rettungsdecke aus dem Verbandkasten) und betreuen Sie sie, bis der Rettungsdienst kommt. |
 | Betroffene dürfen nichts essen und auch nichts trinken. |
| Durch eine Gewalteinwirkung auf den Bauch oder den Rücken können Organe, wie z.B. Leber, Milz, Magen, Darm, Blase, aber auch große Blutgefäße verletzt werden und in die Bauchhöhle bluten.
Solche Blutungen sind für die Ersthelferin oder den Ersthelfer kaum zu erkennen und die Blutungen sind von außen auch nicht zu stillen.
Die verletzte Person kann verbluten.
Daher steht bei den Maßnahmen auch der Notruf an erster Stelle.
Wichtig zur abgebildeten Lagerung: Achtung: Bauchverletzte klagen manchmal über starken Durst und wollen etwas trinken. Wegen der oftmals notwendigen sofortigen Operation dürfen Betroffene aber auf keinen Fall etwas trinken oder essen. |
| Die beschriebenen Symptome sind überwiegend auch bei akuten Baucherkrankungen erkennbar und die oben genannten Maßnahmen die richtige Hilfe. |
Eine heftige Gewalteinwirkung auf den Brustkorb oder den Rücken kann schwerwiegende Schädigungen z.B. an der Lunge verursachen.
Symptome
 | Erste Hinweise auf eine Brustkorbverletzung können der Unfallhergang bzw. die Unfallsituation und die Befragung von Unfallzeugen geben. |
 | Äußerlich ggf. zerrissene Kleidung, Prellungen, Abschürfungen am Brustkorb, aber auch eine offene Wunde mit Eröffnung der Brusthöhle. |
 | Die betroffene Person ist blass bzw. bläulich blass. |
 | Sie ringt nach Luft, hat Atemnot und versucht sich aufzurichten, um besser atmen zu können. Sie hat starke Schmerzen beim Atmen. |
 | Ist auch die Lunge verletzt, kann Blut ausgehustet werden. |
So helfen Sie richtig
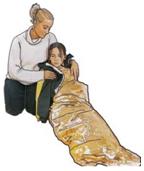
 | Notruf/Alarmieren Sie sofort den Rettungsdienst. |
 | Lagern Sie die betroffene Person mit erhöhtem Oberkörper, sodass sie sich anlehnen und mit den Armen nach hinten abstützen kann. Das erleichtert ihre Atmung. |
 | Eine Brustkorbwunde versorgen Sie, indem Sie möglichst keimfreie Wundauflagen oder auch ein sauberes Tuch mit der Hand auf die Wunde aufbringen und bis zum Eintreffen des Rettungsdienstes fest halten oder locker mittels Pflaster fixieren. |
 | Fremdkörper sollen auf jeden Fall in der Wunde belassen bleiben. Sie werden umpolstert und stabilisiert. |
 | Decken Sie die betroffene Person zu (Rettungsdecke). |
 | Beruhigen und betreuen Sie sie, bis der Rettungsdienst eintrifft. |
 | |
| Ursachen solcher Verletzungen sind z.B. Messerstiche, Pfählungsverletzungen, Schussverletzungen oder ein harter, stumpfer Aufprall des Brustkorbs auf einen festen Gegenstand, z.B. bei einem Verkehrsunfall oder bei einem Sturz aus größerer Höhe. Nicht selten werden dabei auch Rippen gebrochen.
Ist die Brustwand durch eine Wunde eröffnet oder die Lunge beschädigt, dringen Luft und Blut in den Brustraum ein. Hierdurch wird die Lunge eingeengt, was Atmung und Herztätigkeit stark behindert. |
| Wenn Sie eine verletzte oder kranke Person mit Atemnot verlagern müssen, um sie z.B. bequem an eine Wand zu lehnen, darf dabei der Brustkorb nicht umfasst werden. Vielmehr muss die betroffene Person unter den Achselhöhlen angehoben und vorsichtig weggezogen oder weggetragen werden. |
Wundversorgung bei kleineren Verletzungen
Kein Mensch bleibt von gelegentlichen Verletzungen verschont. Mal ist es eine Schnittwunde, Kinder haben Hände oder die Knie aufgeschürft, dann ist es der Holzsplitter in der Hand und manchmal auch eine Platzwunde am Kopf, vom gelegentlichen Nasenbluten ganz zu schweigen. Dieses Kapitel behandelt verschiedene, eher alltägliche Verletzungen und Wunden und deren Versorgung. Es werden verschiedene Verbandarten und Verbandtechniken beschrieben.
Wunden/ Wundversorgung
Jede Wunde soll mit möglichst keimfreiem (sterilem) Verbandmaterial verbunden werden.
Eine gute Wundversorgung erfüllt drei Aufgaben:
Symptome
 | Schmerzäußerung (auch Gestik und Mimik beachten). |
 | Je nach Größe der verletzten Blutgefäße bluten Wunden mehr oder weniger stark. |
 | Achtung: Durch die Kleidung sind Verletzungen manchmal verdeckt. |
 | Blutflecke in der Kleidung geben einen Hinweis. |
 | Intuitiv halten verletzte Personen oft ihre Hand auf die Wunde. |
Was ist grundsätzlich zu beachten
 | Bei der Wundversorgung sollten Sie zum eigenen Schutz und zum Schutz der betroffenen Person vor Infektionen Einmalhandschuhe tragen. Einmalhandschuhe befinden sich in allen Verbandkästen. |
 | Wunden dürfen Sie nicht mit Ihren Händen berühren, da sie dadurch zusätzlich verunreinigt und infiziert würden. |
 | Wunden sollten Sie nicht auswaschen oder reinigen. Ausnahmen sind z.B. die Wasseranwendungen bei Verbrennungen und bei Verätzungen. |
 | Wunden sollten ohne ärztliche Anweisung nicht mit Puder, Salben, Sprays, Desinfektionsmitteln o. Ä. behandelt werden. |
 | Fremdkörper belassen Sie in der Wunde; diese werden umpolstert und müssen von der Ärztin oder vom Arzt entfernt werden. |
 | |
| Durch äußere Gewalteinwirkung sowie durch die Einwirkung von Hitze, Kälte oder von chemischen Stoffen auf den Körper können Wunden entstehen.
Immer wird zunächst die Haut, das größte menschliche Organ, geschädigt.
Außerdem können die unter der Haut liegenden Gewebeschichten wie Muskeln, Sehnen, Nerven und Blutgefäße verletzt werden, manchmal auch Knochen und Organe.
Durch eine Verletzung verliert die Haut ihre schützende Funktion gegenüber der Umwelt. Keimen und Krankheitserregern wird das Eindringen in den Körper ermöglicht, daher besteht bei Wunden immer die Gefahr einer Infektion. Jede Gewebeschädigung verursacht Schmerzen. Sie sind bei großflächigen und tief gehenden Verletzungen meist stärker als bei kleinen oberflächlichen Verletzungen. Brand- und Schürfwunden sind besonders schmerzhaft. |
Im Prinzip besteht ein sachgerechter Wundverband immer aus einer möglichst keimfreien Wundauflage, mit der die Wunde abgedeckt wird und einer individuellen (Wund- und Körperform angepassten) Befestigung, z.B. mit Heftpflaster, Mullbinden, Dreiecktuch oder mit Verbandpäckchen.
Im Folgenden erhalten Sie einen Überblick über die wichtigsten Verbandarten und Verbandtechniken.
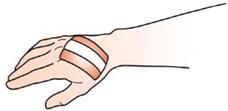
Pflasterwundverband = Wundschnellverband
Für kleine Verletzungen mit geringer Blutung
So helfen Sie richtig
 | Schneiden Sie einen genügend großen Pflasterstreifen ab. Die Wundauflage soll immer größer als die Wunde sein. |
 | Entfernen Sie zunächst die Schutzfolie von den Klebestreifen. Achten Sie darauf, dass Sie dabei die Wundauflage nicht berühren. |
 | Legen Sie das Pflaster mit der Wundauflage auf die Wunde und befestigen Sie es faltenfrei. |
 | |
 | Hinweis auf Impfschutz und ggf. erforderliche Arztbehandlung geben. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
Keimfreie Wundauflage und deren Befestigung
Großflächige Hautverletzungen müssen mit einer keimfreien Wundauflage aus Mull oder einem Verbandtuch bedeckt werden. Solche Wundauflagen sind keimfrei (steril) verpackt in Verbandkästen enthalten. Zur Erhaltung der Keimfreiheit fassen Sie die Wundauflage beim Entnehmen aus der Verpackung nur mit den Fingerspitzen am Rand an und legen sie direkt auf die Wunde. Die verletzte Person kann sie dort festhalten, bis sie befestigt ist. Zum Befestigen von Wundauflagen verwenden Sie je nach Körperform Heftpflasterstreifen, Mullbinden oder Dreiecktücher.
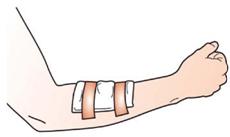
Befestigung mit Heftpflaster (Streifenverband)
So helfen Sie richtig
 | Legen Sie eine Wundauflage auf die Wunde. |
 | Schneiden Sie zwei ausreichend lange Heftpflasterstreifen von der Rolle ab. |
 | Kleben Sie die Pflasterstreifen parallel zueinander über die Wundauflage und Haut. |
 | Hinweis auf Impfschutz und ggf. erforderliche Arztbehandlung geben. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
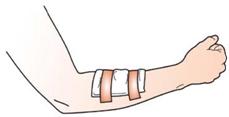
Befestigung mit Fixierbinden
So helfen Sie richtig
 | Wundauflagen so auflegen, dass die gesamte Wunde bedeckt ist. |
 | Mit einer Mullbinde umwickeln Sie die Wundauflage/n. Im Bereich von Gelenken werden die Bindengänge über Kreuz gewickelt, so dass der Verband Stabilität erhält. |
 | Das Bindenende wird zum Abschluss des Verbandes untergesteckt oder mit einem Heftpflasterstreifen befestigt. |
 | Den Körperteil möglichst erhöht lagern und nicht mehr bewegen. |
 | Hinweis auf Impfschutz und erforderliche Arztbehandlung geben. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Fixierbinde und Dreiecktücher sind nicht steril. Sie werden daher nicht direkt auf eine Wunde aufgebracht. Sie sind nur zur Befestigung von sterilem Verbandmaterial wie Wundauflagen und Verbandtüchern vorgesehen. |
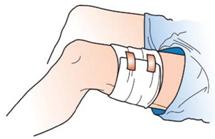
Befestigung mit dem Dreiecktuch
Beispiel Verbandtuch
So helfen Sie richtig
 | Verbandtücher werden vorsichtig so auf die Wunde gelegt, dass die Wunde komplett bedeckt ist. |
 | Mit Heftpflasterstreifen, Mullbinden oder Dreiecktüchern kann die Befestigung erfolgen. |
 | Den Körperteil möglichst nicht mehr bewegen. |
 | Hinweis auf Impfschutz und erforderliche Arztbehandlung geben. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Sehr großflächige Wunden, z.B. Schürfwunden, Brandwunden oder Verätzungen, werden mit Verbandtüchern aus einem Verbandkasten verbunden und mit Heftpflaster, Mullbinden oder Dreiecktüchern (wie abgebildet) befestigt. Aber auch Verletzungen, die nur locker zu bedecken sind, wie offene Bauchverletzungen oder Schädelverletzungen, werden mit Verbandtüchern versorgt. Die sterilen Tücher sind unterschiedlich groß (40 x 60 cm bis 80 x 120 cm). |
Blutende Wunden/Wundversorgung
Symptome
 | Betroffene Person schildert den Unfallhergang. |
 | Schmerzäußerung (auch Gestik und Mimik beachten). |
 | Erkennbare stärkere Blutung aus einer offenen Wunde, die einen Verband und Ruhigstellung erfordert. |
So helfen Sie richtig
 | Ziehen Sie sich bei blutenden Wunden zum eigenen Schutz immer Einmalhandschuhe an. |
 | Öffnen Sie die Verpackung des Verbandpäckchens, und entfalten Sie den Bindenanfang mit der Wundauflage. |
 | Legen Sie die Wundauflage auf die Wunde und befestigen Sie die Wundauflage durch Umwickeln (ohne starken Zug) mit der Binde. |
 | Abschließend fixieren Sie das Bindenende z.B. mit Pflaster. |
 | Den Körperteil möglichst erhöht lagern und nicht mehr bewegen. |
 | Ggf. Notruf. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
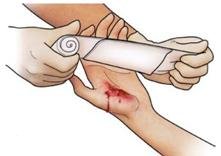
| Ein ideales Verbandmittel zur Versorgung blutender Wunden ist das Verbandpäckchen. Es ist steril verpackt und beinhaltet bereits eine Wundauflage, die auf einer Binde befestigt ist. Da sich im Verbandkasten unterschiedliche Größen befinden, bestimmen Sie entsprechend der Größe der Wunde, welches Verbandpäckchen Sie verwenden. Es können auch mehrere Verbandpäckchen neben- und übereinander gewickelt werden. |
Tierbisswunden/ Wundversorgung
Symptome
 | Betroffene Person schildert den Unfallhergang. |
 | Schmerzäußerung (auch Gestik und Mimik beachten). |
 | Erkennbar ist eine Bisswunde oft mit Gewebequetschung (Blaufärbung) und Blutung. |
 | Betroffene haben ggf. Schockanzeichen. |
So helfen Sie richtig
 | Verletzte Person beruhigen und psychisch betreuen. |
 | Die Wunde keimfrei verbinden. |
 | Die erhebliche Infektionsgefahr (speziell bei Bissen im Handbereich) erfordert immer eine umgehende ärztliche Abklärung. |
 | Hinweis auf zwingend erforderlichen Tetanusimpfschutz geben. |
 | Ggf. Notruf. |
 | Hinweis für Helferinnen oder Helfer bezüglich Tollwut beachten. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Besteht der Verdacht, dass das Tier tollwütig sein könnte, sollte die Wunde umgehend mit Seifenlösung ausgewaschen werden, um die Erreger zu entfernen. Die Wunde muss sofort ärztlich behandelt werden, ggf. ist eine Schutzimpfung notwendig. |
| Bisswunden durch Tiere und Menschen, sowie auch Kratzer von Tieren, bedeuten immer eine große Infektionsgefahr. Durch den Biss werden Erreger in die Wunde übertragen. Das Gewebe im Wundbereich wird oft gequetscht, was die Infektionsgefahr noch erhöht. |
Fremdkörper in Wunden/ Wundversorgung
Symptome
 | Betroffene Person schildert den Unfallhergang. |
 | Schmerzäußerung (auch Gestik und Mimik beachten). |
 | Erkennbarer Fremdkörper, ggf. mit einer Blutung. |
 | Je nach Größe und Lage müssen ggf. innere Verletzungen (entsprechende Symptome beachten) in Erwägung gezogen werden. |
So helfen Sie richtig
 | Verletzte Person beruhigen und psychisch betreuen. |
 | Fremdkörper grundsätzlich nicht entfernen! Das gilt für kleine, aber auch für größere Gegenstände. |
 | Notruf. |
 | Legen Sie vorsichtig eine oder mehrere Wundauflagen, ggf. auch zusätzliches Polstermaterial um den Fremdkörper. Achten Sie darauf, dass der Fremdkörper dabei nicht bewegt wird. |
 | Befestigen Sie alles mit einer Binde oder mit Heftpflaster. |
 | Der Fremdkörper wird so fixiert und kann in der Regel im Krankenhaus sachgerecht entfernt werden. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Grundsätzlich sollen Ersthelferinnen oder Ersthelfer Fremdkörper nicht entfernen, da die Gefahr besteht, dass zusätzliche Schmerzen und Schädigungen (z.B. an Blutgefäßen und Nerven) entstehen oder starke Blutungen auftreten.
Ausnahme: Insektenstiche (Stachel) und Zecken sollen sofort entfernt werden. Lassen Sie sich von den Eltern bestätigen, dass die sofortige Entfernung der Zecke durch die pädagogischen Fachkräfte gewünscht ist. Liegt das Einverständnis nicht vor oder befindet sich der Zeckenstich in einer ungünstigen, schlecht erreichbaren Körperregion, sind die Eltern zu informieren. Eine zeitnahe ärztliche Behandlung ist angeraten. |
Fremdkörper im Auge/ Wundversorgung
Meist geraten kleinste Fremdkörper, z.B. Staubteilchen, Mücken, Ruß, Wimpern o.Ä. in die Augen. Auf die Verwendung der vorgeschriebenen Schutzbrillen zur Vermeidung von Augenverletzungen bei vielen Arbeiten wird ausdrücklich hingewiesen!
Symptome
 | Betroffene Person schildert den Unfallhergang. |
 | Augen zugekniffen, ggf. Hand vor den Augen. |
 | Brennender Schmerz, das Auge ist gerötet und tränt. |
 | Fremdkörpergefühl im Auge, die Bindehaut wird gereizt, was für die Betroffenen äußerst unangenehm ist. |
So helfen Sie richtig
 | Betroffene Person beruhigen und betreuen. |
 | Verhindern Sie, dass die betroffene Person durch Reiben der Augen den Zustand verschlimmert. |
 | Grundsätzlich sollen Fremdkörper im Auge nicht von Laien entfernt werden, Ausnahmen stellen Verätzungen, z.B. durch Kalk, dar. |
 | Bedecken Sie das betroffene Auge mit einer möglichst keimfreien Wundauflage und verbinden Sie beide Augen mit einem undurchsichtigen Tuch (z.B. mit einem Dreiecktuch aus einem Verbandkasten). Nur durch Verbinden beider Augen werden die Augen ruhiggestellt. Die betroffene Person sollte darüber vorab informiert werden. |
 | Bringen Sie die betroffene Person zum Entfernen des Fremdkörpers zur augen- ärztlichen Behandlung bzw. rufen Sie einen Krankenwagen. |
 | Die Betreuung insbesondere von Kindern ist in diesem Fall besonders wichtig. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Fremdkörper in Körperöffnungen (Nase und Ohren)
Es kommt hin und wieder bei Kindern vor, dass sie Fremdkörper, etwa Spielzeugteile oder Ähnliches, in Nase oder Ohren stecken. So helfen Sie richtig
|
Symptome
 | Erkennbar ist, je nach Entwicklungsstadium der Zecke, meist ein nur 1-2 mm großer dunkler Fremdkörper, der in der Haut steckt und sich nicht abstreifen lässt. |
 | Es sticht bzw. juckt ein wenig und die Stelle ist etwas gerötet. |
So helfen Sie richtig
 | Zecken gilt es so schnell wie möglich zu entfernen. Beachten Sie die Erläuterungen zur Einverständniserklärung auf Seite 54 im Infokasten. Benutzen Sie eine Zeckenkarte (Apotheke) oder auch eine Pinzette oder Zeckenzange. |
 | |
 | Fassen Sie die Zecke möglichst dicht über der Haut und ziehen Sie sie mit gleichmäßigem Zug heraus. Ein Quetschen der Zecke ist zu vermeiden. Es sollten keine Rückstände in der Wunde zurückbleiben. Markieren Sie die Einstichstelle. |
 | Eine Arztbehandlung ist dringend angeraten. |
 | In Schulen, Kindertagesstätten und Betrieben muss der Vorfall z.B. im Verbandbuch dokumentiert werden. |
Weitere Infos finden Sie unter
| Zecken können verschiedene Krankheitserreger übertragen.
Die Erreger (Viren) der Frühsommer-Meningoenzephalitis (FSME) befallen das Nervensystem, es kann sich eine Hirnhaut- bzw. Gehirnentzündung entwickeln.
Grippeähnliche Symptome mit Fieber, Kopfschmerzen und Erbrechen sind Anzeichen einer solchen Infektion.
Treten diese Anzeichen nach einem Zeckenstich auf, suchen Sie unbedingt eine Ärztin oder einen Arzt auf. Gegen die FSME ist eine Impfung möglich.
Eine andere, durch Zecken übertragene Krankheit ist die Borreliose. Den Erreger tragen ca. 5 - 35 % der Zecken in sich. Daher muss die Stichstelle nach dem Entfernen der Zecke längere Zeit genau beobachten werden. Am besten, Sie kennzeichnen die Stelle, z.B. mit einem Kugelschreiber. Bildet sich dort eine kreisförmige Rötung, ist spätestens jetzt sofortige Arztbehandlung erforderlich. Ggf. ist eine Behandlung mit Antibiotika notwendig. |
So helfen Sie richtig
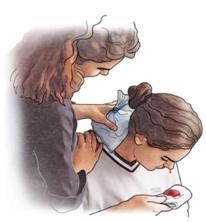
 | Die betroffene Person soll ihren Kopf leicht vornüberbeugen, damit das Blut abfließen kann (Bild). |
 | Legen Sie kalte Umschläge, Eisbeutel oder Kältepackungen in den Nacken. Die Blutstillung wird auch durch eine kurzzeitige Kompression der weichen Nasenflügel unterstützt. |
 | Bei starkem, anhaltendem Nasenbluten ist ein Notruf erforderlich. |
Sport- und Spielverletzungen und Knochenbrüche
Der Stütz- und Bewegungsapparat des Menschen besteht aus Knochen, Gelenken, Muskeln, Sehnen und Bändern. Prellungen, Zerrungen, Verstauchungen und Blutergüsse sind die häufigsten Verletzungen in den Bildungs- und Betreuungseinrichtungen. Dieses Kapitel gibt Ihnen einen Überblick über die richtigen Erste-Hilfe- Maßnahmen.
Muskel- und Gelenkverletzungen
Zu den typischen Verletzungen dieser Art zählen: Prellungen, Zerrungen, Muskelfaserrisse, Muskelrisse, Bänderdehnungen, Bänderrisse, Blutergüsse.
Symptome
 | Betroffene Person bzw. Augenzeugen schildern den Unfallhergang. |
 | Im Vordergrund steht der unmittelbar eintretende, oft starke Schmerz. |
 | Es kommt zu Kraftlosigkeit der betroffenen Muskelregion mit Bewegungseinschränkungen oder Bewegungsunfähigkeit. |
 | Durch Blutungen ins Gewebe entsteht eine Schwellung, die druckempfindlich sein kann. |

| Fast alle genannten Verletzungsmuster sind von Blutungen ins betroffene Gewebe bzw. Gelenk begleitet. Es entsteht ein Bluterguss (Hämatom) im Gewebe oder im Bereich der Gelenkkapsel, erkennbar an der Schwellung und später auch einer Blaufärbung des Gewebes. An Armen und Beinen ist ein Seitenvergleich hilfreich. |
| Eine genauere und differenzierte Diagnose ist durch die Ersthelferin bzw. den Ersthelfer meist nicht möglich und auch nicht notwendig.
Sie wird später durch eine Ärztin oder einen Arzt getroffen.
Bedeutsam ist die sofortige richtige Erste Hilfe.
Sie lindert die Schmerzen und kann den gesamten Heilungsverlauf günstig beeinflussen und weitergehende Schädigungen verhindern.
Dafür gibt es eine einfache Formel, die "PECH-Regel", sie bedeutet: Pause |
So helfen Sie richtig
 | Zunächst sollte man jede Aktivität (Bewegung) sofort einstellen. Dazu die betroffene Körperregion nicht mehr bewegen (Pause). |
 | Zur Kühlung legen Sie z.B. Kältesofortkompressen, Eisbeutel oder einfach kalte Umschläge auf die verletzten Bereiche auf. Unterlage nicht vergessen (siehe Infokasten). |
 | Befestigen Sie die Kühlpackung mittels eines leichten Kompressionsverbandes (C ompression) mit einer Fixierbinde. |
 | Zur Unterstützung der Blutstillung sollte die betroffene Körperregion - wenn möglich - lang anhaltend erhöht gelagert (H ochlagerung) und möglichst wenig, höchstens behutsam bewegt werden. |
 | |
 | Anschließend muss die betroffene Person zur genauen Diagnose in ärztliche Behandlung. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
Praktisch sind Kältesofortkompressen.
Sie werden im Bedarfsfall aktiviert und kühlen sofort.
Sie werden am besten mit einer Fixierbinde befestigt.
| Von Vereisungssprays muss abgeraten werden, diese eignen sich nicht für eine tiefenwirksame und anhaltende Kühlung von Muskel- und Gelenkverletzungen. Bei falscher Anwendung können sogar Erfrierungen verursacht werden. |
| Großen Einfluss auf den gesamten weiteren Behandlungs- und Heilungsverlauf hat die sofortige Kälteanwendung. Kältepackungen oder Eisbeutel dürfen Sie nie direkt auf die Haut legen. Immer erst ein Tuch oder ein paar Bindengänge einer Fixierbinde auf der Hautfläche platzieren und darauf die Kältepackung geben. Die Kühlung muss anhaltend und tiefenwirksam sein. Die erste Kühlphase sollte daher ca. 20 bis 30 Minuten (bis zur Arztbehandlung) dauern. Auch danach kann noch einige Zeit weiter gekühlt werden. Die Kühlung soll das Einbluten ins Gewebe unterbinden und sie lindert die Schmerzen. |
Bei einer Verstauchung (Distorsion) werden die Gelenkteile mit Gewalt gegeneinander verschoben. Dabei werden die Bänder der Gelenkkapsel überdehnt oder sie zerreißen sogar. Blutgefäße können verletzt werden.
Symptome
 | Die betroffene Person bzw. Beobachtende schildern den Unfallhergang. |
 | Im Vordergrund steht der unmittelbar eintretende, oft starke Schmerz. |
 | Das Gelenk kann nicht mehr bzw. nur stark eingeschränkt und unter Schmerzen bewegt werden. |
 | Das Gelenk schwillt - manchmal beträchtlich - an. |
So helfen Sie richtig
Die Verrenkung (Luxation) ist eine Trennung und Verschiebung der Gelenkanteile. Die gegeneinander verschobenen Gelenkteile nehmen ihre ursprüngliche Stellung nicht wieder ein.
Symptome
 | Betroffene Person bzw. Beobachtende schildern den Unfallhergang. |
 | Betroffene haben meist stärkste Schmerzen. |
 | Die Gelenkanteile sind in einer abnormen, meist unbeweglichen Zwangshaltung. |
So helfen Sie richtig
 | Betroffene Person beruhigen und psychisch betreuen. |
 | Keinesfalls dürfen Einrenkversuche unternommen werden! |
 | Betroffene Gelenkbereiche wie vorgefunden ruhigstellen, z.B. polstern. |
 | Notruf. Die betroffene Person muss zwingend in ärztliche Behandlung. Verrenkte Gelenke dürfen nur durch ärztliche Behandlung eingerenkt werden! |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
Grundsätzlich muss zunächst zwischen einem geschlossenen und einem offenen Bruch unterschieden werden.
Beim offenen Bruch befindet sich im Bruchbereich eine offene Wunde. Haut und Muskeln sind verletzt. Gelegentlich ist der Knochen freigelegt und in der Wunde sichtbar. Bei einem offenen Bruch besteht erhebliche Infektionsgefahr mit Komplikationen und negativen Auswirkungen auf den Heilungsprozess.
Beim geschlossenen Bruch besteht keine äußere Wunde und damit keine primäre Infektionsgefahr. Bei geschlossenen Brüchen kann sich durch die gleichzeitige Verletzung von Blutgefäßen eine Schwellung entwickeln.
Symptome
 | Betroffene Person bzw. Beobachtende schildern den Unfallhergang. |
 | Die Betroffenen haben starke Schmerzen im Bereich der Bruchstelle. |
 | Sie werden die Körperregion gar nicht oder nur eingeschränkt bewegen können bzw. Bewegungen vermeiden. Es wird auch von einer Schonhaltung gesprochen. |
 | Für einen Knochenbruch sind abnorme Lage oder abnorme Beweglichkeiten im Bruchbereich typisch. Auch Verkürzungen von Gliedmaßen sind ggf. erkennbar (Seitenvergleich vornehmen). |
 | Bei offenen Knochenbrüchen sind manchmal Knochenteile in der Wunde erkennbar. |
 | Bei geschlossenen Brüchen entsteht meist eine Schwellung. |
So helfen Sie richtig
 | Betroffene Person beruhigen und psychisch betreuen. |
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Einen offenen Bruch müssen Sie wegen der Infektionsgefahr sofort mit einem möglichst keimfreien Wundverband versorgen. Dazu verwenden Sie am besten die Wundauflagen oder Verbandtücher aus einem Verbandkasten. |
 | Alle Bruchbereiche werden über die jeweils angrenzenden Gelenke hinaus mit geeignetem, weichem Polstermaterial ruhig gestellt. |
 | Gegen die sich oft entwickelnde Schwellung bei einem geschlossenen Bruch kann der Bruchbereich mit kalten Umschlägen o. Ä. vorsichtig gekühlt werden.
Damit wird das Einbluten ins Gewebe reduziert und die Schmerzen werden etwas gelindert. |
 | Lagern Sie Betroffene flach oder in vorgefundener Lage. |
 | Decken Sie die Betroffenen zu. |
 | Betreuen Sie sie, bis der Rettungsdienst eintrifft. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Verletzte mit Verdacht auf einen Knochenbruch sollten Sie möglichst wenig bewegen. Wenn dort, wo sich die verunglückte Person befindet, keine unmittelbare Lebensgefahr für sie besteht, bewegen und verlagern Sie sie bis zum Eintreffen des Rettungsdienstes nicht. Nur wenn sich Betroffene in einem Gefahrenbereich befinden, müssen Sie aus diesem Bereich gerettet (verlagert) werden. |
So helfen Sie richtig
- Beinbruch -
 | Zur behelfsmäßigen Ruhigstellung am Bein eignen sich Materialien wie zusammengerollte Decken oder Kleidungsstücke, Kissen, Taschen usw., die sich meist an der Unfallstelle organisieren lassen. Mit den Materialien umpolstern Sie das gebrochene Bein vorsichtig und belassen es in der vorgefundenen Lage. Weitergehende Maßnahmen sind dem Rettungsdienst zu überlassen. |
So helfen Sie richtig
- Hand-, Arm- und Schulterbruch -
 | Bei einem Knochenbruch im Schulterbereich und bei Brüchen am Arm und der Hand, soll die betroffene Person ihren verletzten Arm und die Schulter mit der unverletzten Hand fest und ruhig an ihrem Körper halten. |
 | Mit ein oder zwei Dreiecktüchern aus dem Verbandkasten kann, wie abgebildet, der Arm bzw. die Schulter vorsichtig am Körper fixiert werden. |

Symptome
 | Verletzte mit einem Rippenbruch werden wegen ihrer starken Schmerzen flach atmen und versuchen, ihren Oberkörper aufzurichten. |
 | Wahrscheinlich haben sie Atemnot. |
So helfen Sie richtig
 | Lagern Sie sie mit erhöhtem Oberkörper, falls möglich auf die verletzte Körperseite. Dies stellt die verletzte Brustkorbseite etwas ruhig und lindert die Schmerzen. |
Symptome
 | Starke Schmerzen im Unterbauch und Bewegungsunfähigkeit der Beine nach einer schweren Gewalteinwirkung im Beckenbereich deuten auf einen Beckenbruch hin. |
 | Wegen der Möglichkeit starker innerer Blutungen ist mit zunehmendem Schock zu rechnen. |
So helfen Sie richtig
 | Bewegen Sie die verunglückte Person nicht - außer bei Lebensgefahr -. |
 | Die von der betroffenen Person oft leicht angezogenen Beine können Sie mit einer Knierolle etwas abstützen. |
Symptome
 | Haben Verunglückte nach einem entsprechenden Unfall starke Rückenschmerzen und können sie ihren Körper kaum noch bewegen, dann müssen Sie an einen Wirbelsäulenbruch denken. |
 | Eher selten sind Empfindungsstörungen und ggf. Lähmungserscheinungen an Armen und/oder Beinen. |

So helfen Sie richtig
 | Wenn keine zusätzliche Lebensgefahr besteht, belassen Sie die betroffene Person in der vorgefundenen Lage und bewegen sie nicht. (Es ist im Interesse der Verunglückten besser, dem Rettungsdienst die Stabilisierung der Wirbelsäule zu überlassen.) |
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Decken Sie die betroffene Person zu und betreuen Sie sie. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Sind die Lebensfunktionen durch Bewusstlosigkeit, Atem- oder Herz-Kreislauf-Stillstand bedroht, haben lebensrettende Maßnahmen (z.B. Seitenlage, Wiederbelebung) Vorrang. Keinesfalls dürfen lebenserhaltende Maßnahmen, wie die Rettung Betroffener bei Zusatzgefahren, die Helmabnahme bei verunglückten Motorradfahrern oder -fahrerinnen oder das Herstellen der Seitenlage, wegen des Verdachts z.B. einer Wirbelsäulenverletzung unterbleiben. |
Thermische Schädigungen
Einwirkungen von Hitze und Kälte sind an vielen Arbeitsplätzen, im Haushalt und in der Freizeit eine ständige Gefahr. Das reicht vom Sonnenstich über Unterkühlung bis zu Verbrennungen und Erfrierungen.
Dieses Kapitel beschreibt die häufigsten Schädigungen durch thermische Einwirkungen und erläutert die Erste-Hilfe-Maßnahmen.
Durch Einwirken von direkter und starker Sonnenbestrahlung über längere Zeit auf den unbedeckten Kopf oder Nacken können das Gehirn und die Hirnhaut gereizt werden und anschwellen.
Symptome
 | Schwindel, Kopfschmerzen, auch Nackensteifigkeit, Übelkeit und Erbrechen sind charakteristisch für einen Sonnenstich. |
 | Betroffene haben einen hochroten Kopf und können das Bewusstsein verlieren. |
So helfen Sie richtig
| Besonders gefährdet sind Kleinkinder und Säuglinge, sie dürfen ohne Sonnenschutz/Kopfbedeckung nicht direkter Sonnenstrahlung ausgesetzt sein. |
| Achtung: Bei Kleinkindern kann es mit Verzögerung, also einige Stunden nach der Sonneneinwirkung, plötzlich zu Erbrechen und Fieber kommen. In diesem Fall ist sofort ein (Kinder-)Arzt oder -ärztin aufzusuchen, da sich schlimmstenfalls eine Hirnhautentzündung (Meningitis) entwickeln kann. |
Ist die Wärmeabgabe des Körpers über einen längeren Zeitraum größer als die Wärmeproduktion, entsteht eine Unterkühlung.
1. Unterkühlungsstadium
Symptome
 | Die unterkühlte Person ist bei Bewusstsein. |
 | Situation und Umfeld deuten auf eine entsprechende Situation hin. |
 | Die betroffene Person zittert heftig und sie friert. |
 | Situationsabhängig sind weitere Auffälligkeiten, wie z.B. nasse Kleidung, erkennbar |
So helfen Sie richtig
 | Bringen Sie die unterkühlte Person an einen warmen, zumindest windgeschützten Ort. |
 | Notruf. |
 | Falls notwendig und nur wenn Ersatzkleidung oder Decken verfügbar sind, entfernen Sie ihre nasse, kalte Kleidung. |
 | Wärmen Sie die unterkühlte Person mit warmer, trockener Kleidung und der Rettungsdecke aus dem Verbandkasten - Silberseite innen - auf. |
 | Geben Sie der betroffenen Person warme, gut gezuckerte Getränke (z.B. Tee), niemals jedoch Alkohol. |
 | Beobachten Sie Atmung und Körpertemperatur und vermeiden Sie erneute Kälteeinwirkung. |
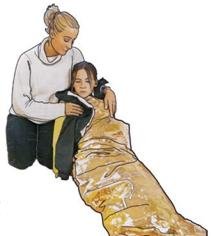
Sinkt die Körperkerntemperatur unter 30 °C, ist das Kältezittern eingestellt, Atmung und Kreislauf werden schwächer, die betroffene Person verliert das Bewusstsein, sie ist nicht mehr ansprechbar.
2. Unterkühlungsstadium
Symptome
 | Unterkühlte Person ohne Bewusstsein. |
 | Schwache Atmung und schwacher Puls. |
So helfen Sie richtig
| Klassische Situationen für Unterkühlungen sind der Bergunfall bei plötzlichem Wetterwechsel im Gebirge (unzweckmäßige Kleidung), Skiunfälle, Lawinenverschüttung und der Sturz in ein Gewässer mit längerem Aufenthalt in kaltem Wasser.
Aber auch Unfallverletzte, vor allem mit einem Schock, können unterkühlen.
Der Körper versucht sich gegen die Unterkühlung zu wehren, indem er vermehrt Wärme produziert (u. a. durch Kältezittern). Gleichzeitig wird durch verminderte Durchblutung der Körperoberfläche (Arme, Beine, Haut) die Wärmeabgabe verringert. Atem- und Herzfrequenz sind gesteigert; die betroffene Person ist bei Bewusstsein und zunächst erregt. Später wird sie zunehmend ruhiger. Im ersten Stadium können auch Ersthelferinnen oder Ersthelfer eine Wiedererwärmung - wie beschrieben - versuchen. Zum Aufwärmen dürfen Sie keinen Alkohol verabreichen. Alkohol erweitert die Blutgefäße und beschleunigt damit die Unterkühlung. Besonders geeignet ist die Verwendung der Rettungsdecke aus dem Verbandkasten. Die Silberseite zum Körper reflektiert die Körperwärme. Weil die Rettungsdecke windundurchlässig ist, verhindert sie, besonders im Freien, weiteres Auskühlen. Beobachten Sie Bewusstseinszustand, Atmung und Körpertemperatur. Hat die betroffene Person das Bewusstsein bereits verloren (2. Unterkühlungsstadium), ist der sofortige Notruf besonders wichtig. Ersthelferinnen oder Ersthelfer können in dieser Phase nur noch versuchen, die lebenswichtigen Funktionen wie Atmung und Kreislauf zu erhalten (ggf. sind Wiederbelebungsmaßnahmen notwendig) und mit der Rettungsdecke weiteres Auskühlen zu verhindern. Rettung und Wiedererwärmung müssen von Rettungskräften und Ärztinnen bzw. Ärzten vorgenommen werden. |
Erfrierungen sind örtliche Gewebeschädigungen. Betroffene Körperteile sind meist Finger, Zehen, das Gesicht und besonders Nase und Ohren.
Symptome
 | Betroffene Körperteile sind zunächst bläulich rot, später sehen sie weißgelb (ähnlich wie Brandblasen) und zuletzt weißgrau aus. |
 | Sie sind anfangs weich und schmerzhaft, später hart und gefühllos. Ersthelferinnen und Ersthelfer sehen meist nur die Anfangssymptome. Die Folgesymptome und die Folgeschäden mit Blasenbildung und absterbendem schwarzen Gewebe treten erst nach vielen Stunden auf. |
So helfen Sie richtig
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Sie können eigene Körperwärme spenden. Führen Sie jedoch niemals aktive Wärme, z.B. mit einer Wärmflasche zu. |
 | Erfrorene Körperstellen bedecken Sie mit einem keimfreien Verband. |
 | Weiteres obliegt der ärztlichen Behandlung. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Da Betroffene mit Erfrierungen meist auch stark unterkühlt sind, haben die Maßnahmen (siehe vorhergehende Seiten) gegen die Unterkühlung Vorrang. Die Unterkühlung ist primär lebensbedrohlich. |
Verbrennungen/ Verbrühungen
Die Beurteilung der Schwere einer Verbrennung richtet sich nach dem Verbrennungsgrad und der Größe der verbrannten Körperoberfläche.
Symptome
 | Die verletzte Person hat stärkste, manchmal unerträgliche Schmerzen. |
 | Die Haut ist gerötet und es entwickeln sich Brandblasen, ggf. sind Haare versengt. (Verbrennungen 1. und 2. Grades). |
 | Bei sehr starken Verbrennungen ist das Gewebe grauweiß oder schwarz verbrannt. (Verbrennung 3. Grades). |
 | Rechnen Sie bei Verbrennungen im Gesicht mit Atemstörungen. |
So helfen Sie richtig
 | Brennende Kleidung löschen Sie mit Wasser oder einem Feuerlöscher. |
 | Bei einer Verbrühung müssen Sie die Kleidung möglichst rasch, aber vorsichtig entfernen. Eingebrannte oder mit der Haut verklebte Kleidung belassen Sie am Körper. Schneiden Sie ggf. die Kleidung außerhalb des Wundbereichs mit einer Schere ab. |
 | Zur schnellen Schmerzlinderung können Sie Brandwunden mit Wasser kühlen.
Es soll aber nicht eiskalt sein.
Das Kühlen mit Wasser oder einer anderen beliebigen Flüssigkeit darf allerdings nur bei kleinflächigen Verbrennungen an Armen und Beinen für wenige Minuten durchgeführt werden. |
 | Im Gesicht kann mit feuchten Tüchern gekühlt werden, wobei die Atemwege immer frei sein müssen. |
 | Nach der Wasserbehandlung bedecken Sie die Brandwunden wegen der Infektionsgefahr mit einem möglichst keimfreien Verbandtuch (aus dem Verbandkasten). |
 | Notruf/Alarmieren Sie sofort schnell den Rettungsdienst. |
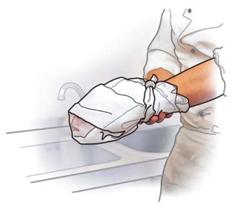 | |
 | Zum Erhalt der Körperwärme ist die betroffene Person zuzudecken. Das ist um so wichtiger, je größer die verbrannte Körperoberfläche ist. Verwenden Sie die Rettungsdecke aus einem Verbandkasten (Silberseite innen). Sie ist leicht und übt keinen Druck auf die Brandwunden aus. |
 | Bei schweren, großflächigen Verbrennungen und bei Gesichtsverbrennungen sind Atem- und Kreislaufstörungen zu erwarten. Beobachten Sie deshalb ständig Bewusstsein, Atmung und Kreislauf. |
 | Brandblasen dürfen nicht geöffnet werden! |
 | Bis zur Übergabe an den Rettungsdienst ist die betroffene Person ständig zu betreuen und zu beobachten. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Den infolge einer schweren Verbrennung auftretenden Organschäden können Sie durch sofortige und sachgerechte Erste Hilfe begegnen. Keinesfalls sollten großflächige Verbrennungen, vor allem am Körperstamm, gekühlt werden, da es hierdurch zu einer Unterkühlung des Körpers kommen kann, die unbedingt vermieden werden muss. Achten Sie immer darauf, dass keine Unterkühlung entsteht, also nicht den ganzen Körper kühlen, sondern immer nur die verbrannten Stellen. |
Ein intensiver Sonnenbrand ist eine Verbrennung 1. Grades, manchmal sogar 2. Grades.
Er ist nicht nur unangenehm, sondern auch mit schweren Zellschäden in der Haut verbunden.
Es ist mittlerweile bekannt, dass damit ein erhöhtes Hautkrebsrisiko verbunden ist.
| Bei Kindern haben Sonnenbrände eine sehr schädliche Wirkung. Ihre Haut ist dünner und pigmentärmer und dadurch wenig widerstandsfähig gegen die Sonnenstrahlen; die Gefahr eines Sonnenbrands ist bei ihnen besonders groß. Sorgen Sie dafür, dass Ihr Kind nie einen Sonnenbrand erleiden muss! |
 | Bei sehr schweren Sonnenbränden mit Fieber und Schüttelfrost ist eine Arztbehandlung notwendig. |
 | Zur Linderung des quälenden Sonnenbrands können Sie dem Betroffenen feuchte, kühlende Tücher auf die Haut legen und die Haut mit Feuchtigkeit spendenden Körperlotionen versorgen. |
 | Die Sonne müssen Betroffene für mindestens eine Woche meiden. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
Tipps zur Vorbeugung gegen Sonnenbrand bei Kindern
|
Vergiftungen und Verätzungen
Dieses Kapitel behandelt die Grundsätze der Ersten Hilfe bei den verschiedenen Formen von Vergiftungen und Verätzungen. Doch am besten ist es, vorzubeugen und insbesondere Kinder erst gar nicht in Versuchung zu bringen: Chemikalien, insbesondere Gefahrstoffe, und Arzneimittel sind Verschlusssache!
In Einrichtungen sind beim Umgang mit Chemikalien, insbesondere Gefahrstoffen, die entsprechenden Sicherheitsvorschriften zwingend zu beachten. Auf die Verwendung vorgeschriebener Schutzausrüstung wird ausdrücklich hingewiesen.
Giftstoffe kann man grob in die folgenden Gruppen unterteilen:
Jede dieser Gruppen enthält mehrere hundert, manche sogar mehrere tausend verschiedene giftige Stoffe.
Das Gift gelangt überwiegend über den Verdauungstrakt in den Körper. Aber auch über die Atemwege und die Haut können bestimmte Giftstoffe aufgenommen werden.
Entscheidend ist, wie schnell erste Anzeichen einer zunächst noch unklaren Gesundheitsbeeinträchtigung in einen Zusammenhang mit einer möglichen Vergiftung gebracht werden.
Symptome
 | Hinweise im Umfeld beachten |
 | Übelkeit, Erbrechen |
 | Bauchschmerzen, Durchfall |
 | Atem- und Kreislaufbeschwerden |
 | Schweißausbrüche |
 | Schwindel, Krämpfe |
 | Verhaltensänderung bis Bewusstlosigkeit |
 | Atem- und Herz-Kreislauf-Stillstand |
| Prävention Bei der Arbeit mit Chemikalien, insbesondere Gefahrstoffen, ist zwingend die vorgeschriebene Persönliche Schutzausrüstung zu benutzen. Die Sicherheitsvorschriften sind einzuhalten. |
| Entscheidend für die Schwere der Schädigung sind Giftart, Giftmenge, Konzentration und Einwirkungsdauer der Giftstoffe. Aber auch das Alter, das Körpergewicht und die Widerstandskraft der Betroffenen sind von Bedeutung. Eine bestimmte Giftmenge oder Konzentration kann bei einem Erwachsenen noch relativ harmlos sein, für ein Kind z.B. jedoch eine tödliche Dosis bedeuten. |
So helfen Sie richtig
 | Vermeiden Sie den Kontakt zur giftigen Substanz, tragen Sie geeignete Schutzhandschuhe. |
 | Überprüfen Sie zuerst Bewusstsein, Atmung und Kreislauf des Vergifteten und führen Sie, falls notwendig, lebensrettende Maßnahmen (Seitenlage, Wiederbelebung usw.) unter Beachtung des Eigenschutzes durch. |
 | Notruf/Alarmieren Sie schnellstens den Rettungsdienst (Notarzt). |
 | Rufen Sie eine Giftnotrufzentrale an, z.B. 030 / 1 92 40. Schildern Sie die Situation und die Vergiftungssymptome und führen Sie die von der Giftnotrufzentrale empfohlenen Maßnahmen durch. |
 | Decken Sie die betroffene Person zu (Rettungsdecke). |
 | Betreuen und beruhigen Sie sie bis zum Eintreffen des Rettungsdienstes. |
 | Geben Sie Reste und Verpackungen der eingenommenen Substanzen dem Rettungsdienst mit. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
| Wenn Sie nicht sicher sind, ob ein eingenommener Stoff giftig ist, können Sie über eine Giftnotrufzentrale nähere Informationen erhalten. Diese Informationszentralen für Vergiftungen sind in fast allen Bundesländern eingerichtet. Sie geben Hinweise für die durchzuführende Erste Hilfe. Giftnotrufzentrale, z.B. 030/19240 |
Giftnotruf
| Wer? | Wer ist vergiftet? (Alter und Gewicht) |
| Womit? | Welches Gift wurde (sicher/ vermutlich) genommen? |
| Wie viel? | Menge/Konzentration des eingenommenen Giftes? |
| Wann? | Zeitpunkt der Giftaufnahme? |
| Welche? | Welche Vergiftungsanzeichen sind erkennbar? |
| Was? | Welche Erste Hilfe wurde bereits geleistet? |
Kleinkinder stecken vieles in den Mund, weil sie in dieser Entwicklungsstufe Dinge und Gegenstände mit dem Mund untersuchen.
Ihr Geschmackssinn ist noch nicht so ausgeprägt wie bei Erwachsenen; sie essen daher auch Dinge, die schlecht schmecken, so geht z.B. ein Teil der Vergiftungen bei Kindern auf das Konto giftiger Pflanzen.
| Wichtig: Bewahren Sie Giftstoffe, Chemikalien, Reinigungsmittel, Medikamente, Pflanzenschutz mittel usw. immer so auf, dass sie für Kinder unzugänglich sind. Giftstoffe dürfen nicht in Getränkeflaschen abgefüllt werden. |

| Ohne Anweisung einer kompetenten Stelle, wie etwa einer Giftnotrufzentrale oder einer Ärztin bzw. eines Arztes, sollten Sie Vergifteten nichts zu trinken geben, insbesondere keine Milch.
Auch das Herbeiführen von Erbrechen ist nicht nützlich. Insbesondere bei Kleinkindern und Kindern und nach der Einnahme von ätzenden oder Schaum bildenden Stoffen sollte Erbrechen nur nach Rücksprache mit einer Ärztin bzw. einem Arzt oder der Giftnotrufzentrale herbeigeführt werden. Besondere Vorsicht ist bei Vergiftungen durch Schädlingsbekämpfungsmittel angeraten. Manche dieser Mittel greifen das Nervensystem an und können zu Atem- und Herz-Kreislauf-Stillstand führen. Da es sich um so genannte Kontaktgifte handelt, ist die Ersthelferin oder der Ersthelfer bei der Hilfeleistung selbst gefährdet. Bei der Versorgung von Vergifteten sollten Sie daher immer Schutzhandschuhe tragen. Ist eine Beatmung erforderlich, sollte diese zur eigenen Sicherheit möglichst mit einer Beatmungsmaske erfolgen, damit der unmittelbare Kontakt zu Vergifteten vermieden wird. Gemäß Gefahrstoffverordnung (GefStoffV) müssen Behälter, die gefährliche Chemikalien enthalten, mit einem Gefahrensymbol gekennzeichnet sein. Ebenso sind auf den Behältern Gefahren- und Sicherheitshinweise aufzudrucken. Sie können bei einem Unfall wichtige Informationen für die Erste Hilfe geben. |
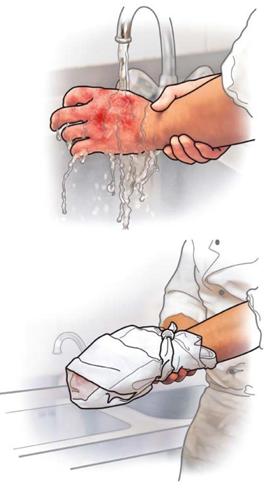
Verätzungen der Haut
Symptome
 | Schmerzhafte meist aufgequollene, farblich veränderte Haut. |
So helfen Sie richtig
 | Benetzte Kleidungsstücke, auch Schuhe und Strümpfe, entfernen (Eigenschutz beachten, z.B. säurefeste Handschuhe tragen). |
 | Betroffene Körperstellen mit fließendem, handwarmen Wasser gründlich spülen. |
 | Verbinden Sie die Wunden möglichst keimfrei (z.B. mit einem Verbandtuch aus einem Verbandkasten). |
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
 | Spülen Sie mit Unterstützung durch eine zweite Person, die das Auge aufhält (säurefeste Schutzhandschuhe tragen), das betroffene Auge gründlich mit fließendem Wasser. Das gesunde Auge muss geschützt werden. |
 | Bedecken Sie im Anschluss das betroffene Auge mit einem keimfreien Verband. Zur Ruhigstellung sind beide Augen zu verbinden. |
 | Notruf, umgehende Arztbehandlung erforderlich. |
 | Dokumentation der Ersten Hilfe, z.B. Eintrag im Verbandbuch. |
Akute Erkrankungen
Wichtige menschliche Organe können nicht nur durch Unfälle geschädigt werden, sondern auch durch (chronische) Erkrankungen, die oft plötzlich und unerwartet ein akutes Krankheitsbild mit unmittelbarer Lebensgefahr entwickeln. Herzinfarkt und Schlaganfall sind hierfür die markantesten Beispiele. Dieses Kapitel macht Sie mit den Erste-Hilfe-Maßnahmen in solchen Akutfällen vertraut - die meisten davon sind Notfälle, die eine Alarmierung des Rettungsdienstes/Notarztes unverzüglich erfordern.
Symptome
 | Die Betroffenen haben oft starke Schmerzen hinter dem Brustbein mit Engegefühl im Brustkorb. Die Schmerzen strahlen oft in den linken Arm, die Schulterblätter und über den Hals bis zum Kiefer aus. Möglich ist auch, dass die Schmerzen in den Oberbauch ausstrahlen. |
 | Die Betroffenen können sehr unruhig, manchmal allerdings auch sehr ruhig sein. Sie machen einen ängstlichen, verunsicherten Eindruck. |
 | Das Aussehen (Gesicht) ist blassgrau, meist schweißnass. |
 | Die Betroffenen sind geschwächt und klagen über Luftnot, Übelkeit, selten mit Erbrechen. |
So helfen Sie richtig
 | Notruf/Alarmieren Sie schnellstmöglich den Rettungsdienst oder lassen Sie ihn durch weitere Helfer oder Helferinnen alarmieren. |
 | Beruhigen Sie die betroffene Person. |
 | Schirmen Sie die betroffene Person gegenüber ihrer Umgebung ab. |
 | Ist die betroffene Person bei Bewusstsein, lagern Sie sie schonend und bequem mit erhöhtem Oberkörper. Dies entlastet das Herz. |
 | Öffnen Sie enge Kleidung (Hemdkragen etc.). |
 | Anstrengungen und Aufregung müssen unbedingt vermieden werden. Bleiben Sie bei der betroffenen Person und lassen Sie sie bis zum Eintreffen des Rettungsdienstes nicht allein. |
 | Sollte ein Herz-Kreislauf-Stillstand eintreten, müssen Sie sofort mit der Wiederbelebung beginnen und wenn verfügbar einen AED (Automatisierter externer Defibrillator) einsetzen. |
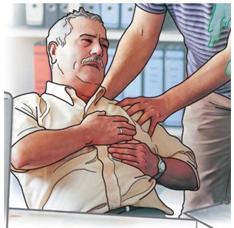
Nicht immer sind die Anzeichen für einen Schlaganfall so ausgeprägt und gut zu erkennen, wie sie im Folgenden beschrieben sind. Sprechen Sie mit der betroffenen Person, damit Sie die Symptome erkennen.
Symptome
 | Oft klagen die Betroffenen über plötzliche, heftigste Kopfschmerzen mit Übelkeit und Brechneigung, manchmal mit steifem Nacken. |
 | Lähmungen (Halbseitenlähmung), in leichten Fällen Missempfindungen (Taubheitsgefühl) und/oder Kraftminderung der Extremitäten. |
 | Gesichtslähmung mit herabhängendem Mundwinkel und einseitig geschlossenem Augenlid. |
 | Sehstörungen, Sprachstörungen mit "verwaschener" Sprache. |
| Ein Schlaganfall ist ein sehr ernster Notfall.
Leider wird er bisweilen nicht erkannt, weil die Anzeichen nicht immer so ausgeprägt sind wie beschrieben.
Wenn die Betroffenen bei Bewusstsein sind, werden sie nicht selten für betrunken gehalten, weil sie schwanken, vom Stuhl fallen und manchmal Sprachstörungen aufweisen.
Manchmal berichten die Betroffenen von Flimmern der Augen.
Ursache für einen Schlaganfall sind meist Veränderungen an den Gefäßen. Durch hohen Blutdruck kann plötzlich eine Arterie im Gehirn platzen. Manchmal ist die Ursache auch ein Blutgerinnsel, das in Arterien im Gehirn stecken bleibt und diese verstopft. In jedem Fall sind die Blutversorgung und damit die Sauerstoffversorgung eines partiellen Bereichs des Gehirns unterbrochen, und es kommt zu entsprechenden Funktionsausfällen. Besonders tückisch sind angeborene Gefäßdefekte. Dabei handelt es sich um Schwachstellen oder auch Aussackungen in der Gefäßwand einer Arterie (in diesem Fall einer Hirnarterie), auch Aneurysma genannt. Dieses bleibt meist unerkannt, kann aber irgendwann, völlig unerwartet (z.B. durch plötzlichen hohen Blutdruck) zerreißen und zu einer Blutung im Gehirn mit den Anzeichen und den Folgen eines Schlaganfalles führen. In Deutschland gibt es immer mehr Schlaganfallzentren (Stroke Units), die sich auf Diagnostik und Therapie dieses Krankheitsbildes spezialisiert haben. Dies trägt in nicht unerheblichem Maße dazu bei, den Krankheitsverlauf und mögliche Spätfolgen positiv zu beeinflussen. Daher ist der frühzeitige Notruf in diesem Fall von ganz besonderer Bedeutung. |

 | Schluckbeschwerden ggf. mit Erstickungsgefahr. |
 | Gedächtnisstörungen mit Orientierungsproblemen. |
 | Schlimmstenfalls treten Bewusstlosigkeit sowie Atem- und Kreislaufstörungen auf. |
So helfen Sie richtig
 | Notruf/Alarmieren Sie sofort den Rettungsdienst. |
 | Seitenlage bei Bewusstlosigkeit und vorhandener Atmung. |
 | Wiederbelebung bei Herz-Kreislauf-Stillstand (keine Atmung). |
 | Wenn die betroffene Person bei Bewusstsein ist, lagern Sie sie bequem mit erhöhtem Oberkörper. |
 | Polstern Sie die gelähmten Körperteile. |
 | Beobachten und betreuen Sie die betroffene Person ständig bis zum Eintreffen des Rettungsdienstes. |
Diabetes mellitus (Zuckerkrankheit)
Diabetes mellitus ist die Bezeichnung einer Stoffwechselstörung, deren Ursache ein Mangel an Insulin (einem Hormon der Bauchspeicheldrüse) ist. Für die Erste Hilfe sind genaue Kenntnisse der Stoffwechelstörung nicht erforderlich. Betroffene kennen sich damit bestens aus. Geraten die Stoffwechselvorgänge bei einem von der Zuckerkrankheit Betroffenen aus dem Gleichgewicht, kann er das Bewusstsein verlieren.
Symptome
 | Eine betroffene Person, bei der die "Zuckerkrankheit" (Diabetes mellitus) bekannt ist, verliert das Bewusstsein bzw. wird bewusstlos aufgefunden. |
 | Betroffene Person reagiert nicht auf lautes Ansprechen und Anfassen. |
So helfen Sie richtig
 | Kontrollieren Sie die Atmung. |
 | Bei vorhandener Atmung bringen Sie die betroffene Person in die Seitenlage. |
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Decken Sie die betroffene Person zu (am besten mit der Rettungsdecke). |
 | Bis zum Eintreffen des Rettungsdienstes müssen Sie regelmäßig die Atmung kontrollieren. |
Informieren Sie sich vorab bei Betroffenen und Eltern, ob im Notfall mitgeführte Medikamente, z.B. Insulin, verabreicht werden müssen. Hinweise zur Medikamentengabe in Kindertageseinrichtungen bzw. in Schulen finden Sie in den DGUV-Informationen 202-092 bzw. 202-091.
| Typ-1-Diabetes
So wird der meist erblich bedingte Insulinmangel bezeichnet, der oft schon im Kindes- und Jugendalter auftritt (absoluter Insulinmangel). Typ-2-Diabetes Hier handelt es sich um den so genannten "Altersdiabetes". Er entwickelt sich langsam über mehrere Jahre, betrifft aber in steigendem Maß inzwischen auch jüngere Menschen (relativer Insulinmangel oder Insulinresistenz). |
Akute Baucherkrankungen
Symptome
 | Oft starke Bauchschmerzen. Manchmal schwellen die Schmerzen periodisch an und wieder ab (so genannte Koliken). |
 | Begleitet werden die starken Schmerzen/ Koliken häufig von einer Anspannung der Bauchdecke. |
 | Betroffene sind auffallend blass mit kaltem Schweiß auf der Stirn. |
 | Zur Entspannung der Bauchdecke nehmen die Kranken meist auf der Seite liegend eine Schonhaltung mit angezogenen Knien ein. |
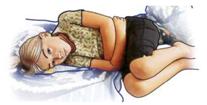
So helfen Sie richtig
 | Betreuung und Zuwendung sind besonders wichtig. |
 | Notruf/Alarmieren Sie den Rettungsdienst. |
 | Sorgen Sie für den Erhalt der Körperwärme - zudecken. |
 | Lagern Sie die betroffene Person nach ihren eigenen Wünschen. Unterstützen Sie eine eingenommene Schonhaltung z.B. durch eine bequeme Knierolle zur Entspannung der Bauchdecke. |
 | Die betroffene Person darf nicht essen, trinken oder rauchen. Auch Medikamente, wie Schmerzmittel, sind verboten. |
| Plötzlich auftretende akute Erkrankungen im Bereich des Bauchraums können viele Ursachen haben, z.B. Entzündungen der Bauchspeicheldrüse, der Gallenblase, der Eierstöcke, oft auch des so genannten Blinddarms. Auch Geschwüre im Magen-Darm-Bereich, Steineinklemmungen in den Gallen- und Harnwegen sowie Darmverschlüsse sind möglich. |
Asthma bronchiale
Asthma bronchiale ist eine Erkrankung, die nicht nur Erwachsene betrifft, sondern immer häufiger auch Kinder.
Symptome
 | Betroffene haben Luftnot mit schwerer Ein- und Ausatmung und dabei pfeifende Geräusche. Die Betroffenen sitzen aufrecht, ringen nach Luft, haben Angst und sind unruhig; manchmal husten sie zähen Schleim aus. |
 | Blaublasses Aussehen. |
 | Zunehmend wird auch das Herz belastet. |
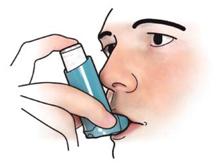
So helfen Sie richtig
 | Sie müssen die kranke Person beruhigen und sie auffordern, ruhig zu atmen, vor allem möglichst tief auszuatmen. |
 | Öffnen Sie beengende Kleidung und sorgen Sie für Frischluft. |
 | Lagerung mit aufrechtem Oberkörper. |
 | Notruf erforderlich. |
 | Wenn bei der betroffenen Person vorhanden, sollen die ärztlich verordneten Medikamente, meist Sprays zur Inhalation, angewendet werden. Sie erleichtern die Atmung. |
| Die Ursachen für Asthma bronchiale sind vielfältig:
Atemwegsinfekte, Allergien, chemische und physikalische Reize, hormonelle Einflüsse oder psychische Faktoren.
Die schwere Atemnot wird durch die Verkrampfung der feinen Bronchiolen, bzw. durch Schleimhautschwellung mit Bildung von zähem Schleim in der Lunge, verursacht.
Die Inhalation bronchienerweiternder Medikamente bringt den Betroffenen schnell Hilfe.
Hinweise zur Medikamentengabe in Kindertageseinrichtungen bzw. in Schulen finden Sie in den DGUV-Informationen 202-092 bzw. 202-091. |
Krampfanfälle laufen oft in schwacher Form von der Umgebung unbemerkt ab. Lediglich die schweren, "generalisierten Anfälle" mit Bewusstseinsverlust werden als dramatisches Geschehen wahrgenommen.
Symptome
 | Die betroffene Person bricht plötzlich bewusstlos zusammen, der gesamte Körper verkrampft sich und es treten unkontrollierte Zuckungen auf. |
 | Manchmal beißen sich die Krampfenden dabei in die Zunge. Auch kommt es gelegentlich zu einer unkontrollierten Entleerung von Blase und Darm. |
 | Die Anfälle dauern selten länger als 1 bis 2 Minuten. Danach sind die Betroffenen zwar wieder bei Bewusstsein, aber noch verwirrt, müde, haben Kopfschmerzen und keine Erinnerung an das Geschehen. |
So helfen Sie richtig
 | Greifen Sie nicht in das Krampfgeschehen ein. Versuchen Sie vor allem nicht, die betroffene Person festzuhalten oder sie niederzudrücken. |
 | Entfernen Sie Gegenstände im Umfeld, an denen sie sich verletzen könnte. Legen Sie etwas Weiches unter ihren Kopf. |
 | Besteht Bewusstlosigkeit, muss die betroffene Person in die Seitenlage. |
 | Ggf. entstandene Verletzungen müssen verbunden werden. |
 | Wenn die betroffene Person wieder bei Bewusstsein ist, stimmen Sie das weitere Vorgehen mit ihr ab. |
| Die Menschen mit einem Krampfleiden (Epilepsie) führen überwiegend ein völlig normales Leben. Medikamente helfen ihnen dabei. Die pädagogischen Fachkräfte sollten über ein Krampfleiden eines Kindes und über die Gabe von Medikamenten informiert sein. |
Typische Infektionskrankheiten bei Kindern
Millionen von Krankheitserregern sind täglich in unserem Organismus unterwegs - allerdings werden wir nicht gleich krank. Das liegt an unserem Immunsystem. Kinder müssen diese körpereigene Abwehr erst aufbauen. Über die Plazenta und das Stillen genießen Säuglinge noch den sogenannten Nestschutz der Mutter, d. h., ihre Abwehrstoffe sind von der Mutter geliehen (Für Masern beispielsweise hält der Nestschutz etwa neun Monate lang an). Doch im Anschluss muss sich der kleine Organismus selbst gegen Krankheitserreger aller Art wehren.
Dieses Kapitel behandelt Infektionskrankheiten allgemein, aber auch die gängigen Kinderkrankheiten.
Für pädagogische Fachkräfte in Bildungs- und Betreuungseinrichtungen gelten generell folgende Maßnahmen:
Die weiteren Informationen in diesem Kapitel richten sich überwiegend an Eltern. |
Allgemeines zu Infektionskrankheiten
Infektionskrankheiten verbreiten sich durch Ansteckung. Sie werden durch Viren (z.B. Masern, Mumps, Röteln, Windpocken) oder Bakterien (z.B. Keuchhusten, Scharlach) verursacht. Diese Unterscheidung ist wichtig, weil Antibiotika wie Penizillin nur gegen Bakterien wirksam sind, nicht jedoch gegen Viren. Manchmal allerdings werden Antibiotika auch im Zusammenhang mit Virusinfekten verabreicht, um eine zusätzliche Infektion durch Bakterien zu behandeln.
Das Abwehrsystem des menschlichen Körpers
entwickelt sich zum Teil erst nach der Geburt. Der Körper baut durch den Kontakt mit den Erregern nach und nach seine Abwehr auf. Der gesunde, abwehrfähige Organismus wird mit den meisten Krankheitserregern selbst fertig. Er bildet spezielle Antikörper, die gemeinsam mit den vorhandenen Abwehrzellen die Krankheitserreger unschädlich machen.

Schutz durch Impfung
Schutzimpfungen immunisieren den Einzelnen und schützen uns so vor Infektionskrankheiten. Weltweit dämmen Impfprogramme zahlreiche übertragbare Krankheiten und ihre Folgen ein. Moderne Impfstoffe sind in der Regel hoch wirksam und gut verträglich. Durch abgeschwächte, abgetötete oder chemisch hergestellte Erregerbestandteile (Impfstoff) wird der Körper angeregt, selbst Abwehrstoffe zu bilden, ohne dass er selbst erkrankt. Für eine gute Abwehrlage sind meist mehrere Impfungen nötig. Deshalb sollten Sie die empfohlenen Impfschritte einhalten. Dank der Schutzimpfungen haben viele Infektionskrankheiten ihren Schrecken verloren; einige sind heute nahezu bedeutungslos.
| Info Das Immunsystem besitzt ein Gedächtnis, es speichert Informationen über die Erreger, mit denen es konfrontiert wurde. Noch nach Jahren, manchmal lebenslang, erinnert sich der Körper, wenn er erneut vom Erreger befallen wird und aktiviert die bereits erprobten Abwehrmechanismen. |
Impfkalender für Kinder
Die jeweils aktuelle Impfempfehlung wird von der Ständigen Impfkommission am Robert- Koch-Institut regelmäßig aktualisiert. Diesem Gremium gehören führende Infektionsspezialisten Deutschlands an. Durch neue medizinische Erkenntnisse ergeben sich immer wieder Änderungen des Impfkalenders. Daher haben wir in diesem Buch keinen Impfkalender abgedruckt. Aktuelle Informationen erhalten Sie im Internet unter www.rki.de, Stichwort "Impfen", und bei Ihrem Kinderarzt/-ärztin oder Hausarzt/-ärztin.
Die Vorteile der Schutzimpfung
Durch die Gabe von Impfstoffen ist der Körper bereits im Vorfeld gegen bestimmte Infektionskrankheiten gewappnet. Drohenden Komplikationen wird auf diesem Wege vorgebeugt. Darüber hinaus ermöglichen Impfungen neben dem individuellen auch einen kollektiven Schutz, da die Ausbreitung einer Infektion so weit verhindert werden kann, dass selbst Personen, die aus medizinischen Gründen nicht geimpft wurden, indirekt geschützt sind. Auf diese Art und Weise profitiert nicht selten auch das noch ungeborene Leben (bspw. durch Rötelnimpfung).
Das Immunsystem stärken
Es ist erkennbar geworden, dass der menschliche Körper selbst den wesentlichsten Beitrag zur Abwehr von Krankheitserregern leistet. Durch unsere Lebensführung können wir ihn entlasten und mithelfen: Gesunde Ernährung, körperliche Fitness, psychisches Wohlbefinden usw. stärken das Immunsystem unseres Körpers und machen ihn widerstandsfähiger gegenüber Infektionen. Dagegen können Mangelernährung, unzureichende hygienische Bedingungen, psychische Belastungen, häufige Antibiotika-Einnahme, Drogenkonsum u.a.m. das Immunsystem schwächen.
Die Ansteckungsgefahr (Infektion)
Die Eintrittspforten der Krankheitserreger in den Körper sind u.a. die Atem- und Verdauungswege, Harn- und Geschlechtsorgane, die Haut, Schleimhäute und Wunden. Die Übertragung von Erregern kann direkt und indirekt erfolgen.
Direkte Übertragung
Direkte Ansteckungsgefahr besteht, wenn Krankheitserreger direkt vom Erkrankten, z.B. durch Berührung auf eine gesunde Person übertragen werden. Die so genannte Kontaktinfektion kommt durch direkten Kontakt mit der infizierten Person zustande. Bei einer Tröpfcheninfektion werden die Erreger z.B. über die Atemluft aufgenommen. Krankheitserreger können auch auf dem Blutweg übertragen werden. Dabei gelangt infiziertes Blut über die verletzte Haut oder Schleimhäute in den Körper (z.B. bei Hepatitis B).
Indirekte Übertragung
Indirekte Ansteckungsgefahr besteht, wenn die Erreger über infizierte Gegenstände, z.B. schmutzige WC-Brillen, Türklinken o. Ä., übertragen werden. Auch der Verzehr infizierter Lebensmittel (z.B. mit Salmonellen) stellt eine indirekte Infektion dar. Manchmal erfolgt die Infektion über einen Zwischenwirt, wie bei der durch die Zecken verursachten Borreliose.
| Hinweis Es kann bereits Ansteckungsgefahr bestehen, wenn beim Erkrankten (noch) keine Krankheitssymptome erkennbar sind. |
Der Verlauf von Infektionen
Ist es zu einer Infektion gekommen, dauert es eine bestimmte Zeit, bis erste Krankheitszeichen auftreten. In dieser Zeit - der Inkubationszeit - vermehren sich die Erreger im Körper und breiten sich im Organismus aus. Die Inkubationszeit ist je nach Krankheit unterschiedlich lang.
Allgemeine Symptome und Leitsymptome
Infektionskrankheiten beginnen häufig mit unspezifischen, grippeähnlichen Symptomen. Betroffene leiden an Kopf- und Gliederschmerzen, Abgeschlagenheit. Der Puls kann infolge des Fiebers beschleunigt sein, während der Blutdruck gesenkt ist. Appetitmangel und Husten können auftreten. Kinder haben oft erhöhte Temperatur und sind quengelig. Erst im weiteren Verlauf zeigen sich die verschiedenen, typischen Krankheitszeichen, die so genannten
Leitsymptome:
 | Atemwege Husten, Auswurf, Atemstörungen, beschleunigte Atmung, Atemgeräusche |
 | Haut und Schleimhäute Hautausschlag, Veränderung der Hautfarbe, Nasenlaufen, Juckreiz, Schwellungen, trockene Haut, Schwitzen |
 | Verdauungswege Bauchschmerzen, Übelkeit, Erbrechen, Blähungen, Durchfall, Stuhlverfärbungen |
 | Harn- und Geschlechtsorgane Juckreiz, Ausfluss, Brennen, Harndrang, Urinverfärbung |
 | Nervensystem Kopfschmerzen, Schwindel, Krämpfe, Lähmungen, Bewusstseinstrübung, Bewusstlosigkeit |
Allgemeine Maßnahmen bei Infektionen
Solange Ansteckungsgefahr besteht, sollte man Kontakt zu anderen Personen meiden, Kinder sollten nicht in die Einrichtung gehen.
Fragen Sie Ihren behandelnden Arzt, ab wann ein Besuch von Gemeinschaftseinrichtungen wieder zulässig ist.
| Wadenwickel entziehen dem Körper Wärme. Sie sind seit langem ein probates Mittel zur Fiebersenkung. |
Fieber messen bei Kindern
Ein besonders zu beachtendes Symptom bei Infektionskrankheiten ist das Fieber. Fühlen sich Kinder allgemein "kränklich", können das die ersten Zeichen für eine Infektionskrankheit sein. In solchen Fällen ist es hilfreich, einmal die Temperatur des Kindes zu messen. Im Gespräch mit den Eltern oder einer Ärztin bzw. einem Arzt ist erhöhte Körpertemperatur eine wichtige Information.
Klären Sie vorab, ob die Eltern einer Fiebermessung zustimmen und vermerken Sie dies in der Akte/den Unterlagen.
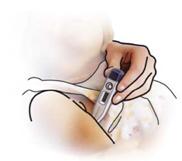
So machen Sie's richtig
Axillare Messung (in der Achselhöhle)
 | Wischen Sie zunächst die Achselhöhle trocken; dann legen Sie das Thermometer in die Achselhöhle. |
 | Messzeit: digital, piept nach ein bis zwei Minuten. |
Orale Messung (im Mund)
 | Die Messung eignet sich bei Kindern ab sechs Jahren. |
 | Legen Sie die Spitze des digitalen Thermometers in den Mund des Kindes - unter die Zunge. |
 | Messzeit: digital ein bis zwei Minuten. |
Fiebermessung mit dem Ohrthermometer: Bei Säuglingen muss die Ohrmuschel gerade nach hinten gezogen werden, bei größeren Kindern wie abgebildet dagegen schräg nach oben.
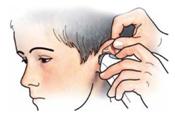
Rektale Messung (im After)
Die rektale Messung wird meist bei Säuglingen und Kleinkindern angewendet.
Hierzu sollte eine Einverständniserklärung der Eltern vorliegen.
Der Messwert liegt bei der rektalen Messung ca. 0,5 °C höher als bei der axillaren oder oralen.
 | Legen Sie das Kind mit angezogenen Knien auf die Seite. |
 | Cremen Sie die Spitze des Thermometers etwas ein, damit sie gleitfähig ist, und führen Sie die Thermometerspitze vorsichtig in den After ein. |
| Temperatur | Bedeutung |
| Über 38 °C | Fieber |
| Ca. 37 °C - 38 °C | Erhöhte Temperatur |
| Ca. 36 °C - 37 °C | Regelrechte Temperatur |
| Unter 36 °C | Untertemperatur |
Fieberkrämpfe treten am häufigsten im Alter zwischen sechs Monaten und vier Jahren auf. Die Ursachen sind vielfältig, oft ist ein schneller Fieberanstieg über 39 °C der Auslöser. Die Symptome sind mit denen eines epileptischen Anfalls vergleichbar ( ).
).
So helfen Sie dem Kind
Eine Arztbehandlung ist unbedingt erforderlich. Lassen Sie abklären, ob eine ernsthafte Infektion hinter dem Fieber steckt. Nicht selten stellt der Fieberkrampf einen Notfall dar. Rufen Sie den Rettungsdienst/Notarzt. Beobachten und betreuen Sie das Kind, bis der Rettungsdienst eintrifft. Versuchen Sie ggf. das Fieber zu senken. Im Allgemeinen erfolgt die Gabe von fiebersenkenden und krampflösenden Medikamenten nach ärztlicher Anordnung. Auch wenn ein einmaliger Fieberkrampf als harmlos gilt, muss jedes Kind nach dem ersten Anfall neurologisch untersucht werden, um andere Krankheiten, wie z.B. Meningitis, auszuschließen.
Klassische Kinderkrankheiten
Bei den so genannten klassischen Kinderkrankheiten kommen dank ausgedehnter Impfprogramme schwerwiegende Erkrankungen wie Diphtherie fast nicht mehr vor. Leider gibt es aufgrund der Impfmüdigkeit der letzten Jahre ein trauriges Comeback bestimmter Erkrankungen.
Die folgenden Seiten informieren Sie über Maßnahmen bei Kinderkrankheiten und schwerwiegenden Infektionskrankheiten bei Kindern.
Aktuelle Impfempfehlungen der ständigen Impfkommision am Robert-Koch-Institut (STIKO) finden Sie im Internet unter
www. rki. de, unter dem Suchwort "Impfen".
Windpocken werden durch Viren verursacht und meist über die Luft (Tröpfcheninfektion) übertragen.
Ihre hohe Ansteckungsfähigkeit gab der Erkrankung ihren Namen.
Windpocken sind zwei Tage vor bis sieben Tage nach dem Auftreten der Bläschen ansteckend.
Kinder aller Altersgruppen, aber auch Erwachsene sind betroffen.
In der Regel führt die Erkrankung zu einer lebenslangen Immunität.
 | Inkubationszeit: ca. zwei bis drei Wochen, selten auch länger. |
 | Symptome: Hervorstechendes Merkmal sind rote Flecken, Hautknötchen sowie die so genannten Windpocken (stark juckende Bläschen überall am Körper, meist auch am behaarten Kopf, manchmal auch im Mund), begleitet von Kopf- und Gliederschmerzen, Unwohlsein und Mattigkeit. Da Windpocken in Schüben verlaufen, zeigen sich täglich neue Flecken neben schon bestehenden Bläschen bzw. abheilenden Schorfstellen, so entsteht der so genannte Sternenhimmel. Erhöhte Temperaturen bis hin zu Fieber über 39 °C treten in den ersten Krankheitstagen häufig auf. Das Kind ist so lange ansteckend, bis der Schorf vollständig abgeheilt ist (ca. zwei bis drei Wochen). |
 | Komplikationen mit schweren Gesundheitsschäden (z.B. Lungenentzündung) sind sehr selten. |
 | Impfung: Eine Impfung gegen Windpocken ist ab dem zwölften Lebensmonat möglich. |
| Info Der Erreger verbleibt im Körper und kann bei ungünstigen Begleitumständen (z.B. gestörte Immunabwehr, Stress) zur Folgeerkrankung Gürtelrose (Herpes Zoster) führen. |
| Info Da Windpocken bei Jugendlichen und im Erwachsenenalter meist schwerwiegender sind als im Kindesalter und die Erkrankung während einer Schwangerschaft Gefahren für das ungeborene Kind bergen kann, ist es sinnvoll, auch ältere Kinder (9-17 Jahre) und Erwachsene impfen zu lassen. |
So helfen Sie dem Kind
Die Masernerkrankung ist eine Virusinfektion, die über Luft und direkten Kontakt übertragen wird. Sehr gefürchtet ist die Masernenzephalitis (Hirnentzündung). Aber auch Kehlkopf-, Lungen- und Ohrentzündungen sind möglich. Ansteckungsgefahr besteht bereits fünf Tage vor Beginn bis vier Tage nach Ausbruch des Ausschlags. Der Krankheit folgt eine lebenslange Immunität.
 | Inkubationszeit: ca. ein bis zwei Wochen. |
 | Symptome: Die erkrankten Kinder haben zunächst allgemeine Symptome wie Unwohlsein, Gereiztheit und Temperaturanstieg. In dieser Phase besteht erhöhte Ansteckungsgefahr. Typisch sind auch gerötete Augen (Bindehautentzündung, Lichtscheu) und Schnupfen. Danach entwickeln sich weiße Flecken auf der Zunge, Husten, häufig auch Fieber. Der typische Ausschlag beginnt im Gesicht und hinter den Ohren und breitet sich dann über den ganzen Körper aus. |
 | Impfung: Eine Impfung gegen Masern ist ab dem zwölften Lebensmonat möglich. Nach der Impfung bzw. nach durchgemachter Krankheit besteht eine lebenslange Immunität. |
So helfen Sie dem Kind
Mumps (Ziegenpeter)
Mumps ist eine durch virale Tröpfcheninfektion von Mensch zu Mensch übertragene Kinderkrankheit. Ansteckungsgefahr besteht sieben Tage vor Auftreten bis neun Tage nach Abklingen der Gesichtsschwellung; sie hält bis zum Ende der Erkrankung an. 80 Prozent der ungeimpften Kinder erkranken zwischen dem 5. und 15. Lebensjahr. Bei 30 bis 40 Prozent verläuft die Erkrankung unbemerkt (als grippaler Infekt) und führt in der Regel zu lebenslanger Immunität.
 | Inkubationszeit: ca. zwei bis drei Wochen. |
 | Symptome: Die Anzeichen sind Kopfschmerzen, Unwohlsein, Fieber, Schmerzen beim Kauen und Schlucken sowie die charakteristischen Schwellungen und Rötungen vor und unter den Ohren, anfangs auf einer Wangenseite. Später entzündet sich ggf. die andere Ohrspeicheldrüse. Die Erkrankung hält drei bis acht Tage an. |
 | In eher seltenen Fällen kommt es zu Hoden- bzw. Eierstockentzündungen mit späterer Sterilität sowie zu Entzündungen des Innenohrs mit Taubheit, Bauchspeicheldrüsenentzündung oder zu einer Hirnhautentzündung. |
 | Impfung: Es wird eine Kombinationsschutzimpfung (zusammen mit Masern und Röteln) für Kleinkinder ab dem zwölften Lebensmonat empfohlen. |
So helfen Sie dem Kind
Die Rötelnerkrankung ist eine Virusinfektion, die über die Luft-/Tröpfcheninfektion übertragen wird. Die Krankheit ist sieben Tage vor Ausbruch bis sieben Tage nach Auftreten des Exanthems ansteckend. Werden schwangere Frauen infiziert, können schwere Schädigungen des Embryos (z.B. Missbildungen an Herz und Gehirn) die Folge sein. Im Allgemeinen verläuft die Infektion unproblematisch. Mit dem Alter nehmen, wenn auch selten, die Komplikationen zu.
 | Inkubationszeit: zwei bis drei Wochen. |
 | Symptome: Die Anzeichen sind mit einem leichten grippalen Infekt vergleichbar: mäßiges Fieber, Kopfschmerzen, Bindehautentzündung, schmerzhaft geschwollene Lymphknoten und gegebenenfalls charakteristischer kleinfleckiger Hautausschlag, der sich im Gesicht beginnend über den gesamten Körper ausbreitet und nach ein bis drei Tagen wieder verschwindet. Die Erkrankung kann allerdings auch ohne Ausschlag verlaufen und wird daher in vielen Fällen nicht bemerkt. |
 | Impfung: Empfohlen wird die Impfung gegen Röteln bei Kleinkindern ab dem zwölften Lebensmonat. |
So helfen Sie dem Kind
 | Isolieren Sie Ihr Kind, damit sich andere, insbesondere schwangere und ungeimpfte Frauen nicht anstecken. Gönnen Sie Ihrem Kind Bettruhe, es sei denn, Ihr Kind fühlt sich fit genug um aufzustehen. Bei Fieber sollte Ihr Kind ausreichend trinken. Auch die allgemeinen Maßnahmen bei Infektionskrankheiten (Seite 82) finden hier Anwendung. |
Die Erkrankung wird durch bakterielle Tröpfchen- oder Schmierinfektion übertragen. Die Verursacher sind Streptokokken (Bakterien), die auch eine Mandelentzündung auslösen können. Es handelt sich um eine der häufigsten bakteriellen Kinderkrankheiten in Deutschland, die häufig Kinder zwischen vier und sieben Jahren betrifft. Noch bis zu einem Tag nach Beginn der Behandlung mit Antibiotika besteht Ansteckungsgefahr.
| Info Früher war Scharlach eine gefürchtete Kinderkrankheit. Heute entwickelt sie sich kaum noch in ihrem Vollbild. Das liegt daran, dass bei Mandelentzündungen sehr früh Antibiotika eingesetzt werden, die die Krankheit schnell abklingen lassen. Nachteilig ist die ausbleibende Immunität, was eine erneute Erkrankung ermöglicht. |
 | Inkubationszeit: ca. zwei bis vier Tage. |
 | Symptome: Die Anzeichen sind ähnlich denen einer Mandelentzündung mit Halsschmerzen, Schluckbeschwerden, Fieber (über 39 °C), Bauchschmerzen und Erbrechen. Der Rachen ist anfänglich feuerrot, die Zunge belegt. Die Zunge wird zunehmend rot (Himbeerzunge). Es kommt zu Lymphknotenschwellungen. Der feinfleckige Scharlachausschlag beginnt am Hals, in den Leisten und den Achselhöhlen und breitet sich über den Körper aus. Nach sechs bis neun Tagen verschwindet der Ausschlag, einige Tage später kommt es zur Abschuppungen der Haut, besonders im Bereich der Handinnenflächen. |
So helfen Sie dem Kind
Die Diphtherie galt in Deutschland schon als ausgerottet, tritt aber u. a. durch Impflücken und Einschleppung - wenn auch selten - wieder auf. Die Diphtherie ist eine bakterielle Infektion, die überwiegend durch Tröpfchen übertragen wird. Sie ist hochgradig ansteckend. Die Bakterien siedeln sich auf den Schleimhäuten der Atemwege an, wo sie Gifte (Toxine) bilden, die schwere Organschäden verursachen können. Ansteckungsgefahr besteht bis vier Tage nach Beginn der Antibiotikabehandlung. Wird die Diphtherie nicht oder zu spät erkannt und behandelt, kann es bspw. zu einer Lungenentzündung oder einer Herzmuskelentzündung kommen.
 | Inkubationszeit: Die Inkubationszeit beträgt ca. zwei bis fünf Tage. |
 | Symptome: Typisch sind Halsschmerzen, Schwellung im Halsbereich, Schluckbeschwerden, Husten und Heiserkeit, süßlicher Atemgeruch und Fieber bis 39 °C. Je nach Lokalisation kommt es zu blutig-eitrigem Nasensekret oder Verengung der Atemwege mit Erstickungsgefahr. Erkennbar sind weißlich bis graue Belege im Rachenraum. Da die Früherkennung hier besonders wichtig ist, sollte man bei diesen Symptomen unverzüglich einen (Kinder-) Arzt oder Ärztin konsultieren. |
 | Impfung: Eine Impfung ist ab dem dritten Lebensmonat möglich. Empfohlen wird eine Kombinationsimpfung gegen Diphtherie, Keuchhusten und Tetanus. |
So helfen Sie dem Kind
Auslöser für den Keuchhusten ist ein Bakterium (Bordetella pertussis). Die Übertragung erfolgt über Tröpfcheninfektion. Die Ansteckungsgefahr besteht bis ca. fünf Tage nach Beginn der Behandlung mit Antibiotika. Im Laufe des Lebens nimmt die Infektionsgefahr deutlich ab. Insbesondere für Säuglinge kann Keuchhusten lebensgefährlich sein, denn die Bakterien entwickeln Gifte, die das Atemzentrum lähmen. Hauptsächlich betroffen sind jedoch Kinder zwischen zwei und fünf Jahren. Etwa ein Drittel aller Erkrankungen wird zum Notfall. Die Krankheit ist tückisch, weil alle Symptome zunächst auf eine normale Erkältung schließen lassen. Der Husten spricht auf hustenstillende Medikamente nicht an und wird zunehmend schlimmer. Es entwickeln sich mehrmals am Tag krampfartige Hustenanfälle.
 | Inkubationszeit: ca. ein bis drei Wochen. |
 | Symptome: Die Krankheit verläuft in drei Phasen. Die Anfangsphase (erste bis zweite Woche) ähnelt einem grippalen Infekt. Keuchhusten ist in dieser Phase ansteckend; die Temperatur ist leicht erhöht. Danach (dritte bis sechste Woche) treten krampfartige, erstickende Hustenanfälle vor allem nachts auf. Es kommt zu Erbrechen, Nasenbluten und bisweilen zu Blutungen ins Gewebe und am Auge. In den folgenden sechs bis zehn Wochen und noch danach klingen die Symptome mit gewöhnlichem Husten langsam ab. |
 | Impfung: Kinderärzte empfehlen eine Impfung ab dem dritten Lebensmonat. Es besteht nach Impfung oder Erkrankung keine lebenslange Immunität. |
So helfen Sie dem Kind
 | Keuchhusten ist ein Fall für ärztliche Behandlung. Dieser legt neben der medikamentösen Therapie auch die Dauer einer möglichen Isolation fest. Beobachten Sie ständig Atmung und Kreislauf des Kindes. Gehen Sie beruhigend und schonend mit dem kranken Kind um und sorgen Sie für eine vitaminreiche Ernährung sowie ausreichende Flüssigkeitszufuhr. |
| Anhang |
Der Anhang gibt Ihnen zusätzliche Informationen zur Sicherstellung einer wirksamen Ersten Hilfe in Bildungs- und Betreuungseinrichtungen für Kinder.
Diese umfassen personelle, materielle und organisatorische Maßnahmen.
Aufgelistet sind Empfehlungen für das Erste-Hilfe- Material für Wandertage und Ausflüge. Insbesondere finden Sie auch Hinweise zum Vorgehen nach einem Unfall und zum Verletztentransport.
Personelle, materielle und organisatorische Maßnahmen
Sachgemäß durchgeführte Erste Hilfe kann unter Umständen lebensrettend sein und soll in jedem Fall die Unfallfolgen soweit wie möglich begrenzen. Die Regelungen in den §§ 24 - 28 der DGUV Vorschrift 1 "Grundsätze der Prävention" legen fest, wie eine wirksame Erste Hilfe in Bildungs- und Betreuungseinrichtungen für Kinder sichergestellt werden soll. Für Schulen gelten länderspezifische Regelungen.
Weitere einrichtungsspezifische Informationen erhalten Sie in den DGUV Informationen 202-089 "Erste Hilfe in Kindertageseinrichtungen" und 202-059 "Erste Hilfe in Schulen".
Die Sicherstellung der Ersten Hilfe umfasst:
1. Ersthelfer oder Ersthelferinnen
Wichtigstes Element der Ersten Hilfe sind ausgebildete Ersthelferinnen oder Ersthelfer. In Kindertageseinrichtungen muss je Kindergruppe ein Ersthelfer oder eine Ersthelferin zur Verfügung stehen. Der speziell für den Ersthelfer in Bildungs- und Betreuungseinrichtungen für Kinder entwickelte Erste-Hilfe-Lehrgang umfasst 9 Unterrichtseinheiten (Unterrichtseinheit: 45 Min.) und vermittelt die Erste Hilfe an Kindern und Erwachsenen. Regelmäßige Fortbildungen von 9 Unterrichtseinheiten sind in der Regel innerhalb von zwei Jahren notwendig. Die Erste-Hilfe-Aus- und Fortbildung erfolgt durch so genannte ermächtigte Stellen. Diese sind im Internet unter www.dguv.de/fberstehilfe veröffentlicht. Die Lehrgangsgebühren werden vom zuständigen Unfallversicherungsträger übernommen. Bei den Unfallversicherungsträgern der öffentlichen Hand sind ggf. Kostenübernahmeerklärungen einzuholen.
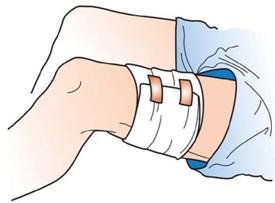
2. Erste-Hilfe-Einrichtungen und Mittel zur Ersten Hilfe
An Sachmitteln muss in jeder Einrichtung folgende Mindestausstattung vorhanden sein:
 | Ein Telefon oder eine andere geeignete Meldeeinrichtung, über die ein Notruf abgesetzt werden kann, |
 | Erste-Hilfe-Material, das nach Art und Umfang mind. der DIN 13157 entspricht, |
 | eine geeignete Liegemöglichkeit, |
 | geeignetes Erste-Hilfe-Material für Wandertage und Ausflüge. |
Erste-Hilfe-Einrichtungen und die Aufbewahrungsorte von Erste-Hilfe-Material müssen durch die jeweiligen Rettungszeichen gekennzeichnet sein.
3. Organisatorische Maßnahmen
Um eine wirksame Erste Hilfe sicherzustellen und ein Funktionieren der Rettungskette zu gewährleisten, müssen folgende Maßnahmen getroffen werden:
 | Plakat "Erste Hilfe" (z.B. DGUV Information 204-001) mit Notrufnummern, Namen der Ersthelfer oder Ersthelferinnen und Erste-Hilfe-Einrichtungen sowie Hinweisen zur Ersten Hilfe. |
 | Unterweisung der Mitarbeiter und Mitarbeiterinnen über das richtige Verhalten bei Unfällen und über die Nutzung von Erste-Hilfe-Einrichtungen. |
 | Einteilung von Ersthelfern über die gesamte Arbeits-/Öffnungszeit. |
 | Unfallanzeige an den Unfallversicherungsträger bei allen Unfällen, bei denen ein Arzt in Anspruch genommen wird. |
 | Dokumentation aller Erste-Hilfe-Leistungen z.B. im Verbandbuch (DGUV Information 204-020) oder im Meldeblock (DGUV Information 204-021). |
Maßnahmen nach einem Unfall
In Abhängigkeit von Art und Schwere der Verletzung ist Nachfolgendes für die Versorgung des verletzten Kindes geboten:
 | Bei geringfügigen Verletzungen, bei denen kein Arztbesuch notwendig ist, ist die Erstversorgung vor Ort ausreichend. In jedem Fall sind die Erziehungsberechtigten am gleichen Tag zu informieren. Die Erste-Hilfe-Maßnahme ist zu dokumentieren, z.B. im Verbandbuch. |
 | Kinder mit leichteren Verletzungen, die ärztlicher Versorgung bedürfen, sind so bald als möglich einer Ärztin oder einem Arzt vorzustellen, der das Kind ggf. an einen Durchgangsarzt überweist. |
 | Ist bei schweren Verletzungen der Rettungsdienst bzw. ärztliche Hilfe vor Ort, trifft dieser alle weiteren Entscheidungen. |
 | Liegen ausschließlich Verletzungen der Augen, der Ohren, der Nase oder des Halses vor, ist das verletzte Kind möglichst dem nächstgelegenen Facharzt oder der Fachärztin vorzustellen. |
 | Bei jeder ärztlichen Versorgung nach einem Unfall ist von der Einrichtung eine Unfallanzeige auszufüllen. |
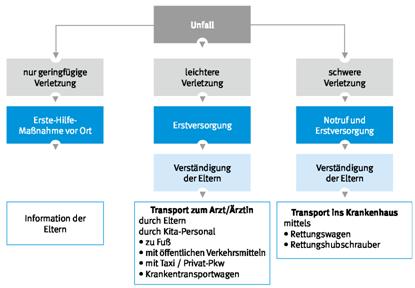
Hinweise zum Transport
Ein fachgerechter Transport des verletzten Kindes zur ärztlichen Behandlung in die Praxis bzw. ins Krankenhaus kann entscheidend für den Erfolg der Heilbehandlung sein. Die Entscheidung über die Art des Transports ist abhängig von Art, Schwere und Umfang der Verletzung, der Gehfähigkeit des verletzten Kindes sowie der Länge der Beförderungsstrecke.
 | Bei leichteren Verletzungen kann das Kind zu Fuß in die ärztliche Praxis gebracht oder mit öffentlichen Verkehrsmitteln, im Pkw oder Taxi transportiert werden. Beim Transport im Pkw ist ein altersgemäßes Kinderrückhaltesystem erforderlich. |
 | Bei schwereren Verletzungen stehen die Einrichtungen des öffentlichen Rettungsdienstes über den Notruf 112 zur Verfügung. |
 | Unabhängig von der Schwere der Verletzung ist immer die Begleitung durch eine geeignete Person, neben dem Fahrer oder der Fahrerin, erforderlich; die Beaufsichtigung der Gruppe muss sichergestellt bleiben. |
Empfohlene Mindestausstattung für Wandertage und Ausflüge
| Wander- tag | Ausflug | |
| 1 | 1 | Heftpflaster DIN 13019 - A 5 x 2,5 |
| 8 | 4 | Wundschnellverband DIN 13019 - E 10 x 6 |
| 4 | 2 | Fingerkuppenverband |
| 4 | 2 | Pflasterstrip 19 mm x 72 mm |
| 8 | 4 | Pflasterstrip 25 mm x 72 mm |
| 1 | 1 | Verbandpäckchen DIN 13151 - K |
| 1 | 1 | Verbandpäckchen DIN 13151 - M |
| 4 | 2 | Kompressen (100 ± 5) mm x (100 ± 5) mm |
| 1 | 1 | Kälte-Sofortkompresse Fläche min. 200 cm2 |
| 1 | 1 | Rettungsdecke 2100 mm x 1600 mm |
| 2 | 2 | Fixierbinde DIN 61634 - FB 6 |
| 2 | 1 | Dreiecktuch DIN 13168 - D |
| 1 | 1 | Schere DIN 58279 - B 190 |
| 2 | 1 | Folienbeutel |
| 5 | 5 | Feuchttuch zur Reinigung unverletzter Haut |
| 4 | 2 | Einmalhandschuhe nach DIN EN 455 |
| 1 | 1 | Erste-Hilfe-Broschüre |
| 1 | 1 | Inhaltsverzeichnis |
Ergänzendes Erste-Hilfe-Material für Wandertage und Ausflüge kann beigefügt werden, z.B. Blasenpflaster, Pinzette, Zeckenkarte bzw. -zange, Trillerpfeife, Schreibblock und Stift.
Das vorliegende Handbuch zur Ersten Hilfe in Bildungs- und Betreuungseinrichtungen für Kinder ist als Informationsschrift im Regelwerk der Deutschen Gesetzlichen Unfallversicherung (DGUV) enthalten.
Dieses Handbuch erfüllt alle Anforderungen, denen eine Informationsschrift gerecht werden muss, die jedem Teilnehmer an einer Aus- bzw. Fortbildung im Lehrgang "Erste Hilfe in Bildungs- und Betreuungseinrichtungen für Kinder" auszuhändigen ist.
Hinweis
Das vorliegende Handbuch ist sorgfältig erarbeitet und geprüft worden. Dennoch erfolgen alle Angaben ohne Gewähr. Weder Autor, Herausgeber noch Verlag können für eventuelle Nachteile oder Schäden, die aus den im Buch gegebenen praktischen Hinweisen resultieren, eine Haftung übernehmen.
Bildnachweis
Die Grafiken stammen von Katharina Pacyna, ADD Verlag Münster.
DGUV Regelwerk für Sicherheit und Gesundheit bei der Arbeit
Bezugsquelle:
Bei Ihrem zuständigen Unfallversicherungsträger und unter www.dguv.de/publikationen
DGUV Vorschrift 1 "Grundsätze der Prävention"
DGUV Regel 100-001 "Grundsätze der Prävention"
DGUV Information 202-059 "Erste Hilfe in Schulen"
DGUV Information 202-089 "Erste Hilfe in Kindertageseinrichtungen"
DGUV Information 202-091 "Medikamentengabe an Schulen"
DGUV Information 202-092 "Medikamentengabe in Kindertageseinrichtungen"
DGUV Information 204-001 "Erste Hilfe" (Plakat)
DGUV Information 204-006 "Anleitung zur Ersten Hilfe"
DGUV Information 204-007 "Handbuch zur Ersten Hilfe"
DGUV Information 204-010 "Automatisierte Defibrillation im Rahmen der betrieblichen Ersten Hilfe"
DGUV Information 204-020 "Verbandbuch"
DGUV Information 204-021 "Dokumentation der Erste-Hilfe-Leistungen (Meldeblock)"
DGUV Information 204-022 "Erste Hilfe im Betrieb"
DGUV Information 204-039 Plakat "Kindernotfälle"
Checkliste Erste Hilfe
Sind Sie für den Ernstfall gerüstet?
| [ ] | Ist jederzeit ein zugängliches Telefon/Handy für Notrufe einsatzbereit vorhanden? |
| [ ] | Sind die Eintragungen der Notrufnummern auf dem Aushang aktuell? |
| [ ] | Ist Erste-Hilfe-Material in ausreichender Menge vorhanden und jederzeit zugänglich? |
| [ ] | Werden die Verbandkästen regelmäßig auf Vollständigkeit überprüft? |
| [ ] | Sind die Standorte der Verbandkästen, ggf. der Defibrillatoren und der Erste-Hilfe-Raum mit den entsprechenden Rettungszeichen (z.B. weißes Kreuz auf grünem Grund) gekennzeichnet? |
| [ ] | Ist Erste-Hilfe-Material in Außenstellen vorhanden? |
| [ ] | Stehen Ersthelferinnen oder Ersthelfer in der vorgeschriebenen Anzahl zur Verfügung? |
| [ ] | Nehmen die Ersthelferinnen oder Ersthelfer alle zwei Jahre an einer Fortbildung teil? |
| [ ] | Werden Erste-Hilfe-Maßnahmen (z.B. im Verbandbuch) dokumentiert? |
| [_] | Ist geregelt, wie die Einrichtung bei einem Unfall vorgeht? |
| [ ] | Sind alle Personen über die Erste-Hilfe-Organisation in der Einrichtung informiert? |
 | ENDE |  |