umwelt-online: Schutz des Menschen vor den Gefahren der UV-Strahlung in Solarien (2)
 | zurück |  |
Tabelle 19: Zusammenfassung der Ergebnisse zur möglichen präventiven Wirkung von Vitamin D. Tabelle aus (DGE 2011)
| Evidenz | ||||
| überzeugend | wahrscheinlich | möglich | unzureichend | |
| Stürze | ↓(Ältere) | |||
| Funktionseinbußen des Bewegungsapparates | ↓(Ältere) | |||
| Frakturen | ↓(Ältere) | |||
| Krebskrankheiten gesamt | θ | |||
| Kolorektales Karzinom | ↓ | |||
| Brustkrebs | o | |||
| Prostatakrebs | o | |||
| maligne Tumore des Endometriums, Ösophagus und Magens, der Niere, Ovarien und des Pankreas sowie Non-Hodgkin-Lymphome | o | |||
| Pankreaskrebs | o | (-)* | ||
| Diabetes mellitus Typ 2 | θ | |||
| Bluthochdruck | o**
(↓)** * | |||
| kardiovaskuläre Krankheiten | ↓ | |||
| Gesamtmortalität | ↓(Ältere) | |||
| ↓ Risikosenkung durch Vitamin-D-Supplementation (in Interventionsstudien) bzw. mit steSenden 25(OH)D-Serumkonzentrationen (in Beobachtungsstudien)
- Risikoerhöhung mit steigenden 25(OH)D-Serumkonzentrationen (in Beobachtungsstudien) o kein Zusammenhang θ unzureichende Evidenz * bei Serumkonzentrationen > 100 nmol/l ** bei Normotonikern bzw. Personen mit normaler Glucosetoleranz *** bei Hypertonikern | ||||
Die Ergebnisse der Zusammenfassung der Deutschen Gesellschaft für Ernährung decken sich somit mit großen Übersichtsstudien, die in den letzten Jahren von IARC und IOM vorgelegt wurden (IOM 2011, IARC 2008). Insbesondere IARC weist darauf hin, dass erst große, randomisiert kontrollierte Studien (RCTs) Aufschluss darüber geben können, ob ein Zusammenhang zwischen Vitamin-D-Versorgung und Reduktion des Krebsrisikos besteht. IARC betont darüber hinaus die wesentliche Tatsache, dass überhaupt nicht geklärt ist, ob ein niedriger Vitamin-D-Spiegel nicht eher die Konsequenz einer Krebserkrankung als deren Ursache darstellt.
Vor dem Hintergrund der Ergebnisse dieser großen, erst kürzlich verfassten Übersichts-Analysen hat daher eine Expertengruppe im Rahmen eines von ICNIRP, WHO und BfS organisierten Workshops Anfang Dezember 2011 empfohlen, Verhaltensvorschläge für die Bevölkerung zur Vermeidung der Erhöhung des Hautkrebsrisikos ab bestimmten Werten des UV-Index nicht zu ändern (Allinson et al. 2012) (siehe Nummer 4).
3.2.3 Hautalterung
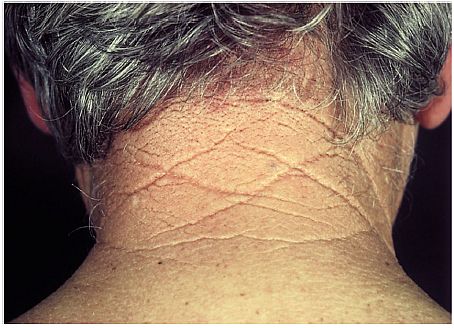
Die menschliche Haut unterliegt, wie alle anderen Organe, einem natürlichen Alterungsprozess. Im Unterschied zu anderen (inneren) Organen ist sie als Umwelt-Körper-Barriere dem Einfluss von natürlichen (Umwelt-) und künstlichen Belastungen, wie UV-Strahlung, ausgesetzt, die zu ihrer Alterung beitragen können. Vorzeitige Hautalterung ist von der kumulativen UV-Exposition und von der UV-Hautempfindlichkeit abhängig und tritt öfter bei Menschen mit hellem Hauttyp (Hauttyp I, II, siehe Nummer 3.1.4, Tabelle 13) auf. Durch die Ablagerung von Elastin direkt unterhalb der Dermis-Epidermis-Grenzschicht tritt vermehrt solare Elastose auf. Sie ist Ursache für die dann sichtbare UV-bedingte frühzeitige Hautalterung (Photoalterung), die sich durch starke, tiefe Faltenbildung (siehe Abbildung 28) und "Iedrige" Haut äußert. Weitere Merkmale der gealterten Haut sind verstärkte Pigmentierung, Trockenheit, und das Auftreten von Teleangiektasien (sichtbare Blutäderchen) (Yaar et al. 2002). Verglichen mit der photogealterten Haut erscheint sonnengeschützte gealterte Haut oft dünner, gleichmäßiger pigmentiert und schlaffer und zeigt meistens nur kleine, feine Falten (Yaar et al. 2002).
Als ein primärer Mechanismus, durch den UV-Strahlung (UVB und UVA) eine molekulare Antwort in menschlicher Haut initiiert, wird die Generierung von reaktiven Sauerstoffspezies (ROS) in Hautzellen angesehen. Die ROS setzen sich vornehmlich aus Superoxid-Anionen (O2-), Peroxiden (H2O2), Hydroxyl-Radikalen (OH*) und Singulett-Sauerstoff (1O2) zusammen. Die genauen Mechanismen, wie diese ROS z.B. zu einer Rezeptoraktivierung und Signalübermittlung in die Zelle führen, sind noch nicht vollständig geklärt. Sicher ist jedoch, dass in Folge einer UV-Exposition das Bindegewebe der Haut geschädigt wird. Eine wichtige Rolle spielt dabei die Induktion von Matrix-Metalloproteinasen (MMPs), wie z.B. der Kollagenase MMP-1, welche die zelluläre Matrix durch den Abbau von Kollagen zerstört (Angel et al. 2001, Karin et al. 1997). Darüber hinaus wird in Fibroblasten der Haut die Pro-Kollagen-Expression inhibiert (Fisher et al. 2002), wodurch zusätzlich in die Netto-Produktion von Kollagen nach UV-Bestrahlung eingegriffen wird (Fisher et al. 2000). Letztendlich resultiert hieraus eine charakteristische, nicht alters- sondern UV-Expositions-abhängige und damit frühzeitige Faltenbildung photogeschädigter Haut.
Abbildung 28: Chronisch UV-geschädigte Haut
3.2.4 Photodermatosen
3.2.4.1 Polymorphe Lichtdermatose
Die polymorphe Lichtdermatose (PLD) stellt mit 90 % aller genuinen Photodermatosen die häufigste Form dar (Berg 1989, Ros und Wennersten 1986). Die PLD wird häufig auch als "Sonnenallergie" bezeichnet, obwohl es sich nicht um eine allergische Erkrankung handelt; ein relevantes Photoallergen konnte bisher nicht nachgewiesen werden. Das exakte Aktionsspektrum der polymorphen Lichtdermatose ist trotz zahlreicher Untersuchungen noch nicht genau bekannt. Indirekte Befunde, wie die Tatsache, dass bei Patienten die PLD auch induziert wurde, wenn sie durch Glasscheiben (die nur für UVA-Strahlung durchlässig sind) UV-exponiert wurden, deuten jedoch schon auf eine übergeordnete Bedeutung von UVA-Strahlung hin (Diepgen et al. 1989, Hönigsmann und Ortel 1988, Lindmaier und Neumann 1991).
Bei der PLD kommt es ausschließlich in den sonnenexponierten Hautpartien zu Juckreiz, Rötung, roten Knötchen (= papulöser Typ) oder roten Flecken (Plaque-Typ); seltener Knötchen mit Bläschen (papulo-vesikulöser Typ). Weil alle diese Hautveränderungen auftreten können, heißt die Lichtdermatose "polymorph" = vielgestaltig. Beim jeweiligen Patienten tritt jedoch immer nur eine dieser Krankheitsformen auf, das Hautbild ist dann eher monomorph (gleichförmig). Die Hautveränderungen finden sich bevorzugt in der vorderen Halspartie, im Brustausschnitt, an Armen und Handrücken, selten im Gesicht; gelegentlich und besonders im Kindesalter an den Ohrrändern. Die Hauterscheinungen treten einige Stunden nach Sonnenexposition auf, sie bilden sich im Laufe weniger Tage, auch ohne Behandlung, zurück. Sie können bei erneuter Sonnenexposition wieder auftreten.
3.2.4.2 Phototoxische, photoallergische Reaktionen
Phototoxische und photoallergische Reaktionen stellen weitere mögliche Folgen einer UV-Bestrahlung dar. Bei der phototoxischen Dermatitis werden Substanzen unter Einwirkung von UV-Strahlung durch photochemische Reaktionen so verändert, dass sie Entzündungen auslösen. Bei photoallergischen Reaktionen wird eine Substanz durch UV-Strahlung chemisch aktiviert, sodass sie an ein Makromolekül binden und so eine Sensibilisierung hervorrufen kann. Hat eine Sensibilisierung stattgefunden, können allergische Reaktionen ablaufen.
Bei der phototoxischen Reaktion tritt wenige Stunden nach Sonnenexposition in den exponierten Hautpartien ein Sonnenbrand auf mit Rötung, oft auch Schwellung und Blasenbildung; immer relativ scharf auf den Bestrahlungsbereich begrenzt. Wie bei einem üblichen Sonnenbrand kommt es auch hier zu einer nachfolgenden Bräunung (melanin-bedingte Pigmentierung) der Haut. Sie ist besonders bei phototoxischen Reaktionen, die durch äußerlichen Kontakt verursacht wurden, recht ausgeprägt und hält dann oft monatelang an. Insbesondere Kosmetika/Parfüme und andere Duftwässer, die Bergamottöle mit Furocumarinen als photosensible Moleküle enthalten, können eine phototoxische Reaktion auslösen, wenn die Substanzen so auf die Haut gebracht werden, dass anschließend die Sonne auf diese Hautpartie einwirken kann. Eine nicht zu unterschätzende Zahl von Medikamenten kann ebenfalls zu phototoxischen Reaktionen führen. Zu ihnen gehören Antibiotika, Diuretika, Retinoide, Antiepileptika, Antihistaminika, Antifungoide, Antidepressiva und andere (Cosa 2004, Lehmann 2004, Lugovi et al. 2007, Schauder 2005, Svensson et al. 2001). Eine Liste potenziell photosensibilisierender Medikamente ist in Anhang 4 zu finden. Weitere Listen mit photosensibilisierenden Medikamenten sind in der internationalen Literatur oder im Internet veröffentlicht (Aronson 2004, Litt 2000, Malone et al. 2003, Moore 2002).
Die photoallergischen Dermatosen beginnen in Hautpartien, auf die solare oder künstliche UV-Strahlung einwirkten. Sie können sich dann in benachbarte Hautpartien ausbreiten und in entfernte Hautregionen streuen. Ausbreitung und Streuung unterscheiden die photoallergische von den phototoxischen Dermatosen, die auf den Bereich der UV-Exposition begrenzt bleiben. Die Hautveränderungen gleichen denen einer üblichen allergischen ekzematösen Kontaktdermatitis: Rötung, Knötchen, Bläschen; in der Rückbildungsphase Schuppung. Unterschieden werden kann dabei die photoallergische Kontaktdermatitis, die durch ein auf die Haut aufgebrachtes, durch UV-Einwirkung verändertes Kontaktallergen ausgelöst wird, und die photoallergische Arzneimittelreaktion, bei der das Allergen über die Blutbahn in die Haut gelangt.
3.3 Augenschäden
Die Wirkung von UV-Strahlung auf das Auge hängt unter anderem von der Eindringtiefe der Strahlung, der Bestrahlungsintensität, der Expositionsdauer und dem zeitlichen Verlauf der Einwirkung ab. UV-Strahlung ruft im Auge dort Wirkungen hervor, wo sie absorbiert wird.
3.3.1 Das Kinderauge
Die Durchlässigkeit des Auges für UV-Strahlung (siehe Nummer 2.2.2) ist altersabhängig. Im Transmissionsspektrum der kindlichen Linse existiert zusätzlich zu den Verhältnissen im Erwachsenenauge (siehe Nummer 2.2.2) noch ein schmales Fenster um 320 nm, was dazu führt, dass ab dem Zeitpunkt der Geburt im kindlichen Auge ein Teil dieses Wellenlängenbereichs die Linse durchdringen kann (Glickman 2011, Söderberg 2011). Dieser Anteil nimmt mit dem Alter stetig ab. Im fünfzehnten Lebensjahr erreicht nur noch ca. 1 % der UV-Strahlung dieses Wellenlängenbereichs die Retina. Ab dem dreißigsten Lebensjahr ist dieses Transmissionsfenster geschlossen (Glickman 2011, Mainster und Turner 2010). Entsprechend kann das kindliche Auge gegenüber UV-Strahlung empfindlicher sein und ist zur Vorbeugung der im Folgenden beschriebenen Augenschäden bei hohen UV-Expositionen besonders zu schützen (Söderberg 2011 ).
3.3.2 Hornhautentzündung und Bindehautentzündung
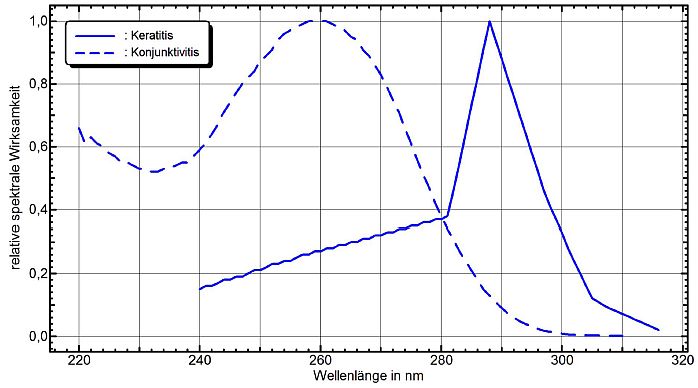
UV-Strahlung hoher Intensität kann innerhalb von Stunden oder sogar von Minuten die vordersten Partien des Auges schädigen. Es kann zur Entzündung der Hornhaut (Photokeratitis) und zur Entzündung der Bindehaut (Photokonjunktivitis) kommen. Sie werden durch photochemische Reaktionen und daraus resultierendem oxidativem Stress in den Epithelzellen verursacht (Black et al. 2011, Cejka et al. 2012). Dabei werden die äußersten Zellen der Hornhaut und der Bindehaut zerstört. Die Schädigung macht sich sechs bis acht Stunden nach der Exposition durch starke Augenschmerzen bemerkbar. Der Geschädigte hat das Gefühl, als hätte er Sand in den Augen. Da in der Hornhaut und der Bindehaut ständig neue Epithelzellen nachgebildet werden, ist die Schädigung reversibel. Etwa ein bis zwei Tage nach Ersterkrankung tritt eine vollständige Heilung ein. Wirkungsspektren und Schwellenwerte für die Auslösung der Schädigungen sind in DIN 5031 Teil 10 (DIN 5031-10:2013-12) als Norm angegeben. Die Wirkungsspektren für Photokonjunktivitis und Photokeratitis sind in Abbildung 29 dargestellt. Die Schwellenbestrahlung zur Auslösung der Photokonjunktivitis wird in der Norm mit Hs,ko = 50 J/m2 angegeben. Als Schwellenbestrahlung für Photokeratitis wird in DIN 5031-10:2013-12 ein Wert Hs,ke = 100 J/m2 genannt.
Abbildung 29: Standardisierte Wirkungsspektren der Photokonjunktivitis und der Photokeratitis (Daten nach DIN 5031-10:2013-12)
Photokonjunktivitis und Photokeratitis können vor allem da auftreten, wo die Augen einer hohen UV-Bestrahlungsstärke ausgesetzt sind. Dies kommt z.B. beim Aufenthalt bei klarem Himmel auf Schneeflächen in den Bergen oder beim Elektroschweißen vor, wenn der Augenschutz nicht getragen wird. Die Erkrankung ist bei Bergsteigern als "Schneeblindheit" und bei Schweißern als "Verblitzen" bekannt und tritt hier relativ häufig auf.
3.3.3 Trübung der Augenlinse (Katarakt) durch UV-Strahlung
Eine langfristige oder häufig wiederholte Einwirkung von UV-Strahlung kann eine Trübung der Augenlinse (Grauer Star, Katarakt) hervorrufen. Durch photochemische Reaktionen werden in den Linsenzellen bestimmte Proteine (sogenannte Cristalline) verändert. Dies kann - auch in Verbindung mit anderen Faktoren, wie z.B. einer Diabetes-Erkrankung - zu einer Pigmentierung der Zellen und zur Trübung der Linse führen. Dieser Prozess schreitet im Laufe der Zeit immer weiter fort, bis schließlich das Sehen stark eingeschränkt ist oder sogar eine vollständige Erblindung eintritt. Da in der Augenlinse - anders als in anderen Geweben des Körpers - keine neuen Zellen nachgebildet werden, ist diese Schädigung irreversibel. Trübungen der Augenlinsen können verschiedene Ursachen haben: Die Einwirkung von ionisierender, infraroter und ultravioletter Strahlung, langfristige Einnahme bestimmter Medikamente sowie bestimmte Erkrankungen, wie z.B. Diabetes (Werdermann 2016). Bei UV-induzierten Katarakten können UVA-Strahlung und UVB-Strahlung schädigend wirken (Müller-Breitenkamp et al. 1999), wobei neuere Untersuchungen auf eine verstärkte Rolle von UVB-Strahlung hinweisen (Okuno et al. 2012). Ein genaues Wirkungsspektrum für die Trübung der menschlichen Augenlinse durch Langzeiteinwirkung von UV-Strahlung ist bisher nicht bekannt. Wirkungsspektren wurden bisher nur für Kurzzeiteinwirkungen im Tierversuch ermittelt (NRPB 2002, Okuno et al. 2012).
Katarakte stellen durchaus weltweit ein ernstzunehmendes Gesundheitsproblem dar. Risikofaktoren für eine Katarakt sind, neben einer starken genetischen Komponente, Rauchen und UV-Exposition (Brian und Taylor 2001). Es wird abgeschätzt, dass ca. 5 % aller Katarakte auf UV-Einwirkung zurückgehen (Neale et al. 2003). In Entwicklungsländern, in welchen die medizinische Versorgung oft unzureichend und meist auch die Sonneneinstrahlung hoch ist, tragen sie erheblich zur Erblindung großer Teile der Bevölkerung bei. Schon 1990 wurde davon ausgegangen, dass in Indien mehr als drei Millionen Menschen auf Grund von Katarakten pro Jahr erblinden (Minassian und Mehra 1990). Neuere epidemiologische Untersuchungen aus China erweisen einen überzeugenden Zusammenhang zwischen der solaren UV-Exposition und der Katarakthäufigkeit (Wang et al. 2012). Diese Problematik wird auch von anderen Autoren hervorgehoben (Lucas 2011).
Die UV-Bestrahlungsstärke, die eine solche Erkrankung bewirkt, liegt weit unterhalb derjenigen, die zu einer akuten Hornhaut- oder Bindehautentzündung führt. Wesentlich ist die lange Einwirkungsdauer, meist über mehrere Jahrzehnte. Die Erkrankung kann durch künstliche UV-Strahlungsquellen hervorgerufen werden. Ein Beispiel ist der Fall einer Arzthelferin, die jahrelang mit ungeschützten Augen Kleinkindern Bestrahlungen mit der Höhensonne verabreichte. In diesem Fall gelang es, eine schädigende UV-Dosis zu bestimmen (Siekmann et al. 1997). Aber auch durch solare UV-Strahlung kann ein Grauer Star verursacht werden. Dies betrifft etwa Personen, die sich beruflich häufig im Freien aufhalten, wie z.B. Landwirte oder Seeleute. Darüber hinaus kann die Erkrankung jeden treffen. Als sog."Altersstar" tritt sie bei Menschen ab Ende des siebten Lebensjahrzehnts verstärkt auf (Werdermann 2016). Mit weiter zunehmendem Alter nimmt der Anteil der an Grauem Star Erkrankten in der Bevölkerung dann stark zu. Insgesamt ist die Linsentrübung eine sehr häufig auftretende Erkrankung. Die heutige Operationstechnik lässt allerdings den Ersatz der getrübten Linse durch eine Kunststofflinse zu. Jährlich werden in Deutschland etwa 700.000 Kataraktoperationen durchgeführt (Werdermann 2016). Weltweit ist die Katarakt auf Grund unzureichender Gesundheitsversorgung aber immer noch die häufigste Ursache für den Verlust des Sehvermögens (Bourne et al. 2013, Thylefors 1998).
Es ist derzeit nicht geklärt, ob es sich bei der Entstehung der Katarakt um einen stochastischen oder deterministischen Prozess handelt (SSK 2009).
3.3.4 Andere Erkrankungen des Auges mit möglicher UV-Abhängigkeit
Neben der Kataraktbildung gibt es noch weitere Krankheitsbilder, bei denen eine Abhängigkeit von UV-Strahlung mit großer Wahrscheinlichkeit vorliegt oder vermutet wird. Hierzu gehören das Pterygium (conjunctivae), die Pinguekula und die Plattenepithelkarzinome der Augenlinse bzw. der Bindehaut sowie okulare Melanome.
Beim Pterygium (= "Flügelfell") handelt es sich um eine degenerative, im Lidspaltenbereich gelegene, meist bilaterale, bevorzugt nasale Bindehauthyperplasie, die in dreieckiger Form auf die Hornhaut von der nasalen Bindehaut aus vorwächst. In seltenen Fällen erreicht das Pterygium ein solches Ausmaß, dass die Pupille bedeckt und damit der Sehvorgang beeinträchtigt wird. Neben wiederholter Fremdkörper-Einwirkung (Sand, Staub etc.) wird UV-Strahlung für die Entstehung des Pterygiums verantwortlich gemacht (Threlfall und English 1999).
Bei der Pinguekula ("Lidspaltenfleck") handelt es sich um eine fibrös-fettige degenerative Veränderung der interpalpebralen Bindehaut. Sie weist pathologische Veränderungen auf, die denen der aktinischen Elastose der Haut ähneln, sodass UV-Strahlung als verursachender Auslöser diskutiert wird. Allerdings ist die epidemiologische Evidenz für einen Zusammenhang immer noch schwach (Norn 1979, Norn 1982).
Eine starke Evidenz besteht für die UV-abhängige Induktion von Hauttumoren auf dem Augenlid. Dabei handelt es sich zu 90 % um BCCs und 9 % um SCCs (Yam und Kwok 2014).
Auch im Auge kann es durch Einwirkung von UV-Strahlung zu Neoplasien kommen. Plattenepithelkarzinome der Augenlinse und der Bindehaut treten üblicherweise in der Lidfalte auf (Sun et al. 1997), einer Lokalisation, die UV-exponiert ist. Diese Neoplasien sind selten, treten aber vermehrt bei Individuen auf, die am Xeroderma Pigmentosum-Syndrom leiden, welches durch extrem hohe Empfindlichkeit gegenüber UV-Strahlung charakterisiert ist und auf DNA-Reparatur-Defekten für UV-induzierte DNA-Schäden beruht (Sun et al. 1997). Breitengrad-abhängige Untersuchungen sowie Tierexperimente zeigen einen eindeutigen Zusammenhang zwischen UV-Exposition und Plattenepithelkarzinomen an der Augenlinse und Bindehaut (Kusewitt et al. 2000, Newton et al. 1996).
In Bezug auf okulare Melanome geht die WHO in ihrer Environmental Burden of Disease Series, No 13: "Solar Ultraviolet Radiation" des Jahres 2006 (Lucas et al. 2006b) davon aus, dass es eine "nicht ausreichende" Evidenz für den Zusammenhang zwischen natürlicher UV-Exposition und dem Auftreten okularer Melanome gibt.
Eine im Jahr 2005 veröffentlichte Metaanalyse (Shah et al. 2005) befindet sich teilweise mit dieser Aussage in Übereinstimmung, findet aber, dass Expositionen, die beruflich bei Schweißvorgängen (bei denen UV-Strahlung emittiert wird) auftreten, einen Risikofaktor für die okularen Melanome darstellen.
Stang und Mitarbeiter wiesen 2006 darauf hin (Stang et al. 2006), dass über die Inzidenz der uvealen Melanome (das sind Melanome, die in der pigmentierten, Melanozyten-reichen Mittelschicht, der Uvea, des dreischichtigen Augenaufbaus, Corneosclera-Uvea-Retina, entstehen) nur wenig Information vorhanden ist, da diese Melanome schlecht oder gar nicht registriert werden. In zwei Fall-Kontroll-Studien konnten die Autoren aber zeigen, dass die Inzidenz der uvealen Melanome auf niedrigem absolutem Niveau (zwei bis zehn Fälle/1.000.000) zunimmt. Dieselbe Arbeitsgruppe zeigt in einer neuen Studie (Schmidt-Pokrzywniak et al. 2009), dass anscheinend ein positiver Zusammenhang zwischen heller Iris-Farbe und UV-Exposition in Bezug auf das Risiko uvealer Melanome besteht.
Auch in einer neueren Übersichtsarbeit zeigen epidemiologische Daten nur eine schwache Evidenz für den Zusammenhang zwischen natürlicher UV-Exposition und dem Auftreten uvealer Melanome (Mallet et al. 2014). In molekularbiologischen Untersuchungen uvealer Melanome konnten allerdings in häufig betroffenen Genen des uvealen Melanoms (GNAQ, GNA11 und RAC1) UV-spezifische Mutationen nachgewiesen werden. In den gleichen Genen traten auch nicht-UV-spezifische Mutationsmuster auf, wie sie auch im häufig mutierten BRAF-Gen des malignen Melanoms der Haut vorliegen.
Zukünftige Forschung wird zeigen müssen, wie evident ein Zusammenhang zwischen UV-Exposition und uvealem Melanom-Risiko belegt werden kann.
Unter dem Begriff Makuladegeneration wird eine Gruppe von Erkrankungen der Netzhaut zusammengefasst, die den gelben Fleck (Macula lutea) betreffen und in deren Verlauf es zu einem allmählichen Funktionsverlust der verschiedenen Netzhautzellen kommt. Die weitaus häufigste Form ist die altersbedingte Makuladegeneration (AMD). Da UV-Strahlung im Erwachsenenauge fast vollständig durch Hornhaut und Linse absorbiert wird, ist ein Zusammenhang zwischen UV-Exposition und dem Auftreten einer AMD nicht zu erwarten. Dies belegt eine Vielzahl von Studien in einer Übersichtsarbeit von Yam und Kwok (Yam und Kwok 2014). Andererseits wurde in einer aktuellen Metaanalyse ein 38 % erhöhtes AMD-Risiko im Zusammenhang mit Sonnenexposition gefunden (Sui et al. 2013). Neue molekularbiologische Untersuchungen zeigen, dass es in der Makularegion gehäuft zu Deletionen in der mitochondrialen DNA kommt, die auf oxidative Schäden zurückgeführt werden können (Gendron et al. 2013) und die auch nach UV-Exposition in der Haut auftreten. Man geht zurzeit davon aus, dass sichtbares Licht und hier insbesondere der Blauanteil (440 nm bis 500 nm) zu Netzhautschädigung führen kann und so an der Entstehung von AMD beteiligt ist. Es kann jedoch nicht ausgeschlossen werden, dass der geringe Anteil an UV-Strahlung, der die Retina erreicht, auch zur AMD beiträgt.
3.4 Zusammenfassende Bewertung
Im Zusammenhang mit der gesundheitlichen Debatte um (mögliche) positive gesundheitliche Wirkungen von UV-induziertem Vitamin D sieht die SSK keine Notwendigkeit, Empfehlungen, die zur UV-Protektion und zur Minimierung des Hautkrebsrisikos gegeben wurden, zu ändern.
Beim augenblicklichen Stand der Kenntnis genügt es für eine ausreichende Vitamin-D-Synthese, Gesicht, Hände, Arme und Unterschenkel unbedeckt und ohne Sonnenschutz zwei- bis dreimal pro Woche der Hälfte der minimalen sonnenbrandwirksamen UV-Dosis (0,5 MED) auszusetzen. Ein gesundheitsrelevanter Vitamin-D-Mangel kann durch geeignete Medikation unter ärztlicher Kontrolle therapiert werden.
Von zusätzlicher solarer oder künstlicher (Solarien-)UV-Exposition wird, wegen des Schädigungspotenzials von Augen und Haut, insbesondere aber wegen der damit verbundenen Erhöhung des Hautkrebsrisikos, abgeraten. Dies gilt auch für Menschen höheren Alters, da bei ihnen von einer erheblichen UV-Vorschädigung ausgegangen werden muss.
4 UV-Index
Der UV-Index (UVI) wurde 1994 von der Weltgesundheitsorganisation (WHO), dem United Nations Environmental Programme (UNEP), der World Meteorological Organization (WMO) und der International Commission on Non-Ionizing Radiation Protection (ICNIRP) eingeführt. Der UVI stellt einen international harmonisierten Indikator für die an einem Messort herrschende UV-Bestrahlungsstärke dar. Er eignet sich zur Abschätzung des individuellen Sonnenbrandrisikos beim Aufenthalt im Freien.
Der UVI ist ein Maß für die erythemgewichtete Bestrahlungsstärke solarer UV-Strahlung, die auf einer horizontalen Fläche auftrifft, und wird entsprechend Gleichung 6 bestimmt (Naldi et al. 2000):
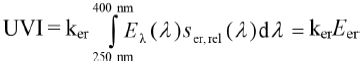 (6)
(6)
Eer: erythemwirksame Bestrahlungsstärke [Wm-2]
Eλ (λ ). spektrale Bestrahlungsstärke [Wm-2nm-1]
Ser,rel(λ ): relative spektrale Empfindlichkeit für das UV-Erythem (CIE-Referenzaktionsspektrum; ISO 17166:1999/CIE S 007/E-1998)
Dabei ist der Normierungsfaktor ker = 40 m2W-1. Üblicherweise wird der UV-Index ganzzahlig angegeben.
Der UV-Index entspricht einer momentanen Größe zu einem bestimmten Zeitpunkt nach Gleichung 6. Bei Wettervorhersagen wird häufig nur der maximale für einen Tag zu erwartende UV-Index-Wert angegeben. Durch Einführung der Konstante k stellt der UVI eine dimensionslose Zahl dar. Dabei entspricht einem UVI 1 nach Gleichung 6 eine erythemgewichtete Bestrahlungsstärke Eer = 0,025 Wm-2 und einem UVI 12 eine Bestrahlungsstärke Eer = 0,3 Wm-2.
Es wurde international festgelegt, den UVI stets in ganzen Zahlen anzugeben. Diese Vereinbarung wird bei der Veröffentlichung der UVI-Prognose und der ermittelten UVI-Tageswerte auf den Internetseiten des BfS und der Wetterdienste 4 berücksichtigt. Häufig werden aber auch Tagesgänge von UVI-Werten oder momentane UVI-Werte veröffentlicht. Entsprechend einer Empfehlung der Strahlenschutzkommission aus dem Jahr 2004 sollte der Tagesspitzenwert des UVI explizit mit dem Kürzel "max." gekennzeichnet werden (SSK 2004).
UVI - eine weltweit einheitliche Größe
Ein UVI 7 ist in Deutschland genauso zu bewerten wie der gleiche Wert in Kenia oder Kanada. Am Äquator können Werte des UVI von etwa 12 und höher erreicht werden. In Deutschland können im Sommer UVI-Werte 8 bis 9 erreicht werden, in den Hochlagen der süddeutschen Gebirgsregionen sogar noch höhere Werte. Je höher der UVI ist, desto schneller kann bei ungeschützter Haut ein Sonnenbrand auftreten.
UVI - Einflussfaktoren
Der UVI hängt von meteorologischen Faktoren und dem Sonnenstand ab; er ändert sich mit der Tageszeit, der Jahreszeit und der geografischen Breite. Die Gesamtozonkonzentration in der Atmosphäre (nicht zu verwechseln mit der bodennahen Ozonkonzentration bei "Sommersmog"), die Bewölkung und die Höhenlage eines Ortes spielen ebenfalls eine Rolle. Starke Bewölkung kann den UVI reduzieren, leichte Bewölkung verringert den UVI dagegen kaum. Bei besonderen Bewölkungssituationen kann sich der UVI durch zusätzliche Streustrahlung gegenüber dem UVI bei klarem Himmel sogar erhöhen.
Anwendung des UVI
Der UV-Index wird in den letzten 20 Jahren seit seiner Einführung über die Medien kommuniziert, um der Bevölkerung eine Möglichkeit der täglichen Einschätzung der solaren UV-Exposition und der damit verbundenen Risiken und den zu ergreifenden Schutzmaßnahmen an die Hand zu geben (siehe Abbildung 30).
Der UV-Index ist ein Indikator für die Gefährdung durch solare UV-Strahlung beim Aufenthalt im Freien. Häufig wird aber auch versucht, aus dem UV-Index auf die Höhe der UV-Exposition der Haut einer Person zu schließen. Es wird dann die dem UV-Index entsprechende UV-Bestrahlungsstärke der Hautexposition gleichgesetzt ("UV-Index = Haut-exposition"). Daraus werden dann Zeiten ("Eigenschutzzeiten") berechnet, bis zu denen Personen bestimmter Hauttypen (siehe Nummer 3.1.4, Tabelle 13) mutmaßlich exponiert sein können, bevor ein Hauterythem auftritt. Die Gleichsetzung von UV-Index und Hautexposition ist jedoch nicht korrekt, da sich personenbezogene Expositionen an bestimmten Körperstellen von der ortsbezogenen Immission wesentlich unterscheiden können. Sie können niedriger, gleich oder höher als die Immission sein.
Aus den folgenden Gründen kann die UV-Bestrahlungsstärke auf der Haut höher sein als die dem UV-Index entsprechende UV-Bestrahlungsstärke:
- Hautflächen auf der Körperoberseite können stärker zur Sonne hin ausgerichtet sein als die horizontal ausgerichteten Messflächen zur Bestimmung des UV-Index. Je nach den vorliegenden Umgebungsbedingungen und der Wetterlage kann die UV-Bestrahlungsstärke auf solchen Flächen auch höher sein als auf horizontalen Flächen. Das führt auf den Sonnenterassen des Körpers (Nasenoberfläche, Stirn, Schultern etc.) zu erhöhter UV-Exposition und zu kürzeren Zeiten bis zum Auftreten eines Sonnenbrandes.
- Die UV-Rückstrahlung aus der Umgebung einer Person, z.B. beim Aufenthalt über Schnee- oder Wasserflächen,
kann zu einer höheren UV-Exposition führen. Auch der Aufenthalt in größeren Höhen erhöht die UV-Exposition. - Die Bewölkung am UVI-Messort und am Aufenthaltsort können verschieden sein.
Die Angabe einer aus dem UV-Index und einer normativ festgelegten Erythem-Schwellendosis berechneten Eigenschutzzeit berücksichtigt auch nicht die tatsächlich vorliegende Variation der Hautempfindlichkeit verschiedener Personen. Aus den oben genannten Gründen können alleine von den UVI-Werten keine exakten Eigenschutzzeiten abgeleitet werden.
Der UV-Index ist ein allgemeiner Indikator für die Höhe der möglichen Gefährdung beim ungeschützten Aufenthalt im Freien. Je höher der UV-Index ist, desto höher ist die mögliche UV-Belastung und desto notwendiger sind Sonnenschutzmaßnahmen zur Vermeidung von Sonnenbränden und Spätschäden wie z.B. Hautkrebs (siehe Abbildung 30). So angewendet, ist der UV-Index eine wertvolle Hilfe zum Schutz vor Schädigungen durch die UV-Strahlung der Sonne.
Abbildung 30: International konsentierte Empfehlungen zum UV-Schutz in Abhängigkeit vom UV-Index (Grafik: Bundesamt für Strahlenschutz, http://www.bfs.de/DE/themen/opt/uv/uv-index/uv-index_node.html)

Schon 2005 befasste sich ein internationaler Workshop zum Thema UV-Schutz und Vitamin D in einem "International workshop on UV exposure guidance" mit "ausgewogenen Botschaften", die sowohl zu einer Vermeidung von Hautkrebs als auch einem optimalen Vitamin-D-Status beitragen sollen (ICNIRP 2006). Der Workshop zeigte einige Lücken in der wissenschaftlichen Erkenntnis auf und definierte daraufhin Empfehlungen für zukünftige wissenschaftliche Untersuchungen (McKinlay 2006).
Seit dem Workshop im Jahr 2005 ist die wissenschaftliche Debatte um den Zusammenhang UV-Strahlung-Risiko für eine Hautkrebs-optimale Vitamin-D-Versorgung nicht abgerissen, und auf wissenschaftlichen Tagungen wurde diskutiert, ob der UV-Index und die mit ihm verbundenen empfohlenen Schutzmaßnahmen, vor dem Hintergrund neuer wissenschaftlicher Befunde, nicht überarbeitet werden müssten.
Aus diesem Grund haben ICNIRP, WHO und BfS Ende 2011 eine Arbeitsgruppe aus Experten zusammengerufen, um die wissenschaftlichen Grundlagen für den UVI zu überarbeiten und zu bewerten. Die Arbeitsgruppe erstellte einen Überblick über neue Arbeiten im Bereich Vitamin D und beleuchtete insbesondere auch die Rolle von UVA-Strahlung bei der Bestimmung des UVI und in der Photokarzinogenese (Allinson et al. 2012).
Die Expertengruppe kam zu folgenden zusammenfassenden Bewertungen:
- "Based on these gaps in knowledge and the note that only small amounts of UVB radiation, well below the minimum erythemal dose (Webb 2006) are needed for vitamin-D-synthesis, the expert group felt it was not warranted at this stage to extend the concept of the UVI to include vitamin D issues";
- "Therefore, although the contribution of UVA to carcinogenesis hos been undoubtedly underestimated in the past, minor modification of the action spectrum to take this into account is not expected to have a significant impact on the UVI"
Insbesondere für den Einsatz des UVI in Interventionskampagnen zur primären Prävention wurde festgestellt:
- "... the impact of the UVI on sun protection behaviour is currently very limited and primary research is needed to improve the effectiveness of the UVI as an educational tool. The final goal of changing sun protection behaviour in the population might be reached by developing health promotion campaigns that account for personal determinants, such as attitudes, self-efficacy and self-affirmation".
5 Solarien
Trotz der Tatsache, dass UV-Strahlung, die in Bestrahlungsgeräten in Solarien gezielt erzeugt wird, von IARC als "Karzinogen für den Menschen" (class la carcinogen) eingestuft wird (El Ghissassi et al. 2009), werden diese Geräte weltweit häufig genutzt (Bock et al. 2013, Diehl 2010, Dissel et al. 2009, Heckman et al. 2008, Koster et al. 2009, Schneider et al. 2013, Schneider und Krämer 2010, Schneider et al. 2009, Thomson et al. 2010). Ein Trend ist zu erkennen, dass diese Nutzung vermehrt durch Teenager (Koster et al. 2009, Thomson et al. 2010) und junge Erwachsene erfolgt (Bock et al. 2013, Diehl 2010, Schneider und Krämer 2010).
Eine kürzlich erschienene Studie aus Deutschland aus dem Jahr 2012 zeigt, dass hier 39 % der deutschen Bevölkerung zwischen 19 und 45 Jahren schon einmal ein Sonnenstudio besucht hat ("ever user"), ca. 15 % in den letzten 12 Monaten ("current user"). In der Gruppe der Minderjährigen nutzen ca. 5 %, in der Gruppe der Personen Hauttyp I und II ca. 9 % aktuell ein Solarium ("current user"). Positive Determinanten für die Nutzung von Solarien sind weibliches Geschlecht, Migrationshintergrund und Voll- oder zumindest Teilzeitbeschäftigung. Als Hauptgrund für die Nutzung von Solarien werden Entspannung und erhöhte Attraktivität angegeben (Schneider et al. 2013).
Leider gibt es bisher nur wenige Studien, die sich mit der spektralen Verteilung und mit den realen Bestrahlungsstärken von UV-Strahlung in Solarien befassen. Die wenigen publizierten Studien (bis zum Jahr 2013) zeigen aber, dass die erythemgewichteten Bestrahlungsstärken in vielen Geräten oft höher sind, als dies in Empfehlungen und nationalen bzw. internationalen Klassifikationen gefordert wird (Bonino et al. 2009, Facta et al. 2013, Gerber et al. 2002, Gies et al. 2011, Nilsen et al. 2011, Nilsen et al. 2008, Oliver et al. 2007). Dies gilt anscheinend in besonderem Maß für den UVA-Anteil des emittierten UV-Spektrums in Bestrahlungsgeräten, die in Sonnenstudios eingesetzt werden. Nilsen et al. haben in einer großen Studie dazu mehr als 190 UV-Bestrahlungsgeräte in 78 Sonnenstudios in Norwegen spektral vermessen. Es stellte sich heraus, dass die UVA-Bestrahlungsstärke im Mittel in der Gesichtsregion 5-mal so hoch war wie die Exposition in der natürlichen Sonne (35°N, Kreta, Mittagszeit). Auf der Bank und an der Decke des Bestrahlungsgerätes war die UVA-Bestrahlungsstärke noch 3,2-mal und 3,4-mal so hoch wie in der Sonne. Bei Spitzenwerten konnten im Solarium UVA-Expositionen gemessen werden, die 19-mal so hoch waren wie unter solarer Exposition. Die gemessenen UVB-Expositionen waren in den Solarien im Mittel geringer (0,7-mal bis 0,8-mal) als in der natürlichen Sonne. Die erythemgewichtete mittlere Bestrahlungsstärke in den Solarien entsprach der in der Sonne Kretas zur Mittagszeit (35°N) (Nilsen et al. 2011, Nilsen et al. 2012).
In Deutschland wird seit 2009 die UV-Exposition und die Nutzung von Solarien durch das Gesetz zum Schutz vor nichtionisierender Strahlung am Menschen (NiSG 2009, Yam und Kwok 2014) und die dazu gehörige UV-Schutz-Verordnung (UVSV 2011, Linos et al. 2012) geregelt. Entsprechend dieser gesetzlichen Regulierung darf die erythemgewichtete Bestrahlungsstärke im UVB+UVA-Bereich einen Wert von 0,3 W/m2 nicht überschreiten. Jugendlichen unter 18 Jahren ist die Nutzung von Solarien vom Solarienbetreiber zu verwehren. Seit November 2012 müssen die Solarienbetreiber ihren Kunden eine Beratung durch geschultes Fachpersonal anbieten. Weitere Details der UVSV sind in Liste 1 dargestellt.
Liste 1: Inhalte der UVSV (Auswahl)
- maximale Bestrahlungsstärke:
• Eer (250 - 400 nm) ≤ 0,3 W/m2 • E (200 - 280 nm) ≤ 0,003 W/m2 Diese Werte sind auch in der EN 60335-2-27:2008 festgeschrieben
- gerätetechnische und organisatorische Sicherstellung:
- Bereitstellung von UV-Schutzbrillen (Schutzstufe 2 bis 5 gemäß DIN-EN 170)
- baulicher oder markierter minimaler Abstand zu UV-Strahlern (wenn Abstand variabel ist)
- Notabschaltung
- Zwangsabschaltung bei 800 J/m2
- minimal wählbare erythemwirksame Bestrahlung Her ≤ 100 J/m2
- bei mehr als zwei Geräten mindestens eine qualifizierte Person (Fachkraft) während gesamter Öffnungszeit des Sonnenstudios:
- Kundeneinweisung in Gerätemanagement (Notabschaltung), Angebot der Beratung bezüglich UV-Hauttypeinschätzung und Dosierungsplan
- Informationspflicht gegenüber den Kunden:
- maximale Bestrahlungsdauer der Erstbestrahlung jeweils für UV-Hauttyp I bis VI
- UV-Hauttyp I und II sind Ausschlusskriterien für Solariennutzung
- Gefährdungen durch UV-Strahlen für Augen und in Verbindung mit Medikamenten oder Kosmetika
- Verbot der Solariennutzung für Kinder und Jugendliche unter 18 Jahren
- Dokumentationspflicht (u. a. fortzuschreibendes Geräte- und Betriebsbuch)
Es muss festgehalten werden, dass dieser - nunmehr rechtlich verbindlich geregelte - Wert von 0,3 W/m2 für die maximal erlaubte erythemgewichtete Bestrahlungsstärke in Solarien immer noch einem UV-Index 12 entspricht (bei senkrechter Einstrahlung); ein Wert, der der erythemgewichteten Bestrahlungsstärke der Sonne am Äquator zur Mittagszeit und bei wolkenlosem Himmel entspricht. Das bedeutet, dass auch unter diesen Bedingungen im Solarium nicht von einer risikofreien Exposition gesprochen werden kann. Dies wird z.B. durch neuere Studien und Metaanalysen belegt, die eindeutig den Zusammenhang zwischen Solarien-Nutzung und erhöhtem Hautkrebsrisiko zeigen (Berwick 2008, Coelho und Hearing 2010, Dorö und Chignol 2012, Fears et al. 2011, Lazovich et al. 2010). Die beste Evidenz für diesen Zusammenhang kommt jedoch von zwei großen Metaanalysen, welche in den letzten sieben Jahren veröffentlicht wurden. Schon 2007 veröffentlichte IARC eine Metaanalyse, welche Arbeiten zusammenfasste, die sich mit dem Zusammenhang zwischen Solarien-Nutzung und Melanom-Risiko befasste. Es zeigte sich, dass die regelmäßige Nutzung von Solarien (einmal im Monat) vor dem 30. Lebensjahr mit einer 75 %-igen Erhöhung des Melanom-Risikos im späteren Leben verbunden ist (IARC 2007).
In einer neuen Meta-Analyse aus dem Jahr 2012 (Boniol et al. 2012a), welche jetzt 27 Studien einschließt, wird für den Vergleich der "jemals Nutzung" zur "niemals Nutzung" von Solarien eine Erhöhung des Relativen Risikos für die Entstehung eines Melanoms von 1,20 (95 % CI: = 1,08 bis 1,34) angegeben. Dieses Risiko erhöht sich auf 1,59 (95 % CI: 1,36 bis 1,85), wenn die erste Solarien-Nutzung vor dem 35. Lebensjahr erfolgte. Darüber hinaus konnte eine Dosis-Wirkungs-Beziehung berechnet werden, die zeigt, dass jede zusätzliche Solarien-Nutzung pro Jahr mit einer Erhöhung des Melanom-Risikos um 1,8 % (95 % CI: 0 % bis 3,5 %) einhergeht. Es wird weiterhin abgeschätzt, dass ca. 5 % aller Melanom-Neuerkrankungen in Europa auf Solarien-Nutzung zurückgeführt werden können (hauptsächlich auftretend bei Frauen). In der vorliegenden Meta-Analyse werden auch relative Risiken (RR) für das Auftreten von nicht-melanozytären Hautkrebsen (SCC, BCC) beim Vergleich von "jemals Nutzung" zu "niemals Nutzung" angegeben; SCC: RR = 2,23 (95 % CI: 1,39 bis 3,57), BCC: RR = 1,09 (95 % CI: 1,01 bis 1,18). Diese Daten unterstützen die Empfehlungen, Solarien nicht zu nutzen, in eindrucksvoller Weise und haben in vielen Ländern der Welt zu Regulierungen der Solarien-Nutzung oder sogar (in einigen Ländern) zum Verbot der Solarien-Nutzung geführt (Sinclair und Makin 2013).
5.1 UV-Strahlertypen und Strahlerspektren
Als künstliche UV-Strahlungsquellen werden in Solarien vorrangig Hg-Niederdruck-Fluoreszenzlampen (Leuchtstofflampen) eingesetzt. Teilweise werden auch - insbesondere für Teilkörperbestrahlungsgeräte sowie integrierte Gesichtsbräuner von Solarien - Metallhalogenid-Strahler eingesetzt. Diese Strahler sind mit Vorsatzfiltern versehen, um kurzwellige UVB/UVC-Anteile und IR-Anteile auszufiltern.
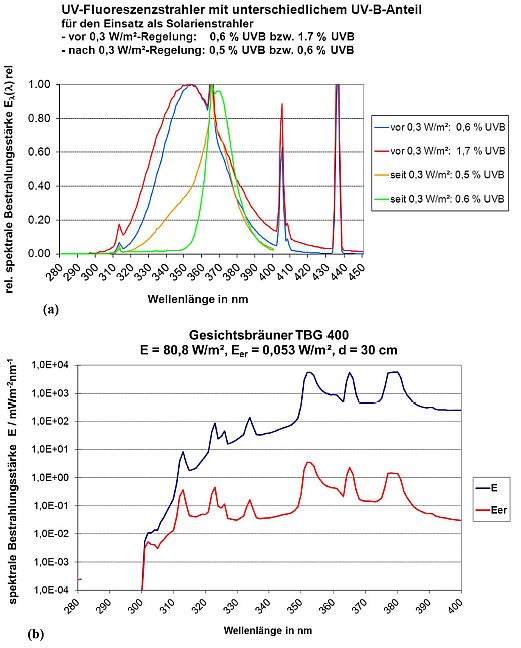
Durch das NiSG und die UVSV wurde die erythemwirksame Bestrahlungsstärke in Solariengeräten gesetzlich auf maximal 0,3 W/m2 begrenzt. Strahlungsspektren typischer Fluoreszenzstrahler für den Einsatz in Solarien vor und seit Einführung dieser Begrenzung sind in Abbildung 31(a) mit Angabe des Verhältnisses von UVB- zu UVA-Anteil im Spektrum abgebildet. Durch die Zusammensetzung des Leuchtstoffes kann das Strahlungsspektrum sowohl im UV-Bereich als auch im VIS-Bereich variiert werden. Die Emission der Solarienstrahler muss mit der Gerätekonstruktion derart abgestimmt sein, dass die Einhaltung der Bestrahlungsstärke-Obergrenze von Eer(250 nm bis 400 nm) ≤ 0,3 W/m2 auf dem Körper des Nutzers gewährleistet ist. Die Strahlungsspektren der Solarienstrahler gemäß 0,3 W/m2-Begrenzung sind deutlich in den längerwelligen UVA-Bereich verschoben.
Metallhalogenid-Strahler sind Hg-Mitteldruckstrahler unter Zugabe von Metallhalogeniden. Damit wird die Dichte der Resonanzlinien der Gasentladung zu einem quasikontinuierlichen Spektrum erhöht. Das Spektrum eines UVA-Gesichtsbräuners mit Metallhalogenid-Strahler und dessen spektrale Erythemwirksamkeit zeigt Abbildung 31b.
Es sei noch einmal darauf hingewiesen, dass die gesetzliche Beschränkung der erythemwirksamen Bestrahlungsstärke für Solarien auf maximal 0,3 W/m2 und die damit verbundene Verschiebung der eingesetzten UV-Spektren in den längerwelligen UVA-Bereich nicht zu einer risikolosen Nutzung führt. Sowohl der verbliebene UVB-Anteil, der für die Erzeugung einer anhaltenden Bräunung erforderlich ist (siehe Nummer 3.1.4), als auch der nun erhöhte UVA-Anteil des Spektrums führen zu einer Schädigung des Erbgutes und können in letzter Konsequenz zur Hautkrebsentstehung beitragen (siehe Nummer 3.2.1).
Abbildung 31: Typische in Solarien eingesetzte künstliche UV-Strahlungsquellen (a.) UV-Fluoreszenzstrahlerspektren vor und seit Einführung der Begrenzung der erythemwirksamen Bestrahlungsstärke auf 0,3 Wie mit höherem und geringerem UVB-Anteil und (b) ein Metallhalogenid-Strahlerspektrum mit spektraler Erythemwirksamkeit
5.2 Bauformen von Geräten zur kosmetischen Hautbräunung
In Deutschland werden über 90 % Liegegeräte eingesetzt. Standgeräte kommen kaum zum Einsatz (sind aber beispielsweise auf dem USA-Markt der bestimmende Geräteanteil). Typischerweise sind die Liegeflächen mit Acrylglas versehen, das bis in den UVB-Bereich strahlungsdurchlässig ist. Für die Bestimmung der erythemwirksamen Bestrahlungsstärke zu ≤ 0,3 W/m2 ist die resultierende UV-Strahlung der verbauten Fluoreszenzstrahler und des Acrylglases zu berücksichtigen. Die tunnelartige Abdeckung enthält Fluoreszenzstrahler ohne oder mit zusätzlichen Gesichtsstrahlern. Dabei kommen Fluoreszenzstrahler mit höherem UVB/UVA-Anteil oder Metallhalogenid-Strahler zum Einsatz. Es gibt auch Bauformen, bei denen im Oberteil durchgängig Metallhalogenid-Strahler eingesetzt sind.
Für Teilkörperbestrahlungsgeräte, die vorrangig im häuslichen Bereich eingesetzt werden, kommen wie bei den o. g. Gesichtsbräunern sowohl Fluoreszenzstrahler als auch Metallhalogenid-Strahler zum Einsatz. Hier ist gemäß UVSV auf den kürzesten zulässigen Bestrahlungsabstand hinzuweisen, damit es zu keiner Überschreitung von Eer (250 nm bis 400 nm) ≤ 0,3 W/m2 kommt.
6 Literatur
| ACGIH 2008 | American Conference of Governmental Industrial Hygienists (ACGIH). 2008 TLVs and BEIs. Threshold Limit Values (TVLs) for Chemical Substances and Physical Agents and Biological Exposure Indices (BEIs), 2008 |
| Adams et al. 1982 | Adams JS, Clemens TL, Parrish JA, Holick MF. Vitamin-D synthesis and metabolism after ultraviolet irradiation of normal and vitamin-D-deficient subjects. N Engl J Med. 1982 Mar 25;306(12):722-725. doi: 10.1056/NEJM198203253061206 |
| Airey et al. 1997 | Airey DK, Wong JC, Fleming RA, Meldrum LR. An estimate of the total UV-B exposure for outdoor workers during a south-east Queensland summer. Health Phys. 1997 Apr;72(4):544-549 |
| Allinson et al. 2012 | Allinson S, Asmuss M, Baldermann C, Bentzen J, Buller D, Gerber N, Green AC, Greinert R, Kimlin M, Kunrath J, Matthes R, Pölzl-Viol C, Rehfuess E, Rossmann C, Schüz N, Sinclair C, Deventer E, Webb A, Weiss W, Ziegelberger G. Validity and use of the UV index: report from the UVI working group, Schloss Hohenkammer, Germany, 5-7 December 2011. Health Phys. 2012 Sep;103(3):301-306 |
| Aloia et al. 2008 | Aloia JF, Patel M, Dimaano R, Li-Ng M, Talwar SA, Mikhail M, Pollack S, Yeh JK. Vitamin D intake to attain a desired serum 25-hydroxyvitamin D concentration. Am J Clin Nutr. 2008 Jun;87(6):1952-1958 |
| Angel et al. 2001 | Angel P, Szabowski A, Schorpp-Kistner M. Function and regulation of AP-1 subunits in skin physiology and pathology. Oncogene. 2001 Apr 30;20(19):2413-2423 |
| Armbrecht et al. 1980 | Armbrecht HJ, Zenser TV, Davis BB. Effect of vitamin D metabolites on intestinal calcium absorption and calcium-binding protein in young and adult rats. Endocrinology. 1980 Feb; 106(2):469-475 |
| Armstrong und Kricker 2001 | Armstrong BK, Kricker A. The epidemiology of UV induced skin cancer. J Photochem Photobiol B. 2001 Oct;63(1-3):8-18 |
| Aronson 2004 | Aronson JK. Side effects of drugs annual 27. Amsterdam 2004, Elsevier, 2004. ISBN 0444513566 |
| Asmuß und Baldermann 2012 | Asmuß M, Baldermann C. UV-Strahlung und Vitamin D. In: UMID: Umwelt und Mensch - Informationsdienst Nr. 2/2012. ISSN 2190-1120 (Print), ISSN 2190-1147 (Internet), http://www.umweltbundesamt.de/publikationen/umid-022012-themenheft-uv-strahlung (zuletzt aufgerufen am 22. Februar 2016) |
| Aszterbaum et al. 1999 | Aszterbaum M, Beech J, Epstein EH, Jr. Ultraviolet radiation mutagenesis of hedgehog pathway genes in basal cell carcinomas. J Investig Dermatol Symp Proc. 1999 Sep;4(1):41-45 |
| Autier et al. 2000 | Autier P, Doré JF, Reis AC, Grivegnée A, Ollivaud L, Truchetet F, Chamoun E, Rotmensz N, Severi G, Césarini JP. Sunscreen use and intentional exposure to ultraviolet A and B radiation: a double blind randomized trial using personal dosimeters. Br J Cancer. 2000 Nov;83(9):1243-1248 |
| Autier und Doré 1998 | Autier P, Doré JF. Influence of sun exposures during childhood and during adulthood on melanoma risk. EPIMEL and EORTC Melanoma Cooperative Group. European Organisation for Research and Treatment of Cancer. Int J Cancer. 1998 Aug 12;77(4):533-537 |
| AWMF 2014 | Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) DK, Deutsche Krebshilfe. Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Prävention von Hautkrebs, Langversion 1.0, 2014, AWMF Registernummer: 032/052OL, http://leitlinienprogramm-onkologie.de/Leitlinien.7.0.html (Zugriff am 29. Januar 2014) |
| Bataille et al. 1996 | Bataille V, Bishop JA, Sasieni P, Swerdlow AJ, Pinney E, Griffiths K, Cuzick J. Risk of cutaneous melanoma in relation to the numbers, types and sites of naevi: a case-control study Br J Cancer 1996 Jun;73(12):1605-1611 |
| Bataille et al. 2000 | Bataille V, Bykov VJ, Sasieni P, Harulow S, Cuzick J, Hemminki K. Photoadaptation to ultraviolet (UV) radiation in vivo: photoproducts in epidermal cells following UVB therapy for psoriasis. Br J Dermatol. 2000 Sep; 143(3):477-483 |
| Bech-Thomsen und Wulf 1992 | Bech-Thomsen N, Wulf HC. Sunbathers' application of sunscreen is probably inadequate to obtain the sun protection factor assigned to the preparation. Photodermatol Photoimmunol Photomed. 1992-1993 Dec;9(6):242-244 |
| Benjamin und Ananthaswamy 2007 | Benjamin CL, Ananthaswamy HN. p53 and the pathogenesis of skin cancer. Toxicol Appl Pharmacol. 2007 Nov 1;224(3):241-248. doi: 10.1016/j.taap.2006.12.006 |
| Berg 1989 | Berg M. Epidemiological studies of the influence of sunlight on the skin. Photodermatol. 1989 Apr;6(2):80-84 |
| Berg und Otley 2002 | Berg D, Otley CC. Skin cancer in organ transplant recipients: Epidemiology, pathogenesis, and management. J Am Acad Dermatol. 2002 Jul;47(1):1-17; quiz 18-20 |
| Berwick 2008 | Berwick M. Are tanning beds "safe"? Human studies of melanoma. Pigment Cell Melanoma Res. 2008 Oct;21(5):517-519 |
| Bikle et al. 1986 | Bikle DD, Nemanic MK, Gee E, Elias P. 1,25-Dihydroxyvitamin D3 production by human keratinocytes. Kinetics and regulation. J Clin Invest. 1986 Aug;78(2):557-566 |
| BKV | Berufskrankheitenverordung vom 31. Oktober 1997 (BGBl. I S. 2623), die zuletzt durch Artikel 1 der Verordnung vom 22. Dezember 2014 (BGBl. I S. 2397) geändert worden ist. |
| Black et al. 1980 | Black AK, Fincham N, Greaves MW, Hensby CN. Time course changes in levels of arachidonic acid and prostaglandins D2, E2, F2 alpha in human skin following ultraviolet B irradiation. Br J Clin Pharmacol. 1980 Nov;10(5):453-457 |
| Black et al. 2011 | Black AT, Gordon MK, Heck DE, Gallo MA, Laskin DL, Laskin JD. UVB light regulates expression of antioxidants and inflammatory mediators in human corneal epithelial cells. Biochem Pharmacol. 2011 Apr 1;81(7):873-880. doi: 10.1016/j.bcp.2011.01.014 |
| Blum et al. 2004 | Blum A, Garbe C, Bauer J. Epidemiologie und Risikofaktoren des malignen Melanoms.
J. Onkologe (2004) 10: 688. doi: 10.1007/s00761-004-0723-2 |
| BMAS 2015 | Bundesministerium für Arbeit und Soziales (BMAS). Technische Regel zur Arbeitsschutzverordnung zu künstlicher optischer Strahlung - TROS Laserstrahlung", GMBl. 12 - 15 vom 5. Mai 2015, S. 211 |
| Bock et al. 2013 | Bock C, Diehl K, Litaker D, Breitbart EW, Greinert R, Schneider S. Sunbed use in Germany: trends, user histories and factors associated with cessation and readiness to change. Br J Dermatol. 2013 Aug;169(2):441-449. doi: 10.1111/bjd.12390 |
| Boehnke et al. 2012 | Boehnke K, Falkowska-Hansen B, Stark HJ, Boukamp P. Stem cells of the human epidermis and their niche: composition and function in epidermal regeneration and carcinogenesis. Carcinogenesis. 2012 Jul;33(7):1247-1258. doi: 10.1093/carcin/bgs136 |
| Boldeman et al. 2004 | Boldeman C, Dal H, Wester U. Swedish pre-school children's UVR exposure - a comparison between two outdoor environments.
Photodermatol Photoimmunol Photomed. 2004 Feb;20(1):2-8 |
| Bonino et al. 2009 | Bonino A, Facta S, Saudino S, Anglesio L, D'Amore G. Tanning lamps ultraviolet emissions and compliance with technical standards. Radiat Prot Dosimetry. 2009 Dec;137(3-4):197-200. doi: 10.1093/rpd/ncp243 |
| Boniol et al. 2012a | Boniol M, Autier P, Boyle P, Gandini S. Cutaneous melanoma attributable to sunbed use: systematic review and meta-analysis. BMJ. 2012b Jul 24;345:e4757. doi: 10.1 136/bmj.e4757 |
| Boniol et al. 2012b | Boniol M, Autier P, Boyle P, Gandini S. Correction - Cutaneous melanoma attributable to sunbed use: systematic review and meta-analysis. BMJ. 2012a Dec 13;345:e8503 |
| Boukamp 2005 | Boukamp P. Non-melanoma skin cancer: what drives tumor development and progression? Carcinogenesis. 2005 Oct;26(10):1657-1667. doi: 10.1093/carcin/bgi123 |
| Bourne et al. 2013 | Bourne RR, Stevens GA, White RA, Smith JL, Flaxman SR, Price H, Jonas JB, Keeffe J, Leasher J, Naidoo K, Pesudovs K, Resnikoff S, Taylor HR, Group VLE. Causes of vision loss worldwide, 1990-2010: a systematic analysis. Lancet Global health. 2013 Dec;1 (6):e339-349. doi: 10.1016/S2214-109X(13)70113-X |
| Brantsch et al. 2008 | Brantsch KD, Meisner C, Schönfisch B, Trilling B, Wehner-Caroli J, Röcken M, Breuninger H. Analysis of risk factors determining prognosis of cutaneous squamous-cell carcinoma: a prospective study. Lancet Oncol. 2008 Aug;9(8):713-720. doi: 10.1016/S1470-2045(08) 70178-5 |
| Brash 1997 | Brash DE. Sunlight and the onset of skin cancer. Trends Genet. 1997 Oct;13(10):410-414 |
| Breitbart et al. 1997 | Breitbart M, Garbe C, Büttner P, Weiss J, Soyer HP, Stocker U, Krüger S, Breitbart EW, Weckbecker J, Panizzon R, Bahmer F, Tilgen W, Guggenmoos-Holzmann I, Orfanos CE. Ultraviolet light exposure, pigmentary traits and the development of melanocytic naevi and cutaneous melanoma. A case-control study of the German Central Malignant Melanoma Registry. Acta Derm Venereol. 1997 Sep;77(5):374-378 |
| Brellier et al. 2004 | Brellier F, Marionnet C, Chevallier-Lagente O, Toftgard R, Mauviel A, Sarasin A, Magnaldo T. Ultraviolet irradiation represses PATCHED gene transcription in human epidermal keratinocytes through an activator protein-1-dependent process. Cancer Res. 2004 Apr 15;64(8):2699-2704 |
| Brian und Taylor 2001 | Brian G, Taylor H. Cataract blindness - challenges for the 21 st century. Bull World Health Organ. 2001;79(3):249-256 |
| Bruls et al. 1984 | Bruls WA, Slaper H, van der Leun JC, Berrens L. Transmission of human epidermis and stratum corneum as a function of thickness in the ultraviolet and visible wavelengths. Photochem Photobiol. 1984 Oct;40(4):485-494 |
| Cadet et al. 2012 | Cadet J, Mouret S, Ravanat JL, Douki T. Photoinduced damage to cellular DNA: direct and photosensitized reactions. Photochem Photobiol. 2012 Sep-Oct;88(5):1048-1065. doi: 10.111 1/j.1 751-1097.2012.01200.x |
| Cejka et al. 2012 | Cejka C, Luyckx J, Cejkova J. Central corneal thickness considered an index of corneal hydration of the UVB irradiated rabbit cornea as influenced by UVB absorber. Physiol Res. 2012;61(3):299-306 |
| Challoner et al. 1976 | Challoner AV, Corless D, Davis A, Deane GH, Diffey BL, Gupta SP, Magnus IA. Personnel monitoring of exposure to ultraviolet radiation. Clin Exp Dermatol. 1976 Jun;1(2):175-179 |
| CIE 1987 | Commission International de l'Eclairage (CIE). International Lighting Vocabulary, 1987 |
| CIE 2003 | Commission International de l'Eclairage (CIE). CIE Standard S 013/E:2003 International Standard Global Solar UV Index. Color Res. Appl., 29:164. doi:10.1002/col.20000 |
| CIE 2006a | Commission International de l'Eclairage (CIE). Photocarcinogenesis Action spectrum (Non-Melanoma Skin cancers). ISO 28077:2006(E)/S 019/E:2006. 2006a |
| CIE 2006b | Commission International de l'Eclairage (CIE). Action spectrum for the production of previtamin D3 in human skin. 2006b |
| Cleaver und Crowley 2002 | Cleaver JE, Crowley E. UV damage, DNA repair and skin carcinogenesis. Front Biosci. 2002 Apr 1;7:d1024-1043 |
| Clydesdale et al. 2001 | Clydesdale GJ, Dandie GW, Muller HK. Ultraviolet light induced injury: immunological and inflammatory effects. Immunol Cell Biol. 2001 Dec;79(6):547-568 |
| Coelho und Hearing 2010 | Coelho SG, Hearing VJ. UVA tanning is involved in the increased incidence of skin cancers in fair-skinned young women.
Pigment Cell Melanoma Res. 2010 Feb;23(1):57-63. doi: 10.111 1/j.1 755-148X.2009.00656.x |
| Cooke 1985 | Cooke KR, Fraser J. Migration and death from malignant melanoma. Int J Cancer. 1985 Aug 15;36(2):175-178 |
| Cosa 2004 | Cosa G. Photodegradation and photosensitization in pharmaceutical products: Assessing drug phototoxicity. Pure ApplChem. 2004;76(2):263-275 |
| Cox et al. 1992 | Cox NH, Diffey BL, Farr PM. The relationship between chronological age and the erythemal response to ultraviolet B radiation. Br J Dermatol. 1992 Apr;126(4):315-319 |
| Daniotti 2004 | Daniotti M, Oggionni M, Ranzani T, Vallacchi V, Campi V, Di Stasi D, Torre GD, Perrone F, Luoni C, Suardi S, Frattini M, Pilotti S, Anichini A, Tragni G, Parmiani G, Pierotti MA, Rodolfo M. BRAF alterations are associated with complex mutational profiles in malignant melanoma. Oncogene. 2004 Aug 5;23(35):5968-5977. doi: 10.1038/sj.onc.1207780 |
| Dantal et al. 1998 | Dantal J, Hourmant M, Cantarovich D, Giral M, Blancho G, Dreno B, Soulillou JP. Effect of long-term immunosuppression in kidney-graft recipients on cancer incidence: randomised comparison of two cyclosporin regimens. Lancet. 1998 Feb 28;351(9103):623-628 |
| de Gruijl 1999 | de Gruijl FR. Skin cancer and solar UV radiation. Eur J Cancer. 1999 Dec;35(14):2003-2009 |
| de Gruijl et al. 1993 | de Gruijl FR, Sterenborg HJ, Forbes PD, Davies RE, Cole C, Kelfkens G, van Weelden H, Slaper H, van der Leun JC. Wavelength dependence of skin cancer induction by ultraviolet irradiation of albino hairless mice. Cancer Res. 1993 Jan 1;53(1):53-60 |
| de Gruijl et al. 2001 | de Gruijl FR, van Kranen HJ, Mullenders LH. UV-induced DNA damage, repair, mutations and oncogenic pathways in skin cancer. J Photochem Photobiol B. 2001 Oct;63(1-3):19-27 |
| DeDavid et al. 1997 | DeDavid M, Orlow SJ, Provost N, Marghoob AA, Rao BK, Huang CL, Wasti Q, Kopf AW, Bart RS. A study of large congenital melanocytic nevi and associated malignant melanomas: review of cases in the New York University Registry and the world literature. J Am Acad Dermatol. 1997 Mar;36(3 Pt 1):409-416 |
| Deeb et al. 2007 | Deeb KK, Trump DL, Johnson CS. Vitamin D signalling pathways in cancer: potential for anticancer therapeutics. Nat Rev Cancer. 2007 Sep;7(9):684-700. doi: 10.1 038/nrc2196 |
| DGE 2011 | Deutsche Gesellschaft für Ernährung (DGE) (Hrsg.). Stellungnahme: Vitamin D und Prävention ausgewählter chronischer Krankheiten. Deutsche Gesellschaft für Ernährung e. V. (DGE), 2011 |
| DGE, ÖGE und SGE 2015 | Deutsche Gesellschaft für Ernährung (DGE), Österreichische Gesellschaft für Ernährung (ÖGE), Schweizerische Gesellschaft für Ernährungsforschung (SGE), Schweizerische Vereinigung für Ernährung (Hrsg.). Referenzwerte für die Nährstoffzufuhr. Bonn, Umschau Buchverlag; 2. Aufl., 5. überarb. Nachdruck, 2015 |
| Di Lernia et al. 2013 | Di Lernia V, Ricci C, Zalaudek I, Argenziano G. Metastasizing basal cell carcinoma. Cutis. 2013 Nov;92(5):244-246 |
| Dianov und Parsons 2007 | Dianov GL, Parsons JL. Co-ordination of DNA single strand break repair. DNA Repair (Amst). 2007 Apr 1;6(4):454-460. doi: 10.1016/j.dnarep.2006.10.009 |
| Diehl 2010 | Diehl K, Litaker DG, Greinert R, Zimmermann S, Breitbart EW, Schneider S. The prevalence of current sunbed use and user characteristics: the SUN-Study 2008. Int J Public Health. 2010 Oct;55(5):513-516. doi: 10.1007/s00038-009-0100-4 |
| Diepgen et al. 1989 | Diepgen TL, Häberle M, Fartasch M, Stüben O, Hornstein OP. Characteristics of polymorphous light dermatosis - results of a prospective survey and study of 302 affected patients. Z Hautkr. 1989 Apr 15;64(4):279-280, 283-285 |
| Diffey 1984 | Diffey B. Using a microcomputer program to avoid sunburn. Photodermatol. 1984 Feb;1(1):45-51 |
| Diffey 1999 | Diffey BL. Human exposure to ultraviolet radiation; in Hawk JLM (ed): Photodermatology. London, Sydney, Auckland, Arnold, 1999, pp 5-24 |
| Diffey 2012 | Diffey BL. The risk of squamous cell carcinoma in women from exposure to UVA lamps used in cosmetic nail treatment.
Br J Dermatol. 2012 Nov;1 67(5):1175-1178. doi: 10.111 1/j.1 365-2133.2012.11107.x |
| Diffey et al. 1977 | Diffey BL, Kerwin M, Davis A. The anatomical distribution of sunlight. Br J Dermatol. 1977 Oct;97(4):407-41 0 |
| Diffey et al. 1996 | Diffey BL, Gibson CJ, Haylock R, McKinlay AF. Outdoor ultraviolet exposure of children and adolescents. Br J Dermatol. 1996 Jun;134(6):1030-1034 |
| DIN 5031-10:2013-12 | Deutsches Institut für Normung (DIN). DIN 5031-10:2013-12. Strahlungsphysik im optischen Bereich und Lichttechnik - Teil 10: Photobiologisch wirksame Strahlung, Größen, Kurzzeichen und Wirkungsspektren |
| DIN 5050-1:2010-01 | Deutsches Institut für Normung (DIN). DIN 5050-1:2010-01. Solarien und Heimsonnen - Teil 1: Messverfahren und Kennzeichnung |
| DIN EN 14255-4:2007-02 | Deutsches Institut für Normung (DIN). DIN EN 14255-4:2007-02. Messung und Beurteilung von personenbezogenen Expositionen gegenüber inkohärenter optischer Strahlung - Teil 4: Terminologie und Größen für Messungen von UV-, sichtbaren und IR-Strahlungs-Expositionen. Deutsche Fassung EN 14255-4:2006 |
| DIN EN ISO 12312-1:2015-12 | Deutsches Institut für Normung (DIN). DIN EN ISO 12312-1:2015-12. Augen- und Gesichtsschutz - Sonnenbrillen und ähnlicher Augenschutz - Teil 1: Sonnenbrillen für den allgemeinen Gebrauch (ISO 12312-1:2013 + Amd.1:2015); Deutsche Fassung EN ISO 12312-1:2013 + A1:2015 |
| DIN-EN 14255-3:2008-06 | Deutsches Institut für Normung (DIN). DIN EN 14255-3:2008-06. Messung und Beurteilung von personenbezogenen Expositionen gegenüber inkohärenter optischer Strahlung - Teil 3: Von der Sonne emittierte UV-Strahlung |
| Dissel et al. 2009 | Dissel M, Rotterdam S, Altmeyer P, Gambichler T. Indoor tanning in North Rhine-Westphalia Germany: a self-reported survey.
Photodermatol Photoimmunol Photomed. 2009 Apr;25(2):94-100. doi: 10. 1111 /j. 1 600-0781.2009.00417.x |
| Dodson et al. 1991 | Dodson JM, DeSpain J, Hewett JE, Clark DP. Malignant potential of actinic keratoses and the controversy over treatment. A patient-oriented perspective. Arch Dermatol. 1991 Jul;127(7):1029-1031 |
| Doré und Chignol 2012 | Doré JF, Chignol MC. Tanning salons and skin cancer.
Photochem Photobiol Sci. 2012 Jan;1 1(1):30-37. doi: 10.1 039/c1 pp05186e |
| Dulon et al. 2002 | Dulon M, Weichenthal M, Blettner M, Breitbart M, Hetzer M, Greinert R, Baumgardt-Elms C, Breitbart EW. Sun exposure and number of nevi in 5- to 6-year-old European children. J Clin Epidemiol. 2002 Nov;55(11):1075-1081 |
| Dumaz et al. 1997 | Dumaz N, van Kranen HJ, de Vries A, Berg RJ, Wester PW, van Kreijl CF, Sarasin A, Daya-Grosjean L, de Gruijl FR. The role of UV-B light in skin carcinogenesis through the analysis of p53 mutations in squamous cell carcinomas of hairless mice. Carcinogenesis. 1997 May;18(5):897-904 |
| Duthie et al. 1999 | Duthie MS, Kimber I, Norval M. The effects of ultraviolet radiation on the human immune system. Br J Dermatol. 1999 Jun;1 40(6):995-1009 |
| Eaton 1994 | Eaton JW. UV-mediated cataractogenesis: a radical perspective. Doc Ophthalmol. 1994;88(3-4):233-242 |
| EC 2007 | European Commission (EC). Enterprise and Industry Directorate-General. Commission recommendation of 22 September 2006 on the efficacy of sunscreen products and the claims made relating thereto, 2006/647/EC. J.Eur. Union L265, 39 - 43, 2007 |
| EC 2014 | European Commission (EC). The application of summertime in Europe. A report to the European Commission Directorate-General for Mobility and Transport (DG MOVE). 2014 Sep; 19:7 |
| El Ghissassi et al. 2009 | El Ghissassi F, Baan R, Straif K, Grosse Y, Secretan B, Bouvard V, Benbrahim-Tallaa L, Guha N, Freeman C, Galichet L, Cogliano V; WHO International Agency for Research on Cancer Monograph Working Group. A review of human carcinogens - part D: radiation. Lancet Oncol. 2009 Aug;10(8):751-2 |
| El-Abaseri et al. 2006 | El-Abaseri TB, Putta S, Hansen LA. Ultraviolet irradiation induces keratinocyte proliferation and epidermal hyperplasia through the activation of the epidermal growth factor receptor. Carcinogenesis. 2006 Feb;27(2):225-231 |
| Emmert et al. 2011 | Emmert B, Hallier E, Schön MP, Emmert S. Xeroderma pigmentosum:
Genetische Modellerkrankung bringt Licht ins Dunkel von UV-induziertem Hautkrebs.
Hautarzt. 2011 Feb;62(2):91-97. doi: 10.1007/s00105-010-2050-4 |
| Epidemiologisches Krebsregister Saarland 2016 | Epidemiologisches Krebsregister Saarland. Interaktive Datenbank. http://www.krebsregister.saarland.de/ |
| España et al. 1995 | España A, Redondo P, Fernández AL, Zabala M, Herreros J, Llorens R, Quintanilla E. Skin cancer in heart transplant recipients. J Am Acad Dermatol. 1995 Mar;32(3):458-465 |
| EU 2006 | European Union (EU) Nr. Directive 2006/25/EC on the minimum health and safety requirements regarding the exposure of workers to the risks arising from physical agents (artificial optical radiation). EU-Directive 2006/25/EC. 2006 |
| Facta et al. 2013 | Facta S, Fusette SS, Bonino A, Anglesio L, d'Amore G. UV emissions from artificial tanning devices and their compliance with the European technical standard. Health Phys. 2013 Apr;1 04(4):385-393. doi: 10.1 097/HP.0b01 3e31827f1 050 |
| Fallah et al. 2014 | Fallah M, Pukkala E, Sundquist K, Tretli S, Olsen JH, Tryggvadottir L, Hemminki K. Familial melanoma by histology and age: joint data from five Nordic countries.
Eur J Cancer. 2014 Apr;50(6):1176-1183. doi: 10.101 6/j.ejca.2013.12.023 |
| Farrerons et al. 1998 | Farrerons J, Barnadas M, Rodríguez J, Renau A, Yoldi B, López-Navidad A, Moragas J. Clinically prescribed sunscreen (sun protection factor 15) does not decrease serum vitamin D concentration sufficiently either to induce changes in parathyroid function or in metabolic markers. Br J Dermatol. 1998 Sep;139(3):422-427 |
| Faurschou et al. 2012 | Faurschou A, Beyer DM, Schmedes A, Bogh MK, Philipsen PA, Wulf HC. The relation between sunscreen layer thickness and vitamin D production after ultraviolet B exposure: a randomized clinical trial.
Br J Dermatol. 2012 Aug;1 67(2):391-395. doi: 10.111 1/j.1 365-2133.2012.11004.x |
| Fears et al. 2011 | Fears TR, Sagebiel RW, Halpern A, Elder DE, Holly EA, Guerry Dt, Tucker MA. Sunbeds and sunlamps: who used them and their risk for melanoma. Pigment Cell Melanoma Res. 2011 Jun;24(3):574-581. doi: 10.1111/j.1755-148X.2011.00842.x |
| Fioletov et al. 2009 | Fioletov VE, McArthur LJ, Mathews TW, Marrett L. On the relationship between erythemal and vitamin D action spectrum weighted ultraviolet radiation. J Photochem Photobiol B. 2009 Apr 2;95(1):9-16. doi: 10.101 6/j.jphotobiol.2008.11.014 |
| Fioletov et al. 2010 | Fioletov VE, McArthur LJ, Mathews TW, Marrett L. Estimated ultraviolet exposure levels for a sufficient vitamin D status in North America.
J Photochem Photobiol B. 2010 Aug 2;100(2):57-66. doi: 10.101 6/j.jphotobiol.2010.05.002 |
| Fisher et al. 2000 | Fisher GJ, Datta S, Wang Z, Li XY, Quan T, Chung JH, Kang S, Voorhees JJ. c-Jun-dependent inhibition of cutaneous procollagen transcription following ultraviolet irradiation is reversed by all-trans retinoic acid. J Clin Invest. 2000 Sep;106(5):663-670. doi: 10.1172/JCI9362 |
| Fisher et al. 2002 | Fisher GJ, Kang S, Varani J, Bata-Csorgo Z, Wan Y, Datta S, Voorhees JJ. Mechanisms of photoaging and chronological skin aging. Arch Dermatol. 2002 Nov;138(11):1462-1470 |
| Ford et al. 1995 | Ford D, Bliss JM, Swerdlow AJ, Armstrong BK, Franceschi S, Green A, Holly EA, Mack T, MacKie RM, Osterlind A, et al. Risk of cutaneous melanoma associated with a family history of the disease. The International Melanoma Analysis Group (IMAGE). Int J Cancer. 1995 Aug 9;62(4):377-381 |
| Freeman et al. 1989 | Freeman SE, Hacham H, Gange RW, Maytum DJ, Sutherland JC, Sutherland BM. Wavelength dependence of pyrimidine dimer formation in DNA of human skin irradiated in situ with ultraviolet light. Proc Natl Acad Sci U S A. 1989 Jul;86(14):5605-5609 |
| FS 2012 | Fachverband für Strahlenschutz e. V. (FS). Leitfaden "Sonnenstrahlung". http://osiris22.pi-consult.de/userdata/l_20/p_105/library/data/fs-06-130-2-aknir_sonnenstrahlung.pdf (zuletzt aufgerufen am 12. April 2016) |
| Fu et al. 1997 | Fu GK, Lin D, Zhang MYH, Bikle DD, Shackleton CHL, Miller WL, Portale AA. Cloning of Human 25-Hydroxyvitamin D-1 ±-Hydroxylase and Mutations Causing Vitamin D-Dependent Rickets Type 1. Mol Endocrinol. 1997 Dec;1 1(1 3):1961-1970 |
| Gallagher et al. 1995a | Gallagher RP, Hill GB, Bajdik CD, Coldman AJ, Fincham S, McLean DI, Threlfall WJ. Sunlight exposure, pigmentation factors, and risk of nonmelanocytic skin cancer. II. Squamous cell carcinoma. Arch Dermatol. 1995a Feb;131(2):164-169 |
| Gallagher et al. 1995b | Gallagher RP, Hill GB, Bajdik CD, Fincham S, Coldman AJ, McLean DI, Threlfall WJ. Sunlight exposure, pigmentary factors, and risk of nonmelanocytic skin cancer. I. Basal cell carcinoma. Arch Dermatol. 1995b Feb;131(2):157-163 |
| Gallagher et al. 2007 | Gallagher JC, Rapuri P, Smith L. Falls are associated with decreased renal function and insufficient calcitriol production by the kidney. J Steroid Biochem Mol Biol. 2007 Mar;103(3-5):610-613. doi: 10.1016/j.jsbmb.2006.12.082 |
| Gambichler et al. 2005 | Gambichler T, Künzlberger B, Paech V, Kreuter A, Boms S, Bader A, Moussa G, Sand M, Altmeyer P, Hoffmann K. UVA1 and UVB irradiated skin investigated by optical coherence tomography in vivo: a preliminary study.
Clin Exp Dermatol. 2005 Jan;30(1):79-82. doi: 10.111 1/j.1 365-2230.2004.01690.x |
| Gandini et al. 2005a | Gandini S, Sera F, Cattaruzza MS, Pasquini P, Abeni D, Boyle P, Melchi CF. Meta-analysis of risk factors for cutaneous melanoma: I. Common and atypical naevi. Eur J Cancer. 2005a Jan;41(1):28-44. doi: 10.1016/j.ejca.2004.10.015 |
| Gandini et al. 2005b | Gandini S, Sera F, Cattaruzza MS, Pasquini P, Picconi O, Boyle P, Melchi CF. Meta-analysis of risk factors for cutaneous melanoma: II. Sun exposure. Eur J Cancer. 2005b Jan;41(1):45-60. doi: 10.101 6/j.ejca.2004.10.016 |
| Gandini et al. 2005c | Gandini S, Sera F, Cattaruzza MS, Pasquini P, Zanetti R, Masini C, Boyle P, Melchi CF. Meta-analysis of risk factors for cutaneous melanoma:
III. Family history, actinic damage and phenotypic factors.
Eur J Cancer. 2005c Sep;41(14):2040-2059. doi: 10.1016/j.ejca.2005.03.034 |
| Gange et al. 1985 | Gange RW, Blackett AD, Matzinger EA, Sutherland BM, Kochevar IE. Comparative protection efficiency of UVA- and UVB-induced tans against erythema and formation of endonuclease-sensitive sites in DNA by UVB in human skin. J Invest Dermatol. 1985 Oct;85(4):362-364 |
| Garbe und Lasithiotakis 2006 | Garbe C, Lasithiotakis KG. Epidemiologie des Melanoms der Haut; in Garbe C (ed): Management des Melanoms. Springer Medizin Verlag Heidelberg, 2006, pp 49-62 |
| Garcia et al. 2011 | Garcia AM, McLaren CE, Meyskens FL Jr. Melanoma: is hair the root of the problem? Pigment Cell Melanoma Res. 2011 Feb;24(1):110-118. doi: 10.111 1/j.1 755-148X.2010.00782.x |
| Garland und Garland 1980 | Garland CF, Garland FC. Do sunlight and vitamin D reduce the likelihood of colon cancer? Int J Epidemiol. 1980 Sep;9(3):227-231 |
| GEKID 2014 | Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V. (GEKID). Inzidenz und Mortalität von Krebserkrankungen in den Bundesländern. Interaktiver Atlas der Gesellschaft für epidemiologische Krebsregister in Deutschland. http://www.gekid.de/Atlas/Current Version/atlas.html (zuletzt aufgerufen am 11. April 2016) |
| Gendron et al. 2013 | Gendron SP, Bastien N, Mallet JD, Rochette PJ. The 3895-bp mitochondrial DNA deletion in the human eye: a potential involvement in corneal ageing and macular degeneration. Mutagenesis. 2013 Mar;28(2):197-204 |
| Gerber et al. 2002 | Gerber B, Mathys P, Moser M, Bressoud D, Braun-Fahrländer C. Ultraviolet emission spectra of sunbeds. Photochem Photobiol. 2002 Dec;76(6):664-668 |
| Gies et al. 1998 | Gies P, Roy C, Toomey S, MacLennan R, Watson M. Solar UVR exposures of primary school children at three locations in Queensland. Photochem Photobiol. 1998 Jul;68(1):78-83 |
| Gies et al. 2011 | Gies P, Javorniczky J, Henderson S, McLennan A, Roy C, Lock J, Lynga C, Melbourne A, Gordon L. UVR emissions from solaria in Australia and implications for the regulation process. Photochem Photobiol. 2011 Jan-Feb;87(1):184-190 |
| Giesen 2000 | Giesen J. Erde und Sonne Applet. Erstellt für das SWR Schulfernsehen als Beitrag zum Begleitmaterial der Reihe "Ganz schön vermessen", Südwestrundfunk, 2000, http://www. geoastro.de/ErdeSonne/SE/se_applet.html (zuletzt aufgerufen am 11. April 2016) |
| Gilchrest 2008 | Gilchrest BA. Sun exposure and vitamin D sufficiency. Am J Clin Nutr. 2008 Aug;88(2):570S-577S |
| Glickman 2011 | Glickman RD. Ultraviolet phototoxicity to the retina. Eye Contact Lens. 2011 Jul;37(4):196-205. doi: 10.1097/ICL.0b013e31821e45a9 |
| Godar 2001 | Godar DE. UV doses of American children and adolescents.
Photochem Photobiol. 2001 Dec;74(6):787-793. doi: 10.1562/0031-8655(2001)074 < 0787:UDOACA > 2.0.CO;2 |
| Godar 2005 | Godar DE. UV Doses Worldwide.
Photoch Photobiol. 2005 Jul-Aug;81(4):736-749. doi: 10.1562/2004-09-07-IR-308. |
| Godar et al. 2001 | Godar DE, Wengraitis SP, Shreffler J, Sliney DH. UV doses of Americans. Photochem Photobiol. 2001 Jun;73(6):621-629 |
| Godar et al. 2011 | Godar DE, Pope SJ, Grant WB, Holick MF. Solar UV doses of adult Americans and vitamin D(3) production.
Dermatoendocrinol. 2011 Oct;3(4):243-250. doi: 10.4161/derm.3.4.15292 |
| Godar et al. 2012 | Godar DE, Pope SJ, Grant WB, Holick MF. Solar UV doses of young Americans and vitamin D3 production.
Environ Health Perspect. 2012 Jan;120(1):139-143. doi: 10.1289/ehp.1003195 |
| Grant 2002 | Grant WB. An estimate of premature cancer mortality in the U.S. due to inadequate doses of solar ultraviolet-B radiation. Cancer. 2002 Mar 15;94(6):1867-1875 |
| Grant 2008 | Grant WB. Solar ultraviolet irradiance and cancer incidence and mortality.
Adv Exp Med Biol. 2008;624:16-30. doi: 10.1007/978-0-387-77574-6_2 |
| Grant 2009a | Grant WB. How strong is the evidence that solar ultraviolet B and vitamin D reduce the risk of cancer?: An examination using Hill's criteria for causality. Dermatoendocrinol. 2009a Jan; 1 (1): 17-24 |
| Grant 2009b | Grant WB. In defense of the sun: An estimate of changes in mortality rates in the United States if mean serum 25-hydroxyvitamin D levels were raised to 45 ng/mL by solar ultraviolet-B irradiance. Dermatoendocrinol. 2009b Jul;1(4):207-214 |
| Grant 2011 | Grant WB. An estimate of the global reduction in mortality rates through doubling vitamin D levels.
Eur J Clin Nutr. 2011 Sep;65(9):1016-1026. doi: 10.1 038/ejcn.2011.68 |
| Grant et al. 2005 | Grant WB, Garland CF, Holick MF. Comparisons of estimated economic burdens due to insufficient solar ultraviolet irradiance and vitamin D and excess solar UV irradiance for the United States.
Photochem Photobiol. 2005 Nov-Dec;81(6):1276-1286. doi: 10.1562/2005-01-24-RA-424 |
| Grant et al. 2010 | Grant WB, Schwalfenberg GK, Genuis SJ, Whiting SJ. An estimate of the economic burden and premature deaths due to vitamin D deficiency in Canada.
Mol Nutr Food Res. 2010 Aug;54(8):1172-1181. doi: 10.1002/mnfr.200900420 |
| Grant und Garland 2006 | Grant WB, Garland CF. The association of solar ultraviolet B (UVB) with reducing risk of cancer: multifactorial ecologic analysis of geographic variation in age-adjusted cancer mortality rates. Anticancer Res. 2006 Jul-Aug;26(4A):2687-2699 |
| Grant und Mohr 2009 | Grant WB, Mohr SB. Ecological studies of ultraviolet B, vitamin D and cancer since 2000. Ann Epidemiol. 2009 Jul;19(7):446-454. doi: 10.1016/j.annepidem.2008.12.014 |
| Greeley et al. 1965 | Greeley PW, Middleton AG, Curtin JW. Incidence of Malignancy in Giant Pigmented Nevi. Plast Reconstr Surg. 1965 Jul;36:26-37 |
| Green et al. 201 1a | Green AC, Wallingford SC, McBride P. Childhood exposure to ultraviolet radiation and harmful skin effects: epidemiological evidence.
Prog Biophys Mol Biol. 2011 a Dec;1 07(3):349-355. doi: 10.101 6/j.pbiomolbio.2011.08.010 |
| Green et al. 2011 b | Green AC, Williams GM, Logan V, Strutton GM. Reduced melanoma after regular sunscreen use: randomized trial follow-up. J Clin Oncol. 2011 Jan 20;29(3):257-63. doi: 10.1200/JCO.2010.28.7078 |
| Greinert et al. 2000 | Greinert R, Boguhn O, Harder D, Breitbart EW, Mitchell DL, Volkmer B. The dose dependence of cyclobutane dimer induction and repair in UVB-irradiated human keratinocytes. Photochem Photobiol. 2000 Nov;72(5):701-708 |
| Grob et al. 1990 | Grob JJ, Gouvernet J, Aymar D, Mostaque A, Romano MH, Collet AM, Noe MC, Diconstanzo MP, Bonerandi JJ. Count of benign melanocytic nevi as a major indicator of risk for nonfamilial nodular and superficial spreading melanoma.
Cancer. 1990 Jul 15;66(2):387-395 |
| Halpern et al. 1991 | Halpern AC, Guerry D 4th, Elder DE, Clark WH Jr., Synnestvedt M, Norman S, Ayerle R. Dysplastic nevi as risk markers of sporadic (nonfamilial) melanoma. A case-control study. Arch Dermatol. 1991 Jul;127(7):995-999 |
| Hanwell et al. 2010 | Hanwell HE, Vieth R, Cole DE, Scillitani A, Modoni S, Frusciante V, Ritrovato G, Chiodini I, Minisola S, Carnevale V. Sun exposure questionnaire predicts circulating 25-hydroxyvitamin D concentrations in Caucasian hospital workers in southern Italy. J Steroid Biochem Mol Biol. 2010 Jul;121(1-2):334-337. doi: 10.1016/j.jsbmb.2010.03.023 |
| Harris und Dawson-Hughes 2002 | Harris SS, Dawson-Hughes B. Plasma vitamin D and 25OHD responses of young and old men to supplementation with vitamin D3. J Am Coll Nutr. 2002 Aug;21(4):357-362 |
| Hathcock et al. 2007 | Hathcock JN, Shao A, Vieth R, Heaney R. Risk assessment for vitamin D. Am J Clin Nutr. 2007 Jan;85(1):6-18 |
| Heaney et al. 2003 | Heaney RP, Davies KM, Chen TC, Holick MF, Barger-Lux MJ. Human serum 25-hydroxycholecalciferol response to extended oral dosing with cholecalciferol. Am J Clin Nutr. 2003 Jan;77(1):204-210 |
| Heckman et al. 2008 | Heckman CJ, Coups EJ, Manne SL. Prevalence and correlates of indoor tanning among US adults.
J Am Acad Dermatol. 2008 May;58(5):769-780. doi: 10.1016/j.jaad.2008.01.020 |
| Heenen et al. 2001 | Heenen M, Giacomoni PU, Golstein P. Individual variations in the correlation between erythemal threshold, UV-induced DNA damage and sun-burn cell formation. J Photochem Photobiol B. 2001 Oct;63(1-3):84-87 |
| Hemminki et al. 2001 | Hemminki K, Lönnstedt I, Vaittinen P. A population-based study of familial cutaneous melanoma. Melanoma Res. 2001 Apr; 1 1(2):133-140 |
| Hendrickson und Ross 1981 | Hendrickson MR, Ross JC. Neoplasms arising in congenital giant nevi: morphologic study of seven cases and a review of the literature. Am J Surg Pathol. 1981 Mar;5(2):109-135 |
| Henry 2001 | Henry HL. The 25(OH)D(3)/1alpha,25(OH)(2)D(3)-24R-hydroxylase: a catabolic or biosynthetic enzyme? Steroids. 2001 Mar-May;66(3-5):391-398 |
| Herlihy et al. 1994 | Herlihy E, Gies PH, Roy CR, Jones M. Personal dosimetry of solar UV radiation for different outdoor activities. Photochem Photobiol. 1994 Sep;60(3):288-294 |
| Hintzpeter et al. 2008a | Hintzpeter B, Mensink GB, Thierfelder W, Müller MJ, Scheidt-Nave C. Vitamin D status and health correlates among German adults.
Eur J Clin Nutr. 2008a Sep;62(9):1079-1089. doi: 10.1038/sj.ejcn.1602825 |
| Hintzpeter et al. 2008b | Hintzpeter B, Scheidt-Nave C, Müller MJ, Schenk L, Mensink GB. Higher prevalence of vitamin D deficiency is associated with immigrant background among children and adolescents in Germany. J Nutr. 2008b Aug;138(8):1482-1490 |
| Hoeppe et al. 2004 | Hoeppe P, Oppenrieder A, Erianto C, Koepke P, Reuder J, Seefeldner M, Nowak D. Visualization of UV exposure of the human body based on data from a scanning UV-measuring system.
Int J Biometeorol. 2004 Sep;49(1):18-25. doi: 10.1007/s00484-004-0211-9 |
| Höger 2007 | Höger PH. Kinderdermatologie. Stuttgart, New York, Schattauer, 2. Aufl. 2007 |
| Holick 1981 | Holick MF. The cutaneous photosynthesis of previtamin D3: a unique photoendocrine system. J Invest Dermatol. 1981 Jul;77(1):51-58 |
| Holick 2003 | Holick MF. Evolution and function of vitamin D. Recent Results Cancer Res. 2003;164:3-28 |
| Holick 2004 | Holick MF. Sunlight and vitamin D for bone health and prevention of autoimmune diseases, cancers, and cardiovascular disease. Am J Clin Nutr. 2004 Dec;80(6 Suppl):1678S-1688S |
| Holick 2007 | Holick MF. Vitamin D deficiency. N Engl J Med. 2007 Jul 19;357(3):266-281 |
| Holick 2008 | Holick MF. Sunlight, UV-radiation, vitamin D and skin cancer: how much sunlight do we need? Adv Exp Med Biol. 2008;624:1-15. doi: 10.1007/978-0-387-77574-6_1 |
| Holick et al. 1980 | Holick MF, MacLaughlin JA, Clark MB, Holick SA, Potts JT Jr., Anderson RR, Blank IH, Parrish JA, Elias P. Photosynthesis of previtamin D3 in human skin and the physiologic consequences. Science. 1980 Oct 10;210(4466):203-205 |
| Holick et al. 1989 | Holick MF, Matsuoka LY, Wortsman J. Age, vitamin D, and solar ultraviolet. Lancet. 1989 Nov 4;2(8671):1104-1105 |
| Hönigsmann und Ortel 1988 | Hönigsmann H, Ortel B. Polymorphous photodermatosis - photobiologic diagnosis and therapy. Z Hautkr. 1988 Aug 15;63(8):676-678 |
| Horton et al. 2008 | Horton JK, Watson M, Stefanick DF, Shaughnessy DT, Taylor JA, Wilson SH. XRCC1 and DNA polymerase beta in cellular protection against cytotoxic DNA single-strand breaks. Cell Res. 2008 Jan;18(1):48-63 |
| Hussussian et al. 1994 | Hussussian CJ, Struewing JP, Goldstein AM, Higgins PA, Ally DS, Sheahan MD, Clark WH Jr., Tucker MA, Dracopoli NC. Germline p16 mutations in familial melanoma. Nat Genet. 1994 Sep;8(1):15-21 |
| IARC 2001 | International Agency for Research on Cancer (IARC). Sunscreens. IARC Handbook of Cancer Prevention, Volume 5, 2001 |
| IARC 2007 | International Agency for Research on Cancer (IARC), Working Group on artificial ultraviolet light and skin cancer. The association of use of sunbeds with cutaneous malignant melanoma and other skin cancers: A systematic review. Int J Cancer. 2007 Mar 1;120:1116-1122 |
| IARC 2008 | International Agency for Research on Cancer (IARC). Vitamin D and Cancer. IARC Working Group Reports. 2008;5 |
| IARC 2015 | International Agency for Research on Cancer (IARC). European Code Against Cancer http://cancer-code-europe.iarc.fr/index.php/en/ecac-12-ways/sun-uv-exposurerecommendation (zuletzt aufgerufen am 11. April 2016) |
| ICNIRP 2004 | International Commission on Non-Ionizing Radiation Protection (ICNIRP). Guidelines on limits of exposure to ultraviolet radiation of wavelengths between 180 nm and 400 nm (incoherent optical radiation). Health Phys. 2004 Aug;87:171-186 |
| ICNIRP 2006 | International Commission on Non-Ionizing Radiation Protection (ICNIRP). UV exposure guidance: A balanced approach between health risks and health benefits of UV and Vitamin D. Proceedings of an International Workshop, ICNIRP. Prog Biophys Mol Biol. 2006 Sep;92:1-184 |
| ICNIRP 2007 | International Commission on Non-Ionizing Radiation Protection (ICNIRP). Protecting workers from ultraviolet radiation. Editors: Vecchia P, Hietanen M, Stuck BE, van Deventer E, Niu S. ICNIRP 14/2007, ISBN 978-3-934994-07-2 |
| IFA 2007 | Institut für Arbeitschutz der Deutschen Gesetzlichen Unfallversicherung (IFA). UV-Strahlenexpositionen an Arbeitsplätzen. BGIA-Report 3/2007. http://www.dguv.de/ifa/ Publikationen/Reports-Download/BGIA-Reports-2007-bis-2008/BGIA-Report-3-2007/ index.jsp (zuletzt aufgerufen am 11. April 2016) |
| IFA 2010 | Institut für Arbeitsschutz der Deutschen Gesetzlichen Unfallversicherung (IFA). UV-Strahlenexpositionen bei der Glasbearbeitung mit Gasbrennern. Informationen des Instituts für Arbeitsschutz der DGUV. http://www.dguv.de/dguv/medien/ifa/de/fac/strahl/ pdf/uv_expositionen_gasbrenner.pdf (zuletzt aufgerufen am 11. April 2016) |
| IFA 2011 | Institut für Arbeitsschutz der Deutschen Gesetzlichen Unfallversicherung (IFA). Kanzerogenes Potenzial von Sonnenstrahlung und künstlichen UV-Strahlenquellen http://publikationen.dguv.de/dguv/pdf/10002/kanzerogen-opt-strahlenquellen.pdf (zuletzt aufgerufen am 11. April 2016) |
| Illig 1986 | Illig L. Small and giant congenital melanocytic nevi as precursors to melanoma in children and adults. Pediatr Pol. 1986 Aug;61(8):475-483 |
| IOM2011 | Institute of Medicine (IOM) (US) Committee to Review Dietary Reference Intakes for Vitamin D and Calcium; Ross AC, Taylor CL, Yaktine AL, et al., editors. Dietary Reference Intakes for Calcium and Vitamin D. Washington (DC): National Academies Press (US); 2011 |
| ISO17166 | International Organization for Standardization (ISO). Erythema reference action spectrum and standard erythema dose (ISO17166/CIE 007/E). https://www.iso.org/obp/ui/ #iso:std:iso:1 7166:ed-1:v2:en (zuletzt aufgerufen am 11. April 2016) |
| Jayaratne et al. 2012 | Jayaratne N, Russell A, van der Pols JC. Sun protection and vitamin D status in an Australian subtropical community.
Prev Med. 2012 Aug;55(2):146-150. doi: 10.1016/j.ypmed.2012.05.011 |
| Jensen et al. 1999 | Jensen P, Hansen S, Møller B, Leivestad T, Pfeffer P, Geiran O, Fauchald P, Simonsen S. Skin cancer in kidney and heart transplant recipients and different long-term immunosuppressive therapy regimens. J Am Acad Dermatol. 1999 Feb;40(2 Pt1):177-186 |
| Jung und Anton-Lamprecht 1971 | Jung EG, Anton-Lamprecht I. Untersuchungen über Albinismus. Arch Derm Forsch. 1971;240:123-137 |
| Kadekaro et al. 2003 | Kadekaro AL, Kavanagh RJ, Wakamatsu K, Ito S, Pipitone MA, Abdel-Malek ZA. Cutaneous photobiology. The melanocyte vs. the sun: who will win the final round? Pigment Cell Res. 2003 Oct;16(5):434-447 |
| Kamb et al. 1994 | Kamb A, Shattuck-Eidens D, Eeles R, Liu Q, Gruis NA, Ding W, Hussey C, Tran T, Miki Y, Weaver-Feldhaus J, et al. Analysis of the p1 6 gene (CDKN2) as a candidate for the chromosome 9p melanoma susceptibility locus. Nat Genet. 1994 Sep;8(1):23-26 |
| Karagas et al. 1996 | Karagas MR, McDonald JA, Greenberg ER, Stukel TA, Weiss JE, Baron JA, Stevens MM. Risk of basal cell and squamous cell skin cancers after ionizing radiation therapy. For The Skin Cancer Prevention Study Group. J Natl Cancer Inst. 1996 Dec 18;88(24):1848-1853 |
| Karin et al. 1997 | Karin M, Liu Z, Zandi E. AP-1 function and regulation. Curr Opin Cell Biol. 1997 Apr;9(2):240-246 |
| Katalinic 2015 | Katalinic A. Aktuelle Zahlen zur Epidemiologie von Melanomen und Hellem Hautkrebs. http://www.krebsregister-sh.de/aktuelles/Zahlen_Hautkrebs_2015.pdf (zuletzt aufgerufen am 11. April 2016) |
| Katz et al. 1982 | Katz L, Ben-Tuvia S, Steinitz R. Malignant melanoma of the skin in Israel: Effect of Migration. In Magnus K, ed. Trends in cancer incidence - Causes and practical implications. New York, Hemisphere, 1982: 419-426 |
| Kelly et al. 1998 | Kelly DA, Walker SL, McGregor JM, Young AR. A single exposure of solar simulated radiation suppresses contact hypersensitivity responses both locally and systemically in humans: quantitative studies with high-frequency ultrasound.
J Photochem Photobiol B. 1998 Jul 10;44(2):130-142 |
| Khalesi et al. 2013 | Khalesi M, Whiteman DC, Doi SA, Clark J, Kimlin MG, Neale RE. Cutaneous markers of photo-damage and risk of Basal cell carcinoma of the skin: a meta-analysis.
Cancer Epidemiol Biomarkers Prev. 2013 Sep;22(9):1483-1489. doi: 10.1158/1055-9965.EPI-13-0424 |
| Khlat et al. 1992 | Khlat M, Vail A, Parkin M, Green A. Mortality from melanoma in migrants to Australia: variation by age at arrival and duration of stay.
Am J Epidemiol. 1992 May 15;135(10):1103-1113 |
| Kimlin et al. 1998 | Kimlin MG, Parisi AV, Wong JC. Quantification of personal solar UV exposure of outdoor workers, indoor workers and adolescents at two locations in Southeast Queensland. Photodermatol Photoimmunol Photomed. 1998 Feb;14(1):7-11 |
| Knuschke 2006 | Knuschke P. Personal UV monitoring in health prevention and risk analysis. UV News. 2006 Aug;8:62-63, ISSN 1456-2537 Picaset OY, Helsinki 2006, http://metrology.hut.fi/uvnet/source/uvnews8.pdf |
| Knuschke 2011 | Knuschke P. Forschungsergebnisse auf dem Gebiet der beruflichen solaren UV-Expositionen. Dermatol Beruf Umwelt. 2011;59:78-83 |
| Knuschke et al. 2004 | Knuschke P, Kurpiers M, Koch R, Kuhlisch W, Witte K. Mittlere UV-Expositionen der Bevölkerung. http://edok01.tib.uni-hannover.de/edoks/e01fb06/511831935.pdf (zuletzt aufgerufen am 12. April 2016) |
| Knuschke et al. 2007 | Knuschke P, Unverricht I, Ott G, Janssen M: Personenbezogene Messung der UV-Exposition von Arbeitnehmern im Freien. Schriftenreihe der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin, Forschung, F 1777; Dortmund/Berlin/Dresden, ISBN 978-3-88261-060-4 (2007) |
| Knuschke et al. 2010 | Knuschke P, Unverricht I, Aschoff R, Cuevas M, Janßen M, Koch E, Krüger A, Ott G, Thiele A. Untersuchung des Eigenschutzes der Haut gegen solare UV-Strahlung bei Arbeitnehmern im Freien. Schriftenreihe der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin, Forschung Projekt F 1986. Dortmund/Berlin/Dresden, 2010 |
| Knuschke et al. 2012 | Knuschke P, Lehmann B, Püschel A, Rönsch H. UV-abhängige Vitamin D Synthese - Bilanzierung der Expositionszeit durch UV zur Produktion des optimalen Vitamin D3-Bedarfs im menschlichen Körper - Vorhaben 3607S04538. Ressortforschungsberichte zur kerntechnischen Sicherheit und zum Strahlenschutz. Herausgegeben vom Bundesamt für Strahlenschutz (BfS). urn:nbn:de:0221-201210029658 |
| Knuschke et al. 2015 | Knuschke P, Ott G, Bauer A, Janßen M, Mersiowsky K, Püschel A, Rönsch H. Schutzkomponenten bei solarer UV-Exposition. Schriftenreihe der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin, Forschung Projekt F 2036. Dortmund/Berlin/Dresden, 2015 |
| Knuschke und Krins 2000 | Knuschke P, Krins A. UV-Personendosimetrie Teil B: Mit Verwendung des Polysulfonfilms als UV-Sensor. Schlußbericht BMBF-Vorhaben 07UVB54B Standort: Universitätsbibliothek Hannover und Technische Informationsbibliothek F 00 B 1544. 2000 |
| Köhne und Wößner 2005 | Köhne A, Wößner M. Nautisches Jahrbuch. http://www.kowoma.de/gps/astronav/ nautjahrbuch.htm (zuletzt aufgerufen am 12. April 2016) |
| Køster et al. 2009 | Køster B, Thorgaard C, Clemmensen IH, Philip A. Sunbed use in the Danish population in 2007: a cross-sectional study.
Prev Med. 2009 Mar;48(3):288-290. doi: 10.1016/j.ypmed.2008.12.012 |
| Kraemer et al. 2007 | Kraemer KH, Patronas NJ, Schiffmann R, Brooks BP, Tamura D, DiGiovanna JJ. Xeroderma pigmentosum, trichothiodystrophy and Cockayne syndrome: a complex genotype-phenotype relationship.
Neuroscience. 2007 Apr 14;145(4):1388-1396. doi: 10.1016/j.neuroscience.2006.12.020 |
| Kricker et al. 1991 | Kricker A, Armstrong BK, English DR, Heenan PJ. Pigmentary and cutaneous risk factors for non-melanocytic skin cancer - a case-control study. Int J Cancer. 1991 Jul 9;48(5):650-662 |
| Kricker et al. 1995a | Kricker A, Armstrong BK, English DR, Heenan PJ. A dose-response curve for sun exposure and basal cell carcinoma. Int J Cancer. 1995a Feb 8;60(4):482-488 |
| Kricker et al. 1995b | Kricker A, Armstrong BK, English DR, Heenan PJ. Does intermittent sun exposure cause basal cell carcinoma? a case-control study in Western Australia. Int J Cancer. 1995b Feb 8;60(4):489-494 |
| Krutmann et al. 2014 | Krutmann J, Behar-Cohen F, Baillet G, de Ayguavives T, Ortega Garcia P, Peña-García P, Remé C, Wolffsohn J. Towards standardization of UV eye protection: what can be learned from photodermatology? Photodermatol Photoimmunol Photomed. 2014 Apr-Jun;30(2-3):128-136. doi: 10.111 1/phpp.12089 |
| Krutmann und Grewe 1995 | Krutmann J, Grewe M. Involvement of cytokines, DNA damage, and reactive oxygen intermediates in ultraviolet radiation-induced modulation of intercellular adhesion molecule-1 expression. J Invest Dermatol. 1995 Jul;105(1 Suppl):67S-70S |
| Kusewitt et al. 2000 | Kusewitt DF, Hubbard GB, Warbritton AR, McLeskey SW, Miska KB, Henkel RD, Robinson ES. Cellular origins of ultraviolet radiation-induced corneal tumours in the grey, short-tailed South American opossum (Monodelphis domestica). J Comp Pathol. 2000 Aug-Oct; 123(2-3):88-95. doi: 10.1053/jcpa.2000.0390 |
| Lagerwerf et al. 2011 | Lagerwerf S, Vrouwe MG, Overmeer RM, Fousteri MI, Mullenders LH. DNA damage response and transcription. DNA Repair (Amst). 2011 Jul 15;10(7):743-750 |
| Lazovich et al. 2010 | Lazovich D, Vogel RI, Berwick M, Weinstock MA, Anderson KE, Warshaw EM. Indoor tanning and risk of melanoma: a case-control study in a highly exposed population.
Cancer Epidemiol Biomarkers Prev. 2010 Jun;19(6):1557-1568. doi: 10.1158/1055-9965.EPI-09-1249 |
| Leach et al. 1978 | Leach JF, McLeod VE, Pingstone AR, Davis A, Deane GH. Measurement of the ultraviolet doses received by office workers. Clin Exp Dermatol. 1978 Mar;3(1):77-79 |
| Lehmann 2004 | Lehmann P. Photodermatoses - diagnosis and treatment. Dtsch Med Wochenschr. 2004 Feb 6;129(6):259-266; quiz 267-270 |
| Lehmann et al. 1999 | Lehmann B, Tiebel O, Meurer M. Expression of vitamin D3 25-hydroxylase (CYP27) mRNA after induction by vitamin D3 or UVB radiation in keratinocytes of human skin equivalents - a preliminary study. Arch Dermatol Res. 1999 Sep;291(9):507-510 |
| Lehmann et al. 2001 | Lehmann B, Genehr T, Knuschke P, Pietzsch J, Meurer M. UVB-induced conversion of 7-dehydrocholesterol to 1alpha,25-dihydroxyvitamin D3 in an in vitro human skin equivalent model.
J Invest Dermatol. 2001 Nov;1 17(5):1179-1185. doi: 10.1 046/j.0022-202x.2001.01538.x |
| Levine et al. 2013 | Levine H, Afek A, Shamiss A, Derazne E, Tzur D, Astman N, Keinan-Boker L, Mimouni D, Kark JD. Country of origin, age at migration and risk of cutaneous melanoma: a migrant cohort study of 1,100,000 Israeli men. Int J Cancer. 2013 Jul 15;133(2):486-494. doi: 10.1002/ijc.28031 |
| Lichter et al. 2000 | Lichter MD, Karagas MR, Mott LA, Spencer SK, Stukel TA, Greenberg ER. Therapeutic ionizing radiation and the incidence of basal cell carcinoma and squamous cell carcinoma. The New Hampshire Skin Cancer Study Group. Arch Dermatol. 2000 Aug;136(8):1007-1011 |
| Lindahl 1993 | Lindahl T. Instability and decay of the primary structure of DNA. Nature. 1993 Apr 22;362(6422):709-715 |
| Lindmaier und Neumann 1991 | Lindmaier A, Neumann R. The patient with polymorphous light dermatosis. Skin type, hardening and other light-associated markers. Hautarzt. 1991 Jul;42(7):430-433 |
| Linos et al. 2012 | Linos E, Keiser E, Kanzler M, Sainani KL, Lee W, Vittinghoff E, Chren MM, Tang JY. Sun protective behaviors and vitamin D levels in the US population: NHANES 2003-2006. Cancer Causes Control. 2012 Jan;23(1):133-140. doi: 10.1007/s10552-011-9862-0 |
| Litt 2000 | Litt JZ. Drug Eruption Reference Manual - The Pharmacist's Guide to Drug Eruptions and Interactions, Panthenon New York, 2000 |
| Loomis et al. 2001 | Loomis C, Koss T, Chu D. Fetal Skin Development; in Eichenfield LF, Frieden IJ, Ersterly NB (eds): Neonatal Dermatology. Saunders Elsevier, 2001, pp 1-17 |
| Lucas 2011 | Lucas RM. An epidemiological perspective of ultraviolet exposure - public health concerns. Eye Contact Lens. 2011 Jul;37(4):168-175 |
| Lucas et al. 2006a | Lucas RM, Repacholi MH, McMichael AJ. Is the current public health message on UV exposure correct? Bull World Health Organ. 2006a Jun 21;84(6):485-491. doi:/S0042-96862006000600018 |
| Lucas et al. 2006b | Lucas RM, McMichael T, Smith W, Armstrong B. Solar Ultraviolet Radiation: Global burden of disease from solar ultraviolet radiation. WHO, Environmental Burden of Disease Series, No. 13, 2006, ISBN 978 92 4 159440 0 |
| Lucas et al. 2015 | Lucas RM, Norval M, Neale RE, Young AR, de Gruijl FR, Takizawa Y, van der Leun JC. The consequences for human health of stratospheric ozone depletion in association with other environmental factors.
Photochem Photobiol Sci. 2015 Jan;14(1):53-87. doi: 10.1039/c4pp90033b |
| Lugovid et al. 2007 | Lugovid L, Situm M, Ozanid-Bulid S, Sjerobabski-Masnec I. Phototoxic and photoallergic skin reactions. Coll Antropol. 2007 Jan;31 Suppl 1:63-67 |
| Lund 1965 | Lund HZ. How often does squamous cell carcinoma of the skin metastasize? Arch Dermatol. 1965 Dec;92(6):635-637 |
| MacLaughlin und Holick 1985 | MacLaughlin J, Holick MF. Aging decreases the capacity of human skin to produce vitamin D3. J Clin Invest. 1985 Oct;76(4):1536-1538 |
| Maddodi et al. 2012 | Maddodi N, Jayanthy A, Setaluri V. Shining light on skin pigmentation: the darker and the brighter side of effects of UV radiation.
Photochem Photobiol. 2012 Sep-Oct;88(5):1075-1082. doi: 10.111 1/j.1 751-1097.2012.01138.x |
| Mainster und Turner 2010 | Mainster MA, Turner PL. Ultraviolet-B phototoxicity and hypothetical photomelanomagenesis: intraocular and crystalline lens photoprotection. Am Journal Ophthalmol. 2010 Apr; 149(4):543-549. doi: 10.1016/j.ajo.2009.11.028 |
| Mallet et al. 2014 | Mallet JD, Gendron SP, Drigeard Desgarnier MC, Rochette PJ. Implication of ultraviolet light in the etiology of uveal melanoma:
A review.
Photochem Photobiol. 2014 Jan;90(1):15-21. doi: 10.1111/php.12161 |
| Malone et al. 2003 | Malone PM, Melville M, DRUGDEX® Editorial Staff: Topical Drugs Photosensitivity. In: Klasco RK (ed.): DRUGDEX® System. Thomson MICROMEDEX, Greenwood Village, Colorado 2003. Micromedix |
| Marcil und Stern 2000 | Marcil I, Stern RS. Risk of developing a subsequent nonmelanoma skin cancer in patients with a history of nonmelanoma skin cancer: a critical review of the literature and meta-analysis. Arch Dermatol. 2000 Dec;136(12):1524-1530 |
| Markova und Weinstock 2013 | Markova A, Weinstock MA. Risk of skin cancer associated with the use of UV nail lamp.
J Invest Dermatol. 2013 Apr;1 33(4):1097-1099. doi: 10.1 038/jid.2012.440 |
| Marks et al. 1995 | Marks R, Foley PA, Jolley D, Knight KR, Harrison J, Thompson SC. The effect of regular sunscreen use on vitamin D levels in an Australian population. Results of a randomized controlled trial. Arch Dermatol. 1995 Apr;131(4):415-421 |
| Matsumura und Ananthaswamy 2002a | Matsumura Y, Ananthaswamy HN. Short-term and long-term cellular and molecular events following UV irradiation of skin: implications for molecular medicine.
Expert Rev Mol Med. 2002a Dec 2;4(26):1-22. doi:10.1017/S146239940200532X |
| Matsumura und Ananthaswamy 2002b Matsuoka et al. 1987 | Matsumura Y, Ananthaswamy HN. Molecular mechanisms of photocarcinogenesis.
Front Biosci. 2002b Apr 1;7:d765-783 Matsuoka LY, Ide L, Wortsman J, MacLaughlin JA, Holick MF. Sunscreens suppress cutaneous vitamin D3 synthesis. J Clin Endocrinol Metab. 1987 Jun;64(4):1165-1168 |
| Matsuoka et al. 1988 | Matsuoka LY, Wortsman J, Hanifan N, Holick MF. Chronic sunscreen use decreases circulating concentrations of 25-hydroxyvitamin D. A preliminary study. Arch Dermatol. 1988 Dec;124(12):1802-1804 |
| Matsuoka et al. 1990 | Matsuoka LY, Wortsman J, Hollis BW. Use of topical sunscreen for the evaluation of regional synthesis of vitamin D3. J Am Acad Dermatol. 1990 May;22(5 Pt 1):772-775 |
| McCredie und Coate 1989 | McCredie M, Coate MS. Cancer incidence in migrants to New South Wales: 1972 to 1984. New South Wales Cancer Council, Woolloomooloo: NSW Cancer Council 1989 |
| McKinlay 2006 | McKinlay A. Workshop round-up session rapporteur's report. Prog Biophys Mol Biol. 2006 Sep;92(1):179-184 |
| Melnikova und Ananthaswamy 2005 | Melnikova VO, Ananthaswamy HN. Cellular and molecular events leading to the development of skin cancer. Mutat Res. 2005 Apr 1;571(1-2):91-106. doi: 10.1016/j.mrfmmm.2004.11.015 |
| Mensink et al. 1999 | Mensink GBM, Thamm M, Haas K. Die Ernährung in Deutschland 1998. Gesundheitswesen Sonderheft 2. 1999; 61:S200-S206 |
| Minassian und Mehra 1990 | Minassian DC, Mehra V. 3.8 million blinded by cataract each year: projections from the first epidemiological study of incidence of cataract blindness in India. Br J Ophthal-mol. 1990 Jun;74(6):341-343 |
| Mitra et al. 2012 | Mitra D, Luo X, Morgan A, Wang J, Hoang MP, Lo J, Guerrero CR, Lennerz JK, Mihm MC, Wargo JA, Robinson KC, Devi SP, Vanover JC, D'Orazio JA, McMahon M, Bosenberg MW, Haigis KM, Haber DA, Wang Y, Fisher DE. An ultraviolet-radiation-independent pathway to melanoma carcinogenesis in the red hair/fair skin background.
Nature. 2012 Nov 15;491 (7424):449-453. doi: 10.1038/nature1 1624 |
| Miyamura et al. 2011 | Miyamura Y, Coelho SG, Schlenz K, Batzer J, Smuda C, Choi W, Brenner M, Passeron T, Zhang G, Kolbe L, Wolber R, Hearing VJ. The deceptive nature of UVA tanning versus the modest protective effects of UVB tanning on human skin.
Pigment Cell Melanoma Res. 2011 Feb;24(1):136-147. doi: 10.1111/j.1755-148X.2010.00764.x |
| Møller et al. 1979 | Møller R, Reymann F, Hou-Jensen K. Metastases in dermatological patients with squamous cell carcinoma. Arch Dermatol. 1979 Jun;1 15(6):703-705 |
| Moon und Oh 2001 | Moon JS, Oh CH. Solar damage in skin tumors: quantification of elastotic material.
Dermatology. 2001;202(4):289-292 doi.org/10.1159/000051660 |
| Moore 2002 | Moore DE. Drug-induced cutaneous photosensitivity: incidence, mechanism, prevention and management. Drug Saf. 2002;25(5):345-372 |
| Morgan et al. 2013 | Morgan AM, Lo J, Fisher DE. How does pheomelanin synthesis contribute to melanomagenesis?: Two distinct mechanisms could explain the carcinogenicity of pheomelanin synthesis. Bioessays. 2013 Aug;35(8):672-676. doi: 10.1002/bies.201300020 |
| Mouret et al. 2006 | Mouret S, Baudouin C, Charveron M, Favier A, Cadet J, Douki T. Cyclobutane pyrimidine dimers are predominant DNA lesions in whole human skin exposed to UVA radiation. Proc Natl Acad Sci U S A. 2006 Sep 12;103(37):13765-13770 |
| Mouret et al. 2012 | Mouret S, Forestier A, Douki T. The specificity of UVA-induced DNA damage in human melanocytes. Photochem Photobiol Sci. 2012 Jan;1 1(1):1 55-162. doi: 10.1 039/c1 pp05185g |
| Moyal und Fourtanier 2002 | Moyal DD, Fourtanier AM. Effects of UVA radiation on an established immune response in humans and sunscreen efficacy. Exp Dermatol. 2002;11 Suppl 1:28-32 |
| Müller-Breitenkamp et al. 1999 | Müller-Breitenkamp U, Hockwin O, Siekmann H, Wegener A, S. UV-induzierte Pathologie des menschlichen Auges.
In: Nichtionisierende Strahlung - mit ihr leben in Arbeit und Umwelt. 31. Jahrestagung des Fachverbandes für Strahlenschutz, Köln, 27.09.1999 - 01.10.1999. Tagungsband. Köln, TÜV-Verlag, 1999 |
| Munakata et al. 1998 | Munakata N, Ono M, Watanabe S. Monitoring of solar-UV exposure among schoolchildren in five Japanese cities using spore dosimeter and UV-coloring labels.
Jpn J Cancer Res. 1998 Mar;89(3):235-245. doi: 10.1111/j.1349-7006.1998.tb00554.x |
| Naldi et al. 2000 | Naldi L, Lorenzo Imberti G, Parazzini F, Gallus S, La Vecchia C. Pigmentary traits, modalities of sun reaction, history of sunburns, and melanocytic nevi as risk factors for cutaneous malignant melanoma in the Italian population: results of a collaborative case-control study.
Cancer. 2000 Jun 15;88(12):2703-2710. doi: 10.1002/1097-0142(20000615)88:12 < 2703::AID-CNCR8 > 3.0.CO;2-Q |
| NCAR 2016 | National center for Atmospheric research (NCAR), The University Corporation for Atmospheric Research (UCAR). Quick TUV Calculator. (http://cprm.acom.ucar.edu/ Models/TUV/Interactive _ TUV/) (zuletzt aufgerufen am 15. Februar 2016) |
| Neale et al. 2003 | Neale RE, Purdie JL, Hirst LW, Green AC. Sun exposure as a risk factor for nuclear cataract. Epidemiology. 2003 Nov;14(6):707-712 |
| Need et al. 1993 | Need AG, Morris HA, Horowitz M, Nordin C. Effects of skin thickness, age, body fat, and sunlight on serum 25-hydroxyvitamin D. Am J Clin Nutr. 1993 Dec;58(6):882-885 |
| Newton et al. 1996 | Newton R, Ferlay J, Reeves G, Beral V, Parkin DM. Effect of ambient solar ultraviolet radiation on incidence of squamous-cell carcinoma of the eye. Lancet. 1996 May 25(9013);347:1450-1451 |
| Nilsen et al. 2008 | Nilsen LT, Hannevik M, Aalerud TN, Johnsen B, Friberg EG, Veierød MB. Trends in UV irradiance of tanning devices in Norway: 1983-2005. Photochem Photobiol. 2008 Sep-Oct;84(5):1100-1108. doi: 10.111 1/j.1 751-1097.2008.00330.x |
| Nilsen et al. 2011 | Nilsen LT, Aalerud TN, Hannevik M, Veierød MB. UVB and UVA irradiances from indoor tanning devices.
Photochem Photobiol Sci. 2011 Jul;1 0(7):1129-1136. doi: 10.1039/C1PP05029J |
| Nilsen et al. 2012 | Nilsen LT, Aalerud TN, Hannevik M, Veierød MB. High UV-A exposure from sunbeds.
Pigment Cell Melanoma Res. 2012 Sep;25(5):639-640. doi: 10.111 1/j.1 755-148X.2012.01035.x |
| NiSG | Gesetz zum Schutz vor nichtionisierender Strahlung bei der Anwendung am Menschen vom 29. Juli 2009 (BGBl. I S. 2433), das zuletzt durch Artikel 5 des Gesetzes vom 8. April 2013 (BGBl. I S. 734) geändert worden ist. |
| Norn 1979 | Norn MS. Prevalence of pinguecula in Greenland and in Copenhagen, and its relation to pterygium and spheroid degeneration. Acta Ophthalmol (Copenh). 1979 Feb;57(1):96-105 |
| Norn 1982 | Norn MS. Spheroid degeneration, pinguecula, and pterygium among Arabs in the Red Sea territory, Jordan. Acta Ophthalmol (Copenh). 1982 Dec;60(6):949-954 |
| Norval 2000 | Norval M. The Impact of Ultraviolet Radiation on Immune Responses. Radiation Protection Dosimetry, Vol. 91, Nos. 1-3, pp. 51-56 (2000), Nuclear Technology Publishing |
| NRPB 2002 | National Radiological Protection Board (NRPB). Health effects from ultraviolet radiation. Report of an Advisory Group on Non-ionising radiation. Documents of the NRPB. National Radiological Protection Board Vol 13 (1). Chilton, 2002 |
| Okuno et al. 2012 | Okuno T, Nakanishi-Ueda T, Ueda T, Yasuhara H, Koide R. Ultraviolet action spectrum for cell killing of primary porcine lens epithelial cells.
J Occup Health. 2012;54(3):181-186. doi: 10.1539/joh.11-0215-OA |
| Oliver et al. 2007 | Oliver H, Ferguson J, Moseley H. Quantitative risk assessment of sunbeds: impact of new high power lamps.
Br J Dermatol. 2007 Aug; 157(2):350-356. doi: 10.111 1/j.1 365-2133.2007.07985.x |
| Oliveria et al. 2006 | Oliveria SA, Saraiya M, Geller AC, Heneghan MK, Jorgensen C. Sun exposure and risk of melanoma.
Arch Dis Child. 2006 Feb;91(2):131-138. doi: 10.1 136/adc.2005.086918 |
| Olsen et al. 2010 | Olsen CM, Carroll HJ, Whiteman DC. Familial melanoma: a meta-analysis and estimates of attributable fraction.
Cancer Epidemiol Biomarkers Prev. 2010 Jan;1 9(1):65-73. doi: 10.1158/1055-9965.EPI-09-0928 |
| Olson et al. 1966 | Olson RL, Sayre RM, Everett MA. Effect of anatomic location and time on ultraviolet erythema. Arch Dermatol. 1966 Feb;93(2):211-215 |
| Ortonne 2002 | Ortonne JP. From actinic keratosis to squamous cell carcinoma. Br J Dermatol. 2002 Apr;146 Suppl 61:20-23 |
| Otley 2002 | Otley CC. Immunosuppression and skin cancer: pathogenetic insights, therapeutic challenges, and opportunities for innovation. Arch Dermatol. 2002 Jun;138(6):827-828 |
| Parisi et al. 2000 | Parisi AV, Meldrum LR, Wong JC, Aitken J, Fleming RA. Effect of childhood and adolescent ultraviolet exposures on cumulative exposure in South East Queensland schools. Photodermatol Photoimmunol Photomed. 2000 Feb;16(1):19-24 |
| Pearse et al. 1987 | Pearse AD, Gaskell SA, Marks R. Epidermal changes in human skin following irradiation with either UVB or UVA. J Investig Dermatol. 1987 Jan;88(1):83-87 |
| Peterson und Côté 2004 | Peterson CL, Côté J. Cellular machineries for chromosomal DNA repair.
Genes Dev. 2004 Mar 15;18(6):602-616. doi: 10.11 01/gad.1182704 |
| Pfeifer und Besaratinia 2012 | Pfeifer GP, Besaratinia A. UV wavelength-dependent DNA damage and human non-melanoma and melanoma skin cancer.
Photochem Photobiol Sci. 2012 Jan;1 1(1):90-97. doi: 10.1039/c1pp05144j |
| Phan et al. 2006 | Phan TA, Halliday GM, Barnetson RS, Damian DL. Spectral and dose dependence of ultraviolet radiation-induced immunosuppression. Front Biosci. 2006 Jan 1;11:394-411 |
| Pleasance et al. 2010 | Pleasance ED, Cheetham RK, Stephens PJ, McBride DJ, Humphray SJ, Greenman CD, Varela I, Lin ML, Ordóñez GR, Bignell GR, Ye K, Alipaz J, Bauer MJ, Beare D, Butler A, Carter RJ, Chen L, Cox AJ, Edkins S, Kokko-Gonzales PI, Gormley NA, Grocock RJ, Haudenschild CD, Hims MM, James T, Jia M, Kingsbury Z, Leroy C, Marshall J, Menzies A, Mudie LJ, Ning Z, Royce T, Schulz-Trieglaff OB, Spiridou A, Stebbings LA, Szajkowski L, Teague J, Williamson D, Chin L, Ross MT, Campbell PJ, Bentley DR, Futreal PA, Stratton MR. A comprehensive catalogue of somatic mutations from a human cancer genome.
Nature. 2010 Jan 14;463(7278):191-196. doi: 10.1038/nature08658 |
| Preciado et al. 2002 | Preciado DA, Matas A, Adams GL. Squamous cell carcinoma of the head and neck in solid organ transplant recipients. Head Neck. 2002 Apr;24(4):319-325 |
| Ranadive et al. 1986 | Ranadive NS, Shirwadkar S, Persad S, Menon IA. Effects of melanin-induced free radicals on the isolated rat peritoneal mast cells.
J Invest Dermatol. 1986 Mar;86(3):303-307. doi: 10.1111/1523-1747.ep12285496 |
| Randall 2008 | Randall VA. Androgens and hair growth.
Dermatol Ther. 2008 Sep-Oct;21(5):314-328. doi: 10.1111/j.1 529-8019.2008.00214.x |
| Reichrath 2009 | Reichrath J. Skin cancer prevention and UV-protection: how to avoid vitamin D-deficiency? Br J Dermatol. 2009 Nov;161 Suppl 3:54-60. doi: 10.1111/j.1365-2133.2009.09450.x |
| Reidenbach et al. 2012 | Reidenbach H-D, Brose M, Ott G, Siekmann H. Praxis-Handbuch optische Strahlung - Gesetzesgrundlagen, praktische Umsetzung und betriebliche Hilfen. Berlin, Erich Schmidt Verlag, 2012, ISBN 978-3-503-13822-7 |
| Rhodes et al. 2010 | Rhodes LE, Webb AR, Fraser HI, Kift R, Durkin MT, Allan D, O'Brien SJ, Vail A, Berry JL. Recommended Summer Sunlight Exposure Levels Can Produce Sufficient (≥ 20 ng ml(-1)) but not the Proposed Optimal (≥ 32 ng ml(-1)) 25(OH)D Levels at UK Latitudes.
J Invest Dermatol. 2010 May;130(5):1411-1418. doi: 10.1038/jid.2009.417 |
| Robertson et al. 2009 | Robertson AB, Klungland A, Rognes T, Leiros I. DNA repair in mammalian cells:
Base excision repair: the long and short of it. Cell Mol Life Sci. 2009 Mar;66(6):981-993. doi: 10.1007/s00018-009-8736-z. |
| Ros und Wennersten 1986 | Ros AM, Wennersten G. Current aspects of polymorphous light eruptions in Sweden. Photodermatol. 1986 Oct;3(5):298-302 |
| Rosso et al. 1996 | Rosso S, Zanetti R, Martinez C, Tormo MJ, Schraub S, Sancho-Garnier H, Franceschi S, Gafà L, Perea E, Navarro C, Laurent R, Schrameck C, Talamini R, Tumino R, Wechsler J. The multicentre south European study 'Helios'. II: Different sun exposure patterns in the aetiology of basal cell and squamous cell carcinomas of the skin. Br J Cancer. 1996Jun;73(11):1447-1454 |
| Roth et al. 2008 | Roth HJ, Schmidt-Gayk H, Weber H, Niederau C. Accuracy and clinical implications of seven 25-hydroxyvitamin D methods compared with liquid chromatography-tandem mass spectrometry as a reference.
Ann Clin Biochem. 2008 Mar;45(Pt 2):153-159. doi: 10.1258/acb.2007.007091 |
| Ruegemer et al. 2002 | Ruegemer J, Schuetz B, Hermann K, Hein R, Ring J, Abeck D. UV-induced skin changes due to regular use of commercial sunbeds. Photodermatol Photoimmunol Photo-med. 2002 Oct;18(5):223-227. ISSN 0905-4383 |
| Sage et al. 2012 | Sage E, Girard PM, Francesconi S. Unravelling UVA-induced mutagenesis.
Photochem Photobiol Sci. 2012 Jan;11(1):74-80. doi: 10.1039/c1pp05219e |
| Sasaki et al. 2004 | Sasaki Y, Niu C, Makino R, Kudo C, Sun C, Watanabe H, Matsunaga J, Takahashi K, Tagami H, Aiba S, Horii A. BRAF point mutations in primary melanoma show different prevalences by subtype.
J Invest Dermatol. 2004 Jul;123(1):177-183. doi: 10.111 1/j.0022-202X.2004.22722.x |
| Satoh et al. 1993 | Satoh MS, Jones CJ, Wood RD, Lindahl T. DNA excision-repair defect of xeroderma pigmentosum prevents removal of a class of oxygen free radical-induced base lesions. Proc Natl Acad Sci U S A. 1993 Jul 1;90(13):6335-6339 |
| Schauder 2005 | Schauder S. Phototoxische Reaktionen der Haut durch Medikamente. Dtsch Ärztebl. 2005; 102: A 2314-2319 [Heft 34-35] |
| Schlumpf et al. 2010 | Schlumpf M, Reichrath J, Lehmann B, Sigmundsdottir H, Feldmeyer L, Hofbauer GF, Lichtensteiger W. Fundamental questions to sun protection:
A continuous education symposium on vitamin D, immune system and sun protection at the University of Zürich.
Dermatoendocrinol. 2010 Jan;2(1):19-25. doi: 10.4161/derm.2.1.12016 |
| Schmidt-Pokrzywniak et al. 2009 | Schmidt-Pokrzywniak A, Jöckel KH, Bornfeld N, Sauerwein W, Stang A. Positive interaction between light iris color and ultraviolet radiation in relation to the risk of uveal melanoma: a case-control study.
Ophthalmology. 2009 Feb;1 16(2):340-348. doi: 10.1016/j.ophtha.2008.09.040 |
| Schneider et al. 2009 | Schneider S, Zimmermann S, Diehl K, Breitbart EW, Greinert R. Sunbed use in German adults: risk awareness does not correlate with behaviour.
Acta Derm Venereol. 2009;89(5):470-475. doi: 10.2340/00015555-0689 |
| Schneider et al. 2013 | Schneider S, Diehl K, Bock C, Schlüter M, Breitbart EW, Volkmer B, Greinert R. Sunbed use, user characteristics, and motivations for tanning: results from the German population-based SUN-Study 2012. JAMA Dermatol. 2013 Jan;149(1):43-49. doi: 10.1001/2013.jamadermatol.562. |
| Schneider und Krämer 2010 | Schneider S, Krämer H. Who uses sunbeds? A systematic literature review of risk groups in developed countries.
J Eur Acad Dermatol Venereol. 2010 Jun;24(6):639-648. doi: 10.1111/j.1468-3083.2009.03509.x |
| Schothorst et al. 1985 | Schothorst AA, Slaper H, Schouten R, Suurmond D. UVB doses in maintenance psoriasis phototherapy versus solar UVB exposure. Photodermatol. 1985 Aug;2(4):213-220 |
| Seifert et al. 2009 | Seifert M, Tilgen W, Reichrath J. Expression of 25-hydroxyvitamin D-1alpha-hydroxylase (1alphaOHase, CYP27B1) splice variants in HaCaT keratinocytes and other skin cells: modulation by culture conditions and UV-B treatment in vitro.
Anticancer Res. 2009 Sep;29(9):3659-67 |
| Shah et al. 2005 | Shah CP, Weis E, Lajous M, Shields JA, Shields CL. Intermittent and chronic ultraviolet light exposure and uveal melanoma: a meta-analysis.
Ophthalmology. 2005 Sep;1 12(9):1599-1607. doi: 10.1016/j.ophtha.2005.04.020 |
| Sheehan et al. 2002 | Sheehan JM, Cragg N, Chadwick CA, Potten CS, Young AR. Repeated ultraviolet exposure affords the same protection against DNA photodamage and erythema in human skin types II and IV but is associated with faster DNA repair in skin type IV. J Invest Dermatol. 2002 May;118(5):825-9. doi: 10.1046/j.1523-1747.2002.01681.x |
| Shrivastav et al. 2008 | Shrivastav M, De Haro LP, Nickoloff JA. Regulation of DNA double-strand break repair pathway choice.
Cell Res. 2008 Jan; 18(1):134-47. doi: 10.1038/cr.2007.1 11 |
| Siekmann et al. 1997 | Siekmann H, Hockwin O, Müller-Breitenkamp U. Grauer Star durch UV-Strahleneinwirkung - Begutachtung eines Berufskrankheiten-Falls und Bestimmung der Schädigungsdosis. Arbeitsmed Sozialmed Umweltmed 098/1997-BIA. 1997;32:385-393 |
| Sinclair und Makin 2013 | Sinclair C, Makin JK. Implications of lessons learned from tobacco control for tanning bed reform.
Prev Chronic Dis. 2013;10:E28. doi: 10.5888/pcd10.120186 |
| Skinner und Turker 2005 | Skinner AM, Turker MS. Oxidative mutagenesis, mismatch repair, and aging.
Sci Aging Knowledge Environ. 2005 Mar 2;2005(9):re3. doi: 0.1 126/sageke.2005.9.re3 |
| Sklar et al. 2013 | Sklar LR, Almutawa F, Lim HW, Hamzavi I. Effects of ultraviolet radiation, visible light, and infrared radiation on erythema and pigmentation: a review. Photochem Photobiol Sci. 2013 Jan;12(1):54-64. doi: 10.1039/c2pp25152c |
| Slaper 1987 | Slaper H. Skin cancer and UV exposure: investigations on the estimation of risks. Ph D thesis, University of Utrecht. 1987 |
| Slupphaug et al. 2003 | Slupphaug G, Kavli B, Krokan HE. The interacting pathways for prevention and repair of oxidative DNA damage. Mutat Res. 2003 Oct 29;531(1-2):231-51 |
| Söderberg 2011 | Söderberg PG. Optical radiation and the eyes with special emphasis on children.
Prog Biophys Mol Biol. 2011 Dec;107(3):389-392. doi: 10.1016/j.pbiomolbio.2011.09.009 |
| Sollitto et al. 1997 | Sollitto RB, Kraemer KH, DiGiovanna JJ. Normal vitamin D levels can be maintained despite rigorous photoprotection: six years' experience with xeroderma pigmentosum. J Am Acad Dermatol. 1997 Dec;37(6):942-7 |
| Sondak und Smalley 2009 | Sondak VK, Smalley K. Targeting mutant BRAF and KIT in metastatic melanoma:
ASCO 2009 meeting report.
Pigment Cell Melanoma Res. 2009 Aug;22(4):386-387. doi: 10.1111/j.1 755-148X.2009.00593.x |
| SSK 1990 | Der Bundesminister für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung der Strahlenschutzkommission sowie einer Stellungnahme der Strahlenschutzkommission (SSK) vom 6. Juli 1990 (BAnz. S. 3978) |
| SSK 1993 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung der Strahlenschutzkommission (Praktische Verhaltensempfehlungen zum Schutz vor Hautkrebs durch UV-Strahlung) vom 2. Juni 1993 (BAnz. S. 5927) |
| SSK 1997 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung der Strahlenschutzkommission (Schutz des Menschen vor solarer UV-Strahlung) vom 2. Mai 1997 (BAnz. S. 6586) |
| SSK 2001 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung und einer Stellungnahme der Strahlenschutzkommission - Schutz des Menschen vor den Gefahren der UV-Strahlung in Solarien und Wissenschaftliche Begründung zur Empfehlung "Schutz des Menschen vor den Gefahren der UV-Strahlung in Solarien" vom 12. September 2001 (BAnz. S. 21890) |
| SSK 2004 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung der Strahlenschutzkommission ("Die neue Klassifikation des UV-Indes (UVI) - Anpassung an die internationale Empfehlung der WHO) vom 20. Oktober 2004 (BAnz. S.23125) |
| SSK 2006 | Strahlenschutzkommission (SSK). Gesundheitliche Gefährdung durch UV-Exposition von Kindern und Jugendlichen, Stellungnahme der Strahlenschutzkommission mit wissenschaftlicher Begründung, verabschiedet in der 210. Sitzung der SSK am 28./29. September 2006 (Wiss. Begründung verabschiedet in der 211. Sitzung der SSK am 14. November 2006). In: Empfehlungen und Stellungnahmen der Strahlenschutzkommission 2006, Veröffentlichungen der Strahlenschutzkommission, Band 61, H. Hoffmann GmbH - Fachverlag, Berlin, 2007, ISBN 987-3-87344-141-5 |
| SSK 2007a | Strahlenschutzkommission (SSK). Einfluss der natürlichen Strahlenexposition auf die Krebsentstehung in Deutschland, Stellungnahme der Strahlenschutzkommission mit wissenschaftlicher Begründung, verabschiedet in der 220. Sitzung der SSK am 5./6. Dezember 2007. Veröffentlichungen der Strahlenschutzkommission, Band 62, H. Hoffmann GmbH - Fachverlag, Berlin, 2008, ISBN 978-3-87344-144-6 |
| SSK 2007b | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung der Strahlenschutzkommission (Möglichkeiten epidemiologischer Studien zum Zusammenhang von Kinderleukämien und natürlicher Radon-Exposition) vom 21. November 2007 (BAnz. Nr. 21a vom 7. Februar 2008) |
| SSK 2009 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Empfehlung der Strahlenschutzkommission mit wissenschaftlicher Begründung (Strahleninduzierte Katarakte) vom 29. Juli 2009 (BAnz. Nr. 180a vom 27. November 2009) |
| SSK 2010 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Stellungnahme der Strahlenschutzkommission (Moderne Lichtquellen vom 1. Juli 2010) vom 12. September 2011 (BAnz. Nr. 171 a vom 15. November 2011) |
| SSK 2011 | Bundesministerium für Umwelt, Naturschutz und Reaktorsicherheit; Bekanntmachung einer Stellungnahme der Strahlenschutzkommission (Vergleichende Bewertung der Evidenz von Krebsrisiken durch elektromagnetische Felder und Strahlungen vom 14. April 2011) vom 6. September 2011 (BAnz. Nr. 26a vom 15. Februar 2012) |
| Stang et al. 2006 | Stang A, Schmidt-Pokrzywniak A, Lehnert M, Parkin DM, Ferlay J, Bornfeld N, Marr A, Jöckel KH. Population-based incidence estimates of uveal melanoma in Germany.
Supplementing cancer registry data by case-control data.
Eur J Cancer Prev. 2006 Apr;1 5(2):165-170. doi: 10.1 097/01.cej.00001 97453.79733.a6 |
| Steinitz et al. 1989 | Steinitz R, Parkin DM, Young JL, Bieber CA, Katz L. Cancer incidence in Jewish migrants to Israel, 1961-1981. IARC Sci Publ. 1989;(98):1-311 |
| Sui et al. 2013 | Sui GY, Liu GC, Liu GY, Gao YY, Deng Y, Wang WY, Tong SH, Wang L. Is sunlight exposure a risk factor for age-related macular degeneration? A systematic review and meta-analysis.
Br J Ophthalmol. 2013 Apr;97(4):389-394. doi: 10.1 136/bjophthalmol-2012-302281 |
| Sun et al. 1997 | Sun EC, Fears TR, Goedert JJ. Epidemiology of squamous cell conjunctival cancer. Cancer Epidemiol Biomarkers Prev. 1997 Feb;6(2):73-77 |
| Svensson et al. 2001 | Svensson CK, Cowen EW, Gaspari AA. Cutaneous drug reactions. Pharmacol Rev. 2001 Sep;53(3):357-379 |
| Tadokoro et al. 2005 | Tadokoro T, Yamaguchi Y, Batzer J, Coelho SG, Zmudzka BZ, Miller SA, Wolber R, Beer JZ, Hearing VJ. Mechanisms of skin tanning in different racial/ethnic groups in response to ultraviolet radiation.
J Invest Dermatol. 2005 Jun;124(6):1326-1332. doi: 10.1111/j.0022-202X.2005.23760.x |
| Thieden et al. 2004 | Thieden E, Philipsen PA, Heydenreich J, Wulf HC. UV radiation exposure related to age, sex, occupation, and sun behavior based on time-stamped personal dosimeter readings.
Arch Dermatol. 2004 Feb;140(2):197-203. doi: 10.1001/archderm.140.2.197 |
| Thieden et al. 2006 | Thieden E, Philipsen PA, Wulf HC. Ultraviolet radiation exposure pattern in winter compared with summer based on time-stamped personal dosimeter readings.
Br J Dermatol. 2006 Jan;154(1):133-138. doi: 10.1111/j.1365-2133.2005.06961.x |
| Thieden et al. 2009 | Thieden E, Philipsen PA, Heydenreich J, Wulf HC. Vitamin D level in summer and winter related to measured UVR exposure and behavior. Photochem Photobiol. 2009 Nov-Dec;85(6):1480-1484. doi: 10.1111/j.1 751-1097.2009.00612.x |
| Thomson et al. 2010 | Thomson CS, Woolnough S, Wickenden M, Hiom S, Twelves CJ. Sunbed use in children aged 11 -17 in England: face to face quota sampling surveys in the National Prevalence Study and Six Cities Study.
BMJ. 2010 Mar 18;340:c877. doi: 10.1136/bmj.c877 |
| Threlfall und English 1999 | Threlfall TJ, English DR. Sun exposure and pterygium of the eye: a dose-response curve. Am J Ophthalmol. 1999 Sep;128(3):280-287 |
| Thylefors 1998 | Thylefors B. A global initiative for the elimination of avoidable blindness. Am J Ophthalmol. 1998 Jan;125(1):90-93 |
| Trang et al. 1998 | Trang HM, Cole DE, Rubin LA, Pierratos A, Siu S, Vieth R. Evidence that vitamin D3 increases serum 25-hydroxyvitamin D more efficiently than does vitamin D2. Am J Clin Nutr. 1998 Oct;68(4):854-858 |
| Travis und Arndt 1986 | Travis LB, Arndt KA. Occupational skin cancer. Four major carcinogens that put workers at risk. Postgrad Med. 1986 May 1;79(6):211-214, 217 |
| Tsiaras und Weinstock 2011 | Tsiaras WG, Weinstock MA. Factors influencing vitamin D status.
Acta Derm Venereol. 2011 Mar;91(2):115-124. doi:10.2340/00015555-0980 |
| Tucker et al. 1985 | Tucker MA, Boice JD Jr., Hoffman DA. Second cancer following cutaneous melanoma and cancers of the brain, thyroid, connective tissue, bone, and eye in Connecticut, 1935- 82. Natl Cancer Inst Monogr. 1985 Dec;68:161-189 |
| Unverricht et al. 2006 | Unverricht I, Janßen M, Ott G, Knuschke P. UV-Monitoring at Outdoor Workplaces - A Base for Well-Balanced Health Prevention Regulations. Thematic Network for Ultraviolet Measurements, Newsletter. 2006;8:56-58 |
| Urbanski et al. 1990 | Urbanski A, Schwarz T, Neuner P, Krutmann J, Kirnbauer R, Köck A, Luger TA. Ultraviolet light induces increased circulating interleukin-6 in humans.
J Invest Dermatol. 1990 Jun;94(6):808-811 |
| UVSV | UV-Schutz-Verordnung vom 20. Juli 2011 (BGBl. I S. 1412) |
| Valerie und Povirk 2003 | Valerie K, Povirk LF. Regulation and mechanisms of mammalian double-strand break repair. Oncogene. 2003 Sep 1;22(37):5792-5812. doi: 10.1038/sj.onc.1206679 |
| van der Wees et al. 2007 | van der Wees C, Jansen J, Vrieling H, van der Laarse A, Van Zeeland A, Mullenders L. Nucleotide excision repair in differentiated cells. Mutat Res. 2007 Jan 3;614(1-2):16-23. doi: 10.1016/j.mrfmmm.2006.06.005 |
| van Steeg und Kraemer 1999 | van Steeg H, Kraemer KH. Xeroderma pigmentosum and the role of UV-induced DNA damage in skin cancer. Mol Med Today. 1999 Feb;5(2):86-94 |
| Vitasa et al. 1990 | Vitasa BC, Taylor HR, Strickland PT, Rosenthal FS, West S, Abbey H, Ng SK, Munoz B, Emmett EA. Association of nonmelanoma skin cancer and actinic keratosis with cumulative solar ultraviolet exposure in Maryland watermen. Cancer. 1990 Jun 15;65(12):2811-2817 |
| Volkmer und Greinert 2011 | Volkmer B, Greinert R. UV and children's skin. Prog Biophys Mol Biol. 2011 Dec;107(3):386-388. doi: 10.1016/j.pbiomolbio.2011.08.011 |
| Wacker und Holick 2013 | Wacker M, Holick MF. Sunlight and Vitamin D: A global perspective for health.
Dermatoendocrinol. 2013 Jan 1;5(1):51-108. doi: 10.4161/derm.24494 |
| Wang 2008 | Wang Y. Bulky DNA lesions induced by reactive oxygen species.
Chem Res Toxicol. 2008 Feb;21(2):276-281. doi: 10.1021/tx700411g |
| Wang et al. 2012 | Wang Y, Yu J, Gao Q, Hu L, Gao N, Gong H, Liu Y. The relationship between the disability prevalence of cataracts and ambient erythemal ultraviolet radiation in China.
PLoS One. 2012;7(11):e51137. doi: 10.1371/journal.pone.0051137 |
| Webb 2006 | Webb AR. Who, what, where and when-influences on cutaneous vitamin D synthesis.
Prog Biophys Mol Biol. 2006 Sep;92(1):17-25. doi: 10.1016/j.pbiomolbio.2006.02.004 |
| Webb et al. 2010 | Webb AR, Kift R, Durkin MT, O'Brien SJ, Vail A, Berry JL, Rhodes LE. The role of sunlight exposure in determining the vitamin D status of the U.K. white adult population. Br J Dermatol. 2010 Nov;163(5):1050-1055. doi: 10.1111/j.1365-2133.2010.09975.x |
| Webb et al. 2011 | Webb AR, Kift R, Berry JL, Rhodes LE. The vitamin D debate: translating controlled experiments into reality for human sun exposure times.
Photochem Photobiol. 2011 Mar-Jun;87(3):741-745. doi: 10.1111/j.1751-1097.2011.00898.x |
| Weinstock et al. 2006 | Weinstock DM, Richardson CA, Elliott B, Jasin M. Modeling oncogenic translocations: distinct roles for double-strand break repair pathways in translocation formation in mammalian cells.
DNA Repair (Amst). 2006 Sep 8;5(9-10):1065-1074. doi: 10.1016/j.dnarep.2006.05.028 |
| Weinstock und Moses 2009 | Weinstock MA, Moses AM. Skin cancer meets vitamin D: the way forward for dermatology and public health.
J Am Acad Dermatol. 2009 Oct;61(4):720-724. doi: 10.1016/j.jaad.2009.04.016 |
| Werdermann 2016 | Werdermann D. Allgemeinverständliche Informationen zu den Augen. http://www.auge-online.de, Stand 02.01.2016, zuletzt aufgerufen am 29. Juli 2016 |
| WHO 2002 | World Health Organization (WHO). Global Solar UV-Index - A Practical Guide. http://www.who.int/uv/publications/en/UVIGuide.pdf (zuletzt aufgerufen am 29. Juli 2016) |
| Wikipedia 2016 | Wikipedia. Sonnenstrahlung. http://de.wikipedia.org/wiki/Sonnenstrahlung, Stand 10. September 2016, zuletzt aufgerufen am 29. Juli 2016. |
| Wilson 2007 | Wilson DM 3rd. Processing of nonconventional DNA strand break ends.
Environ Mol Mutagen. 2007 Dec;48(9):772-782. doi: 10.1002/em.20346 |
| Wolpowitz und Gilchrest 2006 | Wolpowitz D, Gilchrest BA. The vitamin D questions: how much do you need and how should you get it? J Am Acad Dermatol. 2006 Feb;54(2):301-317. doi: 10.1016/j.jaad.2005.11.1057 |
| Wu et al. 2014a | Wu S, Han J, Laden F, Qureshi AA. Long-term ultraviolet flux, other potential risk factors, and skin cancer risk: a cohort study.
Cancer Epidemiol Biomarkers Prev. 2014a Jun;23(6):1080-1089. doi: 10.1 158/1055-9965.EPI-13-0821 |
| Wu et al. 2014b | Wu S, Han J, Vleugels RA, Puett R, Laden F, Hunter DJ, Qureshi AA. Cumulative ultraviolet radiation flux in adulthood and risk of incident skin cancers in women.
Br J Cancer. 2014b Apr 2;110(7):1855-1861. doi: 10.1038/bjc.2014.43 |
| Yaar et al. 2002 | Yaar M, Eller MS, Gilchrest BA. Fifty years of skin aging.
J Investig Dermatol Symp Proc. 2002 Dec;7(1):51-58. doi: 10.1046/j.1523-1747.2002.19636.x |
| Yam und Kwok 2014 | Yam JC, Kwok AK. Ultraviolet light and ocular diseases. Int Ophthalmol. 2014 Apr;34(2):383-400 |
| Yoshikawa et al. 1990 | Yoshikawa T, Rae V, Bruins-Slot W, Van den Berg JW, Taylor JR, Streilein JW. Susceptibility to effects of UVB radiation on induction of contact hypersensitivity as a risk factor for skin cancer in humans. J Invest Dermatol. 1990 Nov;95(5):530-536 |
| Young et al. 1998 | Young AR, Chadwick CA, Harrison GI, Nikaido O, Ramsden J, Potten CS. The similarity of action spectra for thymine dimers in human epidermis and erythema suggests that DNA is the chromophore for erythema. J Invest Dermatol. 1998 Dec;1 1 1(6):982-988 |
| Zanetti et al. 1996 | Zanetti R, Rosso S, Martinez C, Navarro C, Schraub S, Sancho-Garnier H, Franceschi S, Gafa L, Perea E, Tormo MJ, Laurent R, Schrameck C, Cristofolini M, Tumino R, Wechsler J. The multicentre south European study 'Helios'. I: Skin characteristics and sunburns in basal cell and squamous cell carcinomas of the skin. Br J Cancer. 1996 Jun;73(11):1440-1446 |
| Zeeb und Greinert 2010 | Zeeb H, Greinert R. The role of vitamin D in cancer prevention: does UV protection conflict with the need to raise low levels of vitamin D? Dtsch Arztebl Int. 2010 Sep;1 07(37):638-643. doi: 10.3238/arztebl.2010.0638 |
| Zerp et al. 1999 | Zerp SF, van Elsas A, Peltenburg LT, Schrier PI. p53 mutations in human cutaneous melanoma correlate with sun exposure but are not always involved in melanomagenesis. Br J Cancer. 1999 Feb;79(5-6):921-926 |
| Ziegler et al. 1994 | Ziegler A, Jonason AS, Leffell DJ, Simon JA, Sharma HW, Kimmelman J, Remington L, Jacks T, Brash DE. Sunburn and p53 in the onset of skin cancer.
Nature. 1994 Dec 22-29;372(6508):773-776 |
| Anhang 1 |
Tabelle A1 Terminologie der Größen und Einheiten zur Charakterisierung der UV-Strahlung (abgeleitet von DIN EN 14255-4:2007, Tabelle 1)
|
Symbole |
Größe (Erklärung) |
Maßeinheit |
Definiert in |
| λ | Wellenlänge | nm | CIE 17.4 (1987) ref 845-01-14 |
| λ1, λ2 | Grenzen des Wellenlängenbereichs Zifl | nm | DIN EN 14255-4 (2007) |
| Δtexp | Expositionsdauer | s | DIN EN 14255-4 (2007) |
| E | Bestrahlungsstärke | W/m2 (10 W/m2 = 1 mW/cm2) | CIE 17.4 (1987) 845-01-37 |
| Eλ(λ) | spektrale Bestrahlungsstärke | W/(m2 · hm) | DIN EN 14255-4 (2007) |
| H | Bestrahlung | J/m2 (10 J/m2 = 1 mJ/cm2) | CIE 17.4 (1987) 845-01-42 |
| Hλ(λ) | spektrale Bestrahlung | J/(m2 · nm) | DIN EN 14255-4 (2007) |
| sbiol(λ) | Wichtungsfunktion für einen photobiologischen Effekt | - | |
| ser(λ) | Erythemwichtungsfunktion | - | ISO/CIE 17166 (1999) |
| s(λ), seff(λ)* | Wichtungsfunktion für die Gefährdung durch Ultraviolettstrahlung (s(λ) = seff(λ))* | - | DIN EN 14255-4 (2007) * z.B. in ICNIRP (2004) |
| Snmsc(λ) | Wichtungsfunktion für die Photokarzinogenese nicht-melanozytärer Hautkrebs (NMSC) | - | CIE S 019/E (2006a) |
| Ebiol | biologisch effektive Bestrahlungsstärke | W/ m2 | |
| Eer | erythem-effektive Bestrahlungsstärke | W/m2 | ISO/CIE 17166 (1999) |
| Es; Eeff* | effektive Bestrahlungsstärke für die Gefährdung durch Ultraviolettstrahlung (ES = Eeff)* | W/ m2 | DIN EN 14255-4 (2007) * e. g. ICNIRP (2004) |
| Enmsc | Non-Melanoma Skin Cancer effektive Bestrahlungsstärke | W/ m2 | DIN EN 14255-4 (2007) |
| Her | erythem-effektive Bestrahlung | J/ m2 | ISO/CIE 17166 (1999) |
| Hs; Heff* | Effektive Bestrahlung für die Gefährdung durch Ultraviolettstrahlung (Hs = Heff)* | J/ m2 | DIN EN 14255-4 (2007) * e. g. in ICNIRP (2004) |
| Hnmsc | Effektive Bestrahlung bezüglich des NMSC-Risikos | J/ m2 | DIN EN 14255-4 (2007) |
| SED | Standard-Erythemdosis (Her = 100 J/ m2 = 1 SED) | - | ISO/CIE 17166 (1999) |
| MED | minimale Erythemdosis (individuelle UV-Response der Haut, gekennzeichnet durch eine gerade abgegrenzte zarte Rötung) | - | ISO/CIE 17166 (1999) |
| luv | solarer UV-Index
ker = 40 m2/W) | - | CIE S 013 (2003) |
| fSE | Hautexpositionsfaktor | - | ICNIRP (2007) |
| γs | Sonnenhöhe (Winkel zwischen Horizont und der Sonne) | ° | |
| SZA | solar zenith angle (Winkel zwischen der Sonne und der Normalen auf die Erdoberfläche) SZA = 90° - θs) | ° | |
| * Die Wichtungsunktion für die Gefährdung durch Ultraviolettstrahlung wird in verschiedenen Quellen unterschiedlich benannt: s(λ) DIN EN 14255-4 (2007) und seff(λ) in ICNIRP (2004). Gemeint ist aber die gleiche Funktion. Unterschiedliche Benennungen gibt es entsprechend auch für die spektral gewichteten Größen Es bzw. Eeff und Hs bzw. Heff. | |||
| Orientierende Abschätzung solarer UV-Exposition ohne Messung | Anhang 2 |
Die International Commission on Non-lonizing Radiation Protection (ICNIRP) hat gemeinsam mit der International Labour Organization (ILO) und der World Health Organization (WHO) ein Papier "Protection workers from UV radiation" erarbeitet (ICNIRP 2007). Mit Bezug auf sonnenexponierte Aufenthalte im Freien, bei denen keine Messdaten zum Ausmaß der solaren UV-Exposition verfügbar sind, wurden darin ein Haut-Expositionsfaktor A 1 (Skin Exposure Factor) sowie ein Augen-Expositionsfaktor A 2 (Ocular Exposure Factor) publiziert, über die dieses Ausmaß orientierend abgeschätzt werden kann.
Der Haut-Expositionsfaktor bestimmt sich multiplikativ aus einer Reihe Risikobewertungsfaktoren f1 bis f6, die die individuelle solare UV-Exposition beeinflussen:
Haut-Expositionsfaktor f2 * f3 * f4 * f5 * f6 (A 1)
Tabelle A2-2 stellt den Satz der Risikobewertungsfaktoren zusammen, die das Ausmaß der Hautexpositionen im Freien beeinflussen. Diese Faktoren sind nicht alle strikt unabhängig. Trotzdem ist es möglich, eine orientierende Abschätzung zu machen, wenn zumindest Basisfakten zu Lokalisation, Jahreszeit, vorgesehener Aufenthaltsdauer im Freien, Umfeld und Grad des UV-Schutzes bekannt sind oder abgeschätzt werden können. Nachdem die Faktoren für jede Situation bestimmt wurden (siehe Tabelle A2-2), werden sie multipliziert, um den Haut-Expositionsfaktor zu ermitteln.
In Tabelle A2-1 ist eine Klassifizierung der ermittelten Haut-Expositionsfaktoren und den davon abgeleiteten minimalen Schutzniveaus aufgelistet. Es werden die individuellen Schutzkomponenten angegeben, die für die einzelnen Klassen der Haut-Expositionsfaktoren empfohlen werden.
Tabelle A2-1: Leitfaden zur Bestimmung des minimalen Schutzniveaus für den Arbeitsplatz (ICNIRP 2007), Übersetzung Verfasser
| Haut-Expositionsfaktor | benötigtes Hautschutzniveau |
| < 1 | nichts erforderlich |
| > 1, aber < 3 | Hemd, Hut mit Krempe |
| > 3, aber < 5 | Langärmeliges Hemd und Hosen, Hut mit Krempe, Lichtschutzsubstanz mit LSF 15+ |
| > 5 | Arbeitsumgebung und -gewohnheiten anpassen. Möglichst Schatten schaffen. Langärmeliges Hemd und Hosen, Hut mit Krempe, Lichtschutzsubstanz mit LSF 15+ |
Tabelle A2-2: Risikobewertungsfaktoren für die solar-exponierte Haut (ICNIRP 2007, Tabelle 9), Übersetzung Verfasser
| Jahreszeit | Geographische Breite (Fakt f1) | ||
| > 50° N oder S | 30° - 50° N oder S | < 30° N oder S | |
| Frühling/Sommer | 4 | 7 | 9 |
| Herbst/Winter | 0,3 | 1,5 | 5 |
| Wolkenbedeckung | Faktor f2 | ||
| Klarer Himmel | 1 | ||
| Wechselhafte Bewölkung | 0,7 | ||
| Bedeckter Himmel | 0,2 | ||
| Expositionsdauer | Faktor f3 | ||
| Ganztägig | 1 | ||
| 1 - 2 Stunden zur Mittagszeit | 0,5 | ||
| Am frühen Morgen oder späten Nachmittag | 0,2 | ||
| Bodenreflexion | Faktor f4 | ||
| Frischer Schnee | 1,8 | ||
| Trockener Sand, Meeresbrandung, Beton | 1,2 | ||
| Alle anderen Oberflächen, auch offene Gewässer | 1 | ||
| Bekleidung | Faktor f5 | ||
| Oberkörper, Schultem und Arme ungeschützt | 1 | ||
| Oberkörper geschützt, aber Arme und Beine exponiert | 0,5 | ||
| Voll bekleidet, nur Hände und Gesicht exponiert | 0,02 | ||
| Schatten | Faktor f6 | ||
| Kein Schatten, z.B. offene Felder, Tundra, Strand, Meer | 1 | ||
| Teilweise Schatten, z.B. lockere Bebauung, vereinzelte Bäume | 0,3 | ||
| Guter Schatten, z.B. dichte Bebauung, Wald, Sonnendach | 0,02 | ||
Analog bestimmt sich der Augen-Expositionsfaktor multiplikativ aus einer Reihe der die individuelle solare UV-Exposition beeinflussenden Risikobewertungsfaktoren f1 bis f6 (siehe Tabelle A2-3 und Tabelle A2-4):
Augen-Expositionsfaktor f1 * f2 * f3 * f4 * f5 * f6 (A 2)
Tabelle A2-3: Leitfaden zur Bestimmung des minimalen Schutzniveaus für den Arbeitsplatz (ICNIRP 2007), Übersetzung Verfasser
| Augen-Expositionsfaktor | benötigtes Augenschutzniveau |
| < 1 | nichts erforderlich |
| > 1, aber < 3 | Hut mit Krempe |
| > 3, aber < 5 | Hut mit Krempe, Brillengläser oder Sonnenbrille |
| > 5 | Rundum anliegender Augenschutz, Hut mit Krempe |
Tabelle A2-4: Risikobewertungsfaktoren für die solar-exponierten Augen (ICNIRP 2007, Tabelle 10), Übersetzung Verfasser
| Jahreszeit | Geographische Breite (Faktor f1) | ||
| > 50° N oder S | 30° - 50° N oder S | < 30° N oder S | |
| Frühling/Sommer | 4 | 7 | 9 |
| Herbst/Winter | 0,3 | 1,5 | 5 |
| Wolkenbedeckung | Faktor f2 | ||
| Klarer Himmel | 1 | ||
| Wechselhafte Bewölkung | 1,5 | ||
| Bedeckter Himmel | 0,8 | ||
| Expositionsdauer | Faktor f3 | ||
| Ganztägig | 1 | ||
| 1 - 2 Stunden zur Mittagszeit | 0,3 - 0,5 | ||
| Am frühen Morgen oder späten Nachmittag | 0,2 | ||
| Bodenreflexion | Faktor f4 | ||
| Frischer Schnee | 1 | ||
| Trockener Sand, Meeresbrandung, Beton | 0,1 | ||
| Alle anderen Oberflächen, auch offene Gewässer | 0,02 | ||
| Augenschutz | Faktor f5 | ||
| Kein Augenschutz | 1 | ||
| Sonnenbrille ohne Hut | 0,5 | ||
| Klare Brillengläser ohne Hut | 0,5 | ||
| Sonnenbrille oder Brille und Hut mit Krempe | 0,02 | ||
| Schatten | Faktor f6 | ||
| Kein Schatten, z.B. offene Felder, Tundra, Strand, Meer | 1 | ||
| Horizont hinter Bergen oder Häusern, vereinzelte Bäume | 0,3 | ||
| Horizont und teilweise Himmel durch Hochhäuser verdeckt | 0,02 | ||
Tabellen A2-1 bis A2-4 aus:
ICNIRP 2007 International Commission on Non-Ionizing Radiation Protection (ICNIRP). Protecting workers from ultraviolet radiation. Editors: Vecchia P, Hietanen M, Stuck BE, van Deventer E, Niu S. ICNIRP 14/2007, ISBN 978-3-934994-07-2, p. 52-55.
| Abschätzung des UV-Index mit Hilfe der Schattenregel | Anhang 3 |
Ob es notwendig ist, Sonnenschutzmaßnahmen zu ergreifen, hängt von der aktuellen Stärke der Sonneneinstrahlung am Aufenthaltsort einer Person ab. Ein Maß für die Höhe der solaren UV-Bestrahlungsstärke ist der UV-Index. Die WHO empfiehlt die Anwendung unterschiedlicher Sonnenschutzmaßnahmen in Abhängigkeit von der Höhe des UV-Index. Sofern man den aktuellen UV-Index am Aufenthaltsort nicht aus dem Radio, dem Fernsehen oder dem Internet kennt, kann man den UV-Index grob selbst mit Hilfe der sog. Schattenregel abschätzen. Bei wolkenlosem Himmel hängt der UV-Index vom Sonnenstand, das heißt von der Höhe der Sonne über dem Horizont (Sonnenhöhenwinkel), ab. Da die Länge des Schattens eines senkrecht stehenden Gegenstandes ebenfalls vom Sonnenstand abhängt, kann man aus der Schattenlänge auf den UV-Index schließen.
Tabelle A3-1: Abschätzung des UV-Index in Abhängigkeit vom Sonnenstand und der zugehörigen Schattenlänge bei wolkenlosem Himmel. Berechnung mit dem Quick TUV Calculator, Eingaben: Sonnenzenitwinkel = (90°-Sonnenhöhenwinkel), Datum: 000630, Ozon: 300 DU, Albedo 0,1, Höhenlage: 0,0 km, Messhöhe: 0,0 km. http://cprm.acom. ucar.edu/ModelsiTUV/Interactive_TUV/, zuletzt aufgerufen am 29. Juli 2016)
| Sonnenhöhenwinkel [°] | Verhältnis von Schattenlänge zur Höhe eines senkrecht stehenden Stabes | UV-Index |
| 37 | 1,33 | 3 |
| 42 | 1,11 | 4 |
| 45 | 1,00 | 4,6 |
| 47 | 0,93 | 5 |
| 52 | 0,78 | 6 |
| 56 | 0,67 | 7 |
| 61 | 0,55 | 8 |
| 66 | 0,45 | 9 |
Tabelle A3-1 ermöglicht eine einfache Abschätzung des UV-Index bei klarem Himmel: Teile die Länge des Schattens eines senkrecht stehenden Stabes (oder Menschen) durch seine Höhe. Suche in der zweiten Spalte der Tabelle A3-1 denjenigen Wert, der dem berechneten Verhältnis am nächsten kommt. In der gleichen Zeile ist in der letzten Spalte der UV-Index für diesen Sonnenstand zu finden. Bei einem Verhältnis der Schattenlänge zur Stabhöhe von kleiner als 1,3 wird die Anwendung von Schutzmaßnahmen entsprechend der WHO-Empfehlung (Naldi et al. 2000) für den abgeschätzten UV-Index empfohlen. Ist der Schatten kürzer als die Stabhöhe (Verhältnis ≤ 1,0), sollten in jedem Fall Sonnenschutzmaßnahmen ergriffen werden.
Anmerkung zur Berechnung: Diese Berechnung soll es ermöglichen, vor Ort den aktuellen UV-Index grob abzuschätzen und ggf. Sonnenschutzmaßnahmen nach der WHO-Empfehlung zu ergreifen. Der mit dem Quick TUV Calculator aus dem Sonnenhöhenwinkel berechnete UV-Index in Tabelle A3-1 gilt für mittlere Breitengrade auf der Erde (Mitteleuropa), klaren Himmel, Meeresniveau, normale Albedo und vergleichsweise niedrigen Ozongehalt in der Atmosphäre. Man liegt hinsichtlich des Ozongehaltes auf der sicheren Seite, d. h. es werden tendenziell höhere Werte des UV-Index berechnet als bei höherem Ozongehalt. Bei hoch gelegenen Orten, etwa in den Bergen, und zusätzlich mit Schneeunterlage kann der tatsächliche UV-Index höher als in Tabelle A3-1 liegen. Für Orte in Äquatornähe sollte Tabelle A3-1 nicht angewendet werden. Auch bei starker Bewölkung gilt der Zusammenhang in Tabelle A3-1 zwischen Sonnenstand und UV-Index nicht.
| In Deutschland 2005 verwendete Medikamente, von denen Berichte über Photosensibilisierung vorliegen 1 | Anhang 4 |
Aus: Schauder, S., Phototoxische Reaktionen der Haut durch Medikamente. Dtsch Ärztebl. 2005; 102: A 2314-2319 [Heft 34 35]
Diuretika
Hydrochlorothiazid, Furosemid
Bendroflumethiazid
Amilorid, Etacrynsäure
Triamteren, Spironolacton
Xipamid 2
Nichtsteroidale Antiphlogistika
Naproxen, Ketoprofen
Tiaprofensäure
Piroxicam
Diclofenac
Phenylbutazon, Mefenaminsäure
Indometacin, Ibuprofen
Antimikrobielle Substanzen
Sulfamethoxazol/Trimethoprim, Sulfasalazin
Ciprofloxacin, Enoxacin, Lomefloxacin
Ofloxacin, Norfloxacin
Oxytetracyclin, Tetracyclin
Doxycyclin, Minocyclin
Isoniazid
Gentamicin
Griseofulvin, Nitrofurantoin
Substanzen gegen Malaria
Chloroquin
Chinin, Pyrimethamin
Mefloquin
Hydroxychloroquin
Antipsychotika
Chlorpromazin
Thioridazin
Promethazin
Chlorprothixen
Perazin, Fluphenazin, Promazin
Haloperidol
Antidepressiva
Amitriptylin, Trimipramin
Nortriptylin, Desipramin
Imipramin, Doxepin
Clomipramin 2
Kardiovaskulär wirksame Substanzen
Amiodaron, Nifedipin
Chinidin, Captopril, Enalapril
Fosinopril, Ramipril, Disopyramid
Hydralazin
Simvastatin
Antiepileptika
Carbamazepin, Lamotrigin
Phenobarbital, Phenytoin
Topiramat 2, Valproinsäure 2
Antihistaminika
Cyproheptadin
Diphenhydramin
Loratadin
Zytotoxische Substanzen
Fluorouracil, Vinblastin
Decarbazin, Procarbazin
Methotrexat
Azathioprin
Hormone
Corticosteroide, Östrogene, Progesterone, Spironolacton
Systemische Dermatika
Isotretinoin, Methoxsalen (= 8-Methoxypsoralen)
Andere
Goldsalze, Hämatoporphyrin
Die Liste mit circa 90 in Deutschland zugelassenen Medikamenten, von denen häufiger Berichte über photosensibilisierende (phototoxische und photoallergische) Wirkungen vorliegen, beruht auf den Angaben aus:
| Schauder und Ippen 1988 | Schauder S und Ippen H. Photosensitivität. In: Manuale allergologicum V, Fuchs E und Schulz KH (eds), Dustri-Verlag, Deisenhofen 1988, 1-30 |
| Malone et al. 2003 | Malone PM, Melville M, Staff DRE. Topical Drugs Photosensitivity, Greenwood Village: Micromedix, Colorado, 2003 |
| Moore 2002 | Moore DE. Drug-induced cutaneous photosensitivity: incidence, mechanism, prevention and management. Drug Saf. 2002;25:345-372 |
_____
1) Bei der Definition einer "übermäßigen" UV-Exposition müssen unterschiedliche Faktoren, wie das individuelle, konstitutionelle Hautkrebsrisiko, aber auch die sehr variable sonnenbrandwirksame solare UV-Bestrahlungsstärke, die z.B. im UV-Index dargestellt wird, berücksichtigt werden.
Die in der wissenschaftlichen Begründung erläuterten photophysikalischen und photobiologischen Grundlagen, die Erläuterung des UV-Index (siehe Nummer 4) sowie die Darstellung der individuellen Risikofaktoren (siehe Nummer 3.2.1.4) sollen eine individuelle, situationsbezogene Einschätzung einer übermäßigen UV-Exposition ermöglichen und den gezielten Einsatz der im Folgenden empfohlenen Schutzmaßnahmen ermöglichen.
2) EC 2007
3) Mit Wirkung vom 1. Januar 2015 wurden multiple "aktinische Keratosen" - Vorstufen des Plattenepithelkarzinoms - sowie das Plattenepithelkarzinom selbst unter Bezug auf solare UV-Strahlung in die sogenannte Berufskrankheitenliste aufgenommen.
4) (http://www.bfs.de/DE/themen/opt/uv/uv-index/aktuell/aktuell_node.html), (http://kunden.dwd.de/uvi/max?uv_euro=ID1)
____
Anhang 4:
1) gelistet aufgrund der therapeutischen Wirkgruppe und des generischen Namens; innerhalb einer Wirkgruppe sind die Medikamente entsprechend der Häufigkeit von Berichten angeordnet, wonach sie eine Photosensibilisierung hervorgerufen haben.
Medikamente, über die etwa gleich häufig berichtet wurde, findet man in derselben Zeile. Kursiv gesetzte Wirkstoffe lösen auch photoallergische Reaktionen aus.
2) Medikamente, die nicht in der Liste von Moore (2002) vorkommen, den genannten Kriterien entsprechen und auf dem deutschen Markt sind.
____
Bekanntmachung einer Empfehlung der Strahlenschutzkommission mit wissenschaftlicher Begründung - Schutz des Menschen vor den Gefahren solarer UV-Strahlung und UV-Strahlung in Solarien vom 18. Juli 2018 (BAnz AT vom 27.11.2018 B3)
Nachfolgend wird die Empfehlung der Strahlenschutzkommission (SSK) mit wissenschaftlicher Begründung, verabschiedet in der 280. Sitzung der Kommission am 11./12. Februar 2016, bekannt gegeben (Anlage).
Vorwort
Vor dem Hintergrund einer stetig steigenden Inzidenz der durch UV-Strahlung verursachten Hautkrebserkrankungen gibt die Strahlenschutzkommission (SSK) seit fast 30 Jahren Empfehlungen zum Schutz des Menschen vor solarer und künstlicher UV-Strahlung (z.B. bei der Anwendung von UV-Bräunungsgeräten) heraus (SSK 1990, SSK 1993, SSK 1997, SSK 2001). In den letzten 10 Jahren wurden neue wissenschaftliche Befunde zur Verfügung gestellt und eine noch breitere Datenbasis aufgebaut. So stufte z.B. die Weltgesundheitsorganisation (WHO) im Jahr 2009 solare UV-Strahlung und UV-Strahlung aus künstlichen Quellen als karzinogen für den Menschen ein. Auch wurde vermehrt diskutiert, welche Rolle die UV-induzierte Vitamin-D-Synthese für die Gesundheit des Menschen spielt.
Die SSK hat deshalb die Notwendigkeit gesehen, den Stand der Forschung zu referieren und zu bewerten, ob auf Grundlage der neuen Befunde die bisherigen Empfehlungen geändert werden müssen. Gemäß denn diesbezüglichen Beratungsauftrag des Bundesumweltministeriums wurde insbesondere die Wirkung von UV-Strahlung auf die Bildung des körpereigenen Vitamin D betrachtet. Das resultierende Beratungsergebnis ersetzt die oben angeführten Empfehlungen und wissenschaftlichen Begründungen aus den Jahren 1990, 1993, 1997 und 2001. Die übrigen Informationen, Stellungnahmen und Empfehlungen der SSK zur UV-Strahlung heben Einzelaspekte hervor und bleiben davon unberührt.
Zur Erstellung des Entwurfs einer Empfehlung und ihrer wissenschaftlichen Begründung wurde die Arbeitsgruppe "Aktualisierung der SSK-Empfehlungen zu UV-Strahlung" des Ausschusses "Nichtionisierende Strahlen" der SSK eingesetzt, der die folgenden Mitglieder angehörten:
- Prof. Dr. Eckhard W. Breitbart (ehemals Elbe Klinikum Buxtehude)
- Dr. Rüdiger Greinert (Elbe Klinikum Buxtehude)
- Prof. Dr. Caroline Herr (Bayerisches Landesamt für Gesundheit und Lebensmittelsicherheit, München)
- Prof. Dr. Alexander Katalinic (Universitätsklinikum Schleswig-Holstein, Lübeck)
- Prof. Dr. Jürgen Kiefer (ehemals Justus-Liebig-Universität, Gießen)
- Dipl.-Phys. Peter Knuschke (Technische Universität Dresden)
- Prof. Dr. Jörg Reichrath (Universitätsklinikum des Saarlandes)
- Dr. Harald Siekmann (ehemals Institut für Arbeitsschutz der Deutschen Gesetzlichen Unfallversicherung, St. Augustin)
- Dr. Beate Volkmer (Elbe Klinikum Buxtehude)
- Prof. Dr. Michael Weichenthal (Universitäts-Hautklinik Kiel).
Die Diskussion um die Vitamin-D-Defizienz, die möglicherweise durch eine verminderte UV-Exposition herbeigeführt werden kann, hat dazu geführt, dass in den letzten Jahren vermehrt die Nutzung von Solarien und/oder stärkere Expositionen durch solare UV-Strahlung beworben wurden. Es wird diskutiert, ob mögliche biopositive Effekte einer UV-induzierten Vitamin-D-Synthese die bekannten gesundheitlichen Risiken von UV-Strahlung überwiegen. Diese Entwicklung verfolgt die SSK kritisch und hat deshalb das komplexe Thema der UV-induzierten Vitamin-D-Synthese in der Haut, einer möglichen Vitamin-D-Unterversorgung und deren gesundheitliche Konsequenzen sowie das zu berücksichtigende erhöhte Hautkrebsrisiko in der nun vorliegenden wissenschaftlichen Begründung detailliert dargestellt.
Als Ergebnis dieser Überprüfung sieht die SSK keine Notwendigkeit, die bisherigen Empfehlungen, die zum UV-Schutz und zur Minimierung des Hautkrebsrisikos gegeben wurden, im Grundsatz zu ändern.
| Dr. Beate Volkmer Vorsitzende der Arbeitsgruppe "Aktualisierung der SSK-Empfehlungen zu UV-Strahlung" | Prof. Dr. Achim Enders Vorsitzender des Ausschusses "Nichtionisierende Strahlen" | Prof. Dr. Joachim Breckow Vorsitzender der Strahlenschutzkommission |
Inhaltsübersicht
Schutz des Menschen vor den Gefahren solarer UV-Strahlung und UV-Strahlung in Solarien - Empfehlung der Strahlenschutzkommission
Schutz des Menschen vor den Gefahren solarer UV-Strahlung und UV-Strahlung in Solarien - Wissenschaftliche Begründung
 | ENDE |  |
...
X
⍂
↑
↓